Инсулинорезистентность и бесплодие
Небольшое количество женщин и мужчин связывает инсулинорезистентность с таким очень неприятным диагнозом как бесплодие. В основном для огромного количества людей это слово является абсолютно не известным. Зачастую термин «инсулин» ассоциируется с таким понятием как сахарный диабет, а вот как оно связано с бесплодием мы рассмотрим подробно в данной статье.
Определение
Понятие инсулинорезистентность состоит из двух слов: инсулин и резистентность. Инсулин – это гормон, очень важный для нормального функционирования нашего организма и выполняет обязанность доставки глюкозы в клетки и ткани. Резистентность другими словами означает устойчивость, сопротивление, противодействие и невосприимчивость к чему-либо. Это значит, что инсулинорезистентность – это патология, которая характеризуется игнорированием клеток инсулина, и в результате этого он способен проникнуть внутрь. Существует огромное количество факторов, способствующих возникновению данного патологического состояния, но к большому сожалению они известны не полностью.
По результатам огромного количества исследований было выявлено, что резистентность к белковому гормону поджелудочной железы происходит на различных стадиях механизма переработки глюкозы, а именно:
- на этапе произведения гормона, когда поджелудочная железа воспроизводит неполноценный белковый гормон;
- на рецепторном уровне, связанно с значительным понижением количества и различными расстройствами взаимосвязи между молекулами гормона и рецепторами (воспринимающими клетками);
- в период транспортировки глюкозы, когда происходит уменьшение специальных транспортных инсулинозависимых молекул;
- самым наиболее часто встречаемых типов инсулинорезистентности является пострецепторный уровень – нарушение связи происходит непосредственно сразу после опознания молекул инсулина рецепторами.
Избыток инсулина
Невосприимчивость клеток к инсулину приводит к значительному повышению численности инсулина в плазме крови – гиперинсулинизму. Данное явление возникает в результате негативной обратной связи, в случае дефицита инсулинового эффекта главный орган пищеварительной системы поджелудочная железа начинает производить еще большее количество инсулина, выбрасываемого в кроток. Инсулинорезистентность зачастую сопровождается значительными отклонениями от правильного усвоения глюкозы. Избыток инсулина отрицательно влияет на организм и провоцирует развитие различных болезней, таких как:
- сахарный диабет;
- атеросклероз;
- тромбоз;
- ишемическое заболевание сердца;
- инфаркт миокарда;
- инсульт;
- гипертоническая болезнь;
- задержка большого количества жидкости и натрия.
У представительниц женского пола инсулинорезистентность побуждает возникновение поликистоза яичников, которое в свою очередь приводит к нарушению овуляции, вызывая при этом бесплодие и увеличение количества андрогенов (мужских половых гормонов) в женском организме.
Бесплодие
Для того чтобы установить взаимосвязь между бесплодием и инсулинорезистентностью необходимо узнать причину провоцирующую возникновение данного состояния.
Основными из них являются:
- метаболический синдром;
- избыточная масса тела;
- период вынашивания малыша;
- состояние повышенного напряжения;
- приём стероидных средств;
- различного рода инфекции;
- наличие вредных привычек;
- апноэ во сне.

В медицинской практике различают два вида инсулинорезистентности:
Физиологическая резистентность в основном возникает в период вынашивания малыша, полового созревания и не является патологическим состоянием.
Метаболическая возникает в результате различных причин, которые вызваны нарушением обменных процессов и приводят к возникновению сахарного диабета, цирроза печени, проблем с сердечно-сосудистой системой.
Основной миссией гормона инсулина есть метаболизм углеводов. Обмен углеводов – не является единственной его функцией, этот гормон принимает непосредственное и активное участие в процессах обмена жиров.
В результате дисбаланса инсулина в плазме крови в мужском и женском организме происходят различные патологические процессы, которые могут привести к очень неприятным последствиям, а именно:
- нарушается свертываемость крови в связи с увеличением вязкости;
- проблемы с нормальным функционированием щитовидки;
- у женщин возникает поликистоз, у мужчин – нарушается сперматогенез;
- сенильная деменция альцгеймеровского типа.
Одним из основных факторов возникновения недуга является ожирение. О одном случае избыточная масса тела выступает причиной вызывающей появление недуга, а с иной – её последствием.
Невосприимчивость гормона-инсулина очень часто возникает в результате накопления лишней массы тела в мужском и женском организме, и пока не произойдёт налаживание полного взаимоотношения данного гормона с организмом избавиться от неё очень нелегко. Различают несколько видов ожирения, и самым опасным является абдоминальное, лишняя масса тела откладывается в области талии и живота и наиболее часто побуждает развитие данной патологии.
Известно, что инсулин притормаживает распад жировой ткани человека и, исходя из этого, получается, что избавиться от лишней массы тела в случае присутствия увеличенного количества инсулина очень тяжело и приравниваются к нулю. В результате этого нужно нормализировать концентрацию инсулина в крови.
Жировая ткань относиться к гормонопродуцирующей и активно содействует синтезированию половых гормонов, особенно тестостерона. Из медицинских данных известно, что повышенная концентрация мужских гормонов в женском организме препятствует наступлению зачатия. На сегодняшний день до сих пор не установлена причина взаимосвязи между поликистозом яичников и невосприимчивости инсулина, но то что эти два патологическихсостояния, связанные между собой и женщины, которые страдают от поликистоза яичников имеют инсулинорезистентность и значительную избыточную массу тела.
Поликистоз (+видео)
Поликистоз яичников бывает двух видов:
Первичный не взаимосвязан с инсулинорезистентностью и очень часто возникает в результате перенёсших вирусных и бактериальных инфекций, которые девушка перенесла в пубертатном периоде. Вторичный же, наоборот, связывают с невосприимчивостью инсулина.
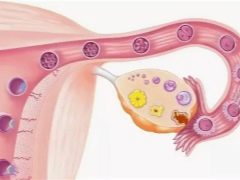
Два выше описанных недуга вызваны разными причинами и отличаются методикой их терапии, но имеют одинаковую совокупность симптомов. Организм женщины предназначен для очень важной репродуктивной функции – продолжение рода. В период зачатия в организме каждой девочки закладывается большое количество яйцеклеток, законсервированных в яичниках.
В период менструального цикла, который бывает один раз в месяц, происходит созревание одной яйцеклетки. В случае, когда у пациентки есть поликистоз, то созревание и выход яйцеклетки не происходит и в результате этого беременность не наступает. В результате этого происходит образование функциональной кисты, и рассасывание фолликула не происходит, так как он не выполнил свою функцию. Такая ситуация возникает и в следующих менструальных циклах, что не является нормой, так как организм не тратит сил на формирование, созревание яйцеклеток и менструация не наступает. В этом случае беременность не наступит. Помимо этого, данный недуг сопровождаться эндокринным сбоем и в организме происходит дисбаланс гормонов, то есть женских становиться меньше, а мужских больше. У представительниц прекрасного пола начинают расти тёмные, жёсткие волосы по всему телу.
Терапия
Данную патологию ни в коем случае не следует оставлять без внимания в связи с тем, что инсулинорезистентность может привести к различного рода заболеваниям и очень плачевным последствиям, а особенно к наступлению бесплодия. Первое что нужно сделать — это обратиться за консультацией к врачу гинекологу и эндокринологу. Доктор произведет осмотр и назначит ряд анализов, по результатам которых будет назначена соответствующая терапия, позволяющая восстановить гормональную неуравновешенность и невосприимчивость организма к инсулину.
В комплексе с данной терапией обязательно следует пересмотреть и отконтролировать режим и рацион питания, при этом полностью отказаться от употребления продуктов питания, содержащих глюкозу. Помимо этого, уменьшение приёмов углеводной пищи снижает инсулинорезистентность и не способствует дополнительного выброса инсулина. Избавление от избыточных килограммов позволяет улучшить чувствительность к инсулину. Инсулинорезистентность можно также нормализовать при помощи физических нагрузок. В период занятий работают мышцы, а в мышцах в свою очередь располагаться инсулиновые рецепторы, которые также начинают активизироваться.
Для лечения также используют и медикаментозные препараты, такие как:
Только при выполнении всех рекомендаций лечащего врача и предерживании здорового образа жизни пациент может избавиться от инсулинорезистентности, привести в норму гормональный фон, чтобы избежать развития различных заболеваний и возможному наступлению бесплодия.
Диагноз инсулинорезистентность: что это такое, правила жизни больного

Инсулинорезистентность – это устойчивость к инсулину. Она возникает при нарушении питания (переедание, сладости), стрессах, инфекциях, гормональных нарушениях. Проявляется в виде ожирения, гипертонии, склонности к сахарному диабету 2 типа, поликистозу яичников.
Для лечения необходима низкокалорийная диета с ограничением сахара и мучных изделий, ежедневная физическая активность. К ним добавляют препараты метформина (Сиофор, Глюкофаж) и снижающие вес (Ксеникал, Меридиа).
Инсулинорезистентность — что это простыми словами
Если объяснить инсулинорезистентность простыми словами, то это значит, что у человека вырабатывается достаточно инсулина, но клетки печени, мышц и жировой ткани его не видят.
Они теряют способность реакции на гормон, а в результате сахар не усваивается из пищи, и его остается много в крови. Клетки не получают нужной энергии, а молекулы глюкозы разрушают стенки сосудов. Низкая чувствительность к инсулину тормозит расщепление и выведение жира, препятствует нормальному образованию белков.

Этот синдром может появиться самостоятельно или после развития другой болезни (гипертония, ожирение, диабет 2 типа). Проявления резистентности к инсулину не имеют какой-либо типичной симптоматики, но они провоцируют нарушения обмена или ухудшают течение уже имеющихся патологий.
А здесь подробнее о гормоне инсулин.
Причины появления
К изученным причинам инсулиновой резистентности относятся:
- стресс;
- переедание;
- избыток сладостей и мучного, фруктозы (заменителя сахара);
- голодание;
- беременность;
- недостаточная двигательная активность;
- ожирение;
- подростковый, климактерический период (гормональная перестройка);
- старение организма;
- инфекции;
- тяжелые нарушения функции почек и печени;
- наследственная предрасположенность (диабет, гипертония, ожирение у кровных родственников).

Формы заболевания
Реакция клеток на инсулин зависит от наличия болезней, уровня гормонов, обмена веществ, но ее также находят и у здоровых людей. Поэтому есть 2 основные формы – физиологическая (без заболеваний) и патологическая. Первая бывает:
- при беременности;
- у подростков;
- в пожилом возрасте;
- из-за избытка калорий в питании (в основном сахара и жиров).
Патологическая устойчивость к гормону развивается при наличии основной патологии. Выделяют 3 формы:
- обменная – диабет 2 типа, диабет 1 типа при тяжелом течении, кетоацидоз (накопление кетоновых тел из-за нехватки инсулина), ожирение, длительное голодание, отравление алкоголем;
- гормональная – ее вызывают болезни эндокринных органов: гипофиза (акромегалия, Иценко-Кушинга), щитовидной железы (гипотиреоз, гипертиреоз), надпочечников (избыток кортизола, феохромоцитома);
- неэндокринная – гипертония, болезни почек, печени, инфекции, операции, обширные ожоги, недостаточность кровообращения, аутоиммунные болезни (например, ревматоидный артрит).

Последствия без лечения
Основные последствия инсулинорезистентности связаны с нарушениями жирового и углеводного обмена:
- атеросклероз и болезни сердца, сосудов – стенокардия, гипертония, повышенный риск инсульта, инфаркта, нарушения кровообращения в нижних конечностях, отложение жира в печени и поджелудочной железе (жировая дистрофия органов);
- сахарный диабет 2 типа – характеризуется поражением сосудистой стенки (ангиопатии), со временем приводит к снижению зрения, работы почек, низкой чувствительности конечностей.
Как определить инсулинорезистентность
Для определения инсулинорезистентности учитывается наличие болезней и состояний, которые могут ее спровоцировать (ожирение, гипертония, атеросклероз, диабет), назначают анализы крови на глюкозу и инсулин, проводят тест с сахарной нагрузкой.
Признаки и симптомы
Признаков, которые с точностью могли бы указать на устойчивость к инсулину, не существуют, поэтому учитывают косвенные симптомы:
- отложение жира на талии (при нем и вокруг внутренних органов накапливаются жиры);
- высокое давление крови с головной болью, усиленным и частым сердцебиением, головокружением, покраснением лица;
- перепады сахара в крови – приступы голода, жажды, постоянная усталость, раздражительность, депрессивные состояния;
- кожные проявления – потемнение складок кожи (под мышками, грудными железами, на шее), возможно шелушение;
- усиление реакции на мужские половые гормоны у женщин – поликистоз яичников, избыточный рост волос на лице и конечностях, сальность кожи, выпадение волос, угревая сыпь, сбой менструального цикла.

Как проводится диагностика инсулинорезистентности
Так как признаки инсулинорезистентности нечеткие, то пациенты либо не обращаются к эндокринологу, либо проходят лечение у кардиолога, невропатолога, гинеколога по поводу сопутствующих болезней. Обнаружение устойчивости к инсулину нередко происходит уже при возникновении сахарного диабета 2 типа и ожирения.
Для обследования рекомендуется проверить такие показатели анализов:
- тест толерантности к глюкозе – пациенту измеряют сахар крови натощак, потом он принимает раствор глюкозы, через 60 минут замеры повторяют;
- вычисление индекса инсулинорезистентности – определение на голодный желудок инсулина в крови, глюкозы и вычисление по формулам;
- анализ крови на С-пептид (предшественник инсулина), холестерин и липопротеины низкой плотности, они при нарушении реакции на гормон выше нормы.

Как правильно сдавать анализ
Чтобы получить достоверные показатели анализа на инсулинорезистентность, необходимо его сдавать по правилам:
- прийти в лабораторию натощак, после перерыва в приемах пищи не менее 8, но и не более 12 часов, утром можно пить только чистую воду;
- до анализа нельзя курить, заниматься спортом, проходить физиопроцедуры и диагностику (УЗИ, томография, рентген);
- очень важно уточнить у врача, направившего на исследование крови, какие медикаменты и за сколько дней нужно отменить, особенно это касается сахароснижающих препаратов, гормонов, контрацептивов в таблетках;
- за сутки запрещен алкоголь, переедание, но не следует вносить и радикальные изменения в рацион, так как это помешает выявлению нарушений обмена;
- за 1-2 дня до обследования нужно избегать стрессов и физического перенапряжения, если есть острые инфекции, то лучше анализ отложить до выздоровления.

Индекс инсулинорезистентности
Наряду с глюкозотолерантным тестом, индекс инсулинорезистентности помогает выявить патологию на самой ранней стадии, до развития осложнений, вычисления проводят по формулам:
- Хома (HOMA-IR) – глюкоза, умноженная на инсулин, делится на 22,5, норма до 22,7;
- Каро (Caro) – глюкоза, деленная на инсулин, соотношение не должно опускаться ниже 0,33.
Важно учитывать, что эти значения не подходят для измерений у женщин в период беременности. Для обеспечения плода питанием возникает физиологическая инсулинорезистентность.
Для выявления нарушений углеводного обмена у этой категории пациентов можно использовать данные теста толерантности к глюкозе, нормы в ммоль/л указаны в таблице:
Что такое фактор чувствительности к инсулину
Фактор чувствительности к инсулину – это индивидуальная реакция на его введение в уколах. Его нужно знать для расчета дозы гормона, которая требуется для усвоения сахара из пищи. Вычисляется вне зависимости от типа сахарного диабета для всех пациентов, которым назначена постоянная инсулинотерапия. После измерения глюкозы вводится контрольная доза гормона и через 30 минут проводят повторный замер. В среднем 1 единица инсулина может понизить уровень глюкозы на 2 ммоль/л.
Особенно важно исследовать фактор чувствительности, если у пациента есть такие признаки:
- возрастание массы тела;
- увеличение объема талии;
- повышенное давление крови;
- выше нормы холестерин и липиды низкой плотности (по анализам крови).
У больных диабетом нарушение реакции на введение гормона вызывают:
- систематическое нарушение диеты;
- введение больших доз;
- присоединение инфекции;
- стресс;
- приступ гипогликемии (резкое падение сахара).
Смотрите на видео о факторе чувствительности к инсулину:
Инсулинорезистентность: лечение препаратами
Препараты для лечения инсулинорезистентности повышают реакцию тканей на собственный гормон (Метформин, Глюкофаж). Они будут малоэффективны, если не устранить избыток веса, не придерживаться правильного питания.
Можно ли вылечить инсулинорезистентность
Пока медицине не удалось вылечить пациентов с инсулинорезистентностью полностью. Возможно только преодолеть ее при помощи нормализации массы тела, диеты и физической активности. Препараты имеют второстепенное значение. Их эффект минимален, если не изменить образ жизни.
Метформин при инсулинорезистентности
Метформин при инсулинорезистентности назначается в качестве вспомогательного средства, его прием дополняет диету и повышение двигательной активности. Основное действие препарата направлено на торможение образования новой глюкозы в печени, восстановление реакции ее клеток и мышечной, жировой ткани на инсулин.

Начальная доза – 500 мг, повышение происходит постепенно, не чаще, чем раз в неделю. Суточная дозировка подбирается врачом. Необходим контроль анализов крови в процессе лечения. Препарат противопоказан при:
- тяжелых болезнях почек;
- употреблении алкоголя;
- беременности;
- недостатке кислорода (гипоксии) любого происхождения – нарушение работы сердца, легких, анемия, лихорадка, шоковое состояние.
Метформин – это действующее вещество таких препаратов, как Сиофор, Глюкофаж, Метамин, Метфогамма, Лангерин.

Как лечить инсулинорезистентность и ожирение
Инсулинорезистентность и ожирение лечатся диетой и повышением физической активности. Если их недостаточно, добавляют препараты (Ксеникал, Меридиа, Глюкофаж), в самых тяжелых случаях помогает операция по уменьшению объема желудка.
Жировая ткань вырабатывает вещества с гормональной активностью. Они вызывают инсулинорезистентность и препятствуют распаду жиров. Поэтому при ожирении образуется замкнутый круг – избыток веса сам становится причиной его увеличения.
Существуют научно обоснованные рекомендации по снижению массы тела:
- вычисление потерь энергии за день, общая калорийность рациона должна быть на 300-400 ккал ниже, при этом еще 150-200 ккал нужно сжигать при помощи нагрузок – это примерно 30-40 минут зарядки со средней интенсивностью;
- рацион построен на обилии овощей (кроме картофеля, отварных свеклы, моркови, тыквы), отварной или запеченной рыбы, мяса, нежирных молочных продуктов;
- жиров не должно быть более 25% от всей калорийности, из них до 10% животных;
- отказ от белой муки, сахара.

Через месяц оценивают результаты немедикаментозной терапии и при недостаточном эффекте добавляют препараты для снижения веса и улучшения реакции на инсулин. При выраженном ожирении и высоком риске болезней сердца и сосудов лекарства могут назначаться с первых дней терапии.
Как восстановить чувствительность к инсулину
Основные способы для восстановления чувствительности к инсулину:
- ограничение калорийности пищи;
- отказ от продуктов с высоким содержанием простых углеводов – все сладости, мучные изделия, калорийной пищи – жареные, жирные блюда, чипсы, майонез, жирные сыры, алкоголь;
- ежедневная физическая активность не менее получаса.
Диета при инсулинорезистентности
Диета при инсулинорезистентности рекомендуется белково-растительная, углеводы нужно выбирать с наименее низким гликемическим индексом. В питании ограничивается сахар, мучное, жирные продукты. Меню составляют так, чтобы поступление калорий и углеводов было преимущественно в первой половине дня. Возможно использование кето диеты, но под врачебным контролем.

Правила питания
К разрешенным продуктам относятся:
- некрахмалистые овощи (у них самый низкий индекс гликемии, поэтому они не ухудшают обменные процессы) – капуста (все виды), огурцы, кабачки, помидоры, баклажаны, перец;
- нежирное мясо – курица, индейка, телятина в отварном или запеченном виде без добавления жира;
- рыба и морепродукты, морская капуста;
- кисломолочные напитки до 2,5% жирности, творог – до 5%;
- каши на воде из гречневой, овсяной крупы;
- ягоды, фрукты (несладкие).
В ограниченном количестве (до 30 г в день) допускаются орехи, сухофрукты, черный шоколад, оливковое масло. Их в обязательном порядке нужно учитывать в общее количество калорий.

Снизить до минимума, а лучше отказаться нужно от:
- картофеля, тыквы, кукурузы, отварной свеклы и моркови;
- белого риса, манки;
- цельного молока;
- желтка яиц (можно добавить в блюда не более 1/2 в день);
- сливочного масла;
- сахара, всей выпечки;
- бананов, винограда, дыни, фиников;
- алкоголя.
В запрещенный список входят:
- рыбные консервы на масле, тушенка;
- колбаса и колбасные изделия, ветчина, корейка, сало;
- готовые соки, нектары, сладкая газировка;
- торты, пирожные, жирные десерты, сливки;
- чипсы, снеки, фаст-фуд;
- варенье, джемы, сиропы.
 Запрещенная еда
Запрещенная еда
Как составить меню
При составлении меню учитывают такие нормы потребления продуктов:
- овощи 700-800 г 3-4 раза в день, лучше в сыром виде (салат), паровые, отварные, допускается запекание, тушение в воде, овощной суп с зеленью, грибами;
- хлеб цельнозерновой, ржаной, с отрубями – 200 г;
- крупы и бобовые – по 50 г в сухом виде;
- фрукты и ягоды – 200-300 г;
- мясо 150 г, рыба 150 г, творог 2-5% – 100 г или сыр с жирностью до 30% — 50 г;
- стакан кисломолочного напитка без добавок.
Все полезные продукты распределяют между приемами пищи таким образом, чтобы на обед приходилось не менее 35%, а два перекуса (2 завтрак и полдник) были по 10%, 1 завтрак составляет 25%, ужин – 20%.

Что такое кето диета
Кето диета – это стиль питания, в котором практически отсутствуют углеводы (до 5% от всего рациона). В ней разрешены овощи, мясо, рыба, сыр, яйца, орехи и масло, но полностью запрещены крупы, бобовые, фрукты, ягоды, чаще и хлеб также исключен или не более 1 ломтика. Как лечебный рацион кето диета использовалась для лечения эпилепсии, предположительно с ее помощью можно взять под контроль сахарный диабет 2 типа.
При наличии обменных нарушений, в том числе и резистентности к инсулину, категорически запрещается пользоваться такими ограничительными стилями питания по собственной инициативе. По данным исследований, есть положительные и отрицательные стороны такого питания. К первым относятся:
- снижение уровня сахара;
- уменьшение потребности в противодиабетических медикаментах;
- потеря веса тела, главным образом вначале за счет воды.

Отмечены и нежелательные последствия:
- после возвращения к нормальному стилю питания вес возвращается к исходному, а инсулинорезистентность возрастает;
- из-за лишения организма антиоксидантов и витаминов, содержащихся в растительной пище, необходим постоянный прием витаминных комплексов;
- в период перестройки обмена возникает постоянная слабость, головная боль, утомляемость.
Длительное пребывание на таком рационе провоцирует:
- почечнокаменную болезнь,
- остеопороз (хрупкость костей),
- замедление роста у подростков,
- увеличение уровня холестерина,
- запоры.

Диета при инсулинорезистентности и СПКЯ
Синдром поликистозных яичников (СПКЯ) протекает на фоне инсулинорезистентности, многим женщинам правильное питание не только помогло снизить вес, но и забеременеть.
В список разрешенных продуктов входят:
- творог нежирный, йогурт домашнего приготовления (на аптечных заквасках);
- отварная, запеченная с зеленью рыба или курица;
- каша на воде – перловая, гречневая, из натурального (коричневого риса);
- бобовые (для первых блюд или гарнира) – чечевица, горох, соя, фасоль;
- грибы;
- овощи – помидоры, лук, огурцы, листовой салат, цветная капуста и брокколи, сельдерей, цуккини, болгарский перец;
- ягоды – вишни, черника;
- фрукты – сливы, цитрусовые, клубника, малина, яблоки, груши, киви;
- ржаной хлеб;
- оливковое и кунжутное масло, льняное;
- отруби (столовая ложка в день), сухофрукты – 30 г, орехи и семечки – 30 г.

Запрещен сахар и белая мука в любом виде, пшено, манка, белый рис, картофель, магазинные соки, десерты. Не разрешаются консервы, колбаса, полуфабрикаты, снеки, копченая, острая и жареная пища.
Как похудеть при инсулинорезистентности
Для того чтобы похудеть при инсулинорезистентности, необходимо к правильному питанию добавить физическую активность. Она не только сжигает лишние калории, но и улучшает реакцию мышечной и жировой ткани на действие инсулина. Происходит быстрое потребление глюкозы, а также уменьшается избыточный выброс гормона из поджелудочной железы.
Необходимый минимум нагрузок – 150 минут в день со средней интенсивностью. Это означает:
- ходьба в быстром темпе или медленная, но с продолжительностью не менее 1 часа в день;
- лечебная гимнастика с нагрузкой на крупные группы мышц;
- плавание;
- велосипедный спорт.
 Лечебная гимнастика с нагрузкой на крупные группы мышц
Лечебная гимнастика с нагрузкой на крупные группы мышц
Если нет противопоказаний со стороны сердечно-сосудистой системы, то необходимо добиться любым видом нагрузки учащения пульса до 50-70% от максимально возможной (220 ударов минус возраст).
Что такое синдром Рабсона-Менденхолла
Синдром Рабсона-Менденхолла – это врожденная (генетическая) форма инсулинорезистентности. Характеризуется высоким уровнем глюкозы и инсулина в крови. Возникающий сахарный диабет 2 типа имеет тяжелое течение. Он практически не поддается лечению таблетками и гормонами. Многие дети погибают еще во младенческом возрасте.
Максимальные проявления отмечаются на 3 году жизни:
 складки кожи черного цвета;
складки кожи черного цвета;- на теле усиленно растут волосы;
- зубной ряд искривлен, может быть двойным;
- ребенок низкорослый, истощавший, живот выпячен;
- руки и стопы с крупными складками.
Из-за инсулинорезистентности преобладает действие мужских половых гормонов. У мальчиков начинается раннее созревание, а у девочек увеличен клитор, растут волосы на лице и теле, в яичниках множество кист. До зрелого возраста доживают единицы. Лечение проводится при помощи низкоуглеводной диеты, Сиофора, инсулиноподобного фактора роста, лептина.
Как высокие показатели влияют на женское здоровье
Инсулинорезистентность сопровождается повышенным уровнем глюкозы и инсулина в крови, у женщин это вызывает рост уровня мужских половых гормонов и усиленную реакцию на них. Поэтому возможно бесплодие, невынашивание беременности, косметические проблемы – высыпания, выпадение волос.
Инсулинорезистентность и беременность, бесплодие
Из-за инсулинорезистентности возникает бесплодие, а при наступлении беременности она нередко прерывается на раннем сроке. Это вызвано тем, что в организме женщин преобладают мужские половые гормоны. Это провоцирует:
- менструальные циклы без овуляции;
- синдром поликистозных яичников;
- разрастание внутреннего слоя матки – эндометриоз, кровотечения.
Так как в жировой ткани мужские гормоны преобразуются в женские, то при сопутствующем ожирении отмечается дополнительно и высокий уровень эстрогенов. В результате прогестерона, отвечающего на прикрепление плодного яйца к матке, недостаточно. Поэтому, даже если и наступает зачатие, то беременность прерывается на раннем сроке. У женщин с инсулинорезистентностью угроза выкидыша сохраняется и во 2-3 триместре.

Для лечения используется диета с ограничением сахара и белой муки, физическая активность. В период планирования беременности может быть назначен Метформин, но затем его отменяют.
Инсулинорезистентность и выпадение волос
Выпадение волос при инсулинорезистентности вызвано повышенной реакции волосяных фолликулов кожи головы на мужские гормоны. В основном уменьшение густоты волос затрагивает височные области. Обычно до явного облысения не доходит. Провоцирующим фактором могут быть:
- стрессы,
- вирусные инфекции,
- неправильное питание.
Для восстановления роста волос назначают:
- местное лечение (репейное масло, миноксидил);
- витаминотерапию (Перфектил, Ревалид);
- питание с достаточным количеством белка (мясо, рыба, морепродукты), витаминов (зелень, цитрусовые, ягоды, орехи).

После обследования у гинеколога могут быть рекомендованы гормональные контрацептивы с антиандрогенами (Диане, Ярина).
Профилактика
Предупредить инсулинорезистентность поможет:
- уменьшение избыточного веса тела;
- правильное питание;
- ежедневная физическая активность;
- соблюдение режима дня, достаточная продолжительность ночного сна;
- своевременное обращение к эндокринологу при наличии болезней, вызывающих снижение реакции на инсулин, прохождение анализов;
- избегание стрессовых состояний, психоэмоциональной перегрузки;
- отказ от самолечения, особенно гормональными средствами.

Прогноз для больных
При выявлении инсулинорезистентности до развития осложнений (диабет, ожирение, атеросклероз, поликистоз яичников) и соблюдении рекомендаций по питанию, физической активности прогноз чаще благоприятный. Удается нормализовать показатели сахара и инсулина в крови.
При регулярном обследовании и ведении здорового образа жизни возможно избежать серьезных последствий.
А здесь подробнее о гормональном ожирении у женщин.
Инсулинорезистентность возникает при снижении реакции печени, мышц и жировой ткани на инсулин. Ее провоцирует ожирение, наследственная предрасположенность, стрессы, инфекции. На ее фоне прогрессирует атеросклероз, гипертония, сахарный диабет, поликистоз яичников с бесплодием и невынашиванием беременности.
Для выявления необходимы анализы крови на сахар и инсулин, тесты с нагрузкой. Лечение включает питание с ограничением простых углеводов, физическую активность и препараты на основе метформина.

Помогает расщеплять жир в организме гормон адипонектин. Именно под его влиянием люди могут не откликаться на низкокалорийную диету. Как повысить уровень гормона?

Важное значение в организме играет гормон инсулин. Вырабатывается поджелудочной железой. Он взаимосвязан с гормоном роста, адреналином и практически всем остальными в организме. Какая норма у женщин, мужчин и детей? Каково его действие?

Довольно сложно понять причину, которая спровоцировала гормональное ожирение у женщин, поскольку его может вызвать изменение любого органа эндокринной системе. Причины могут быть в сбое работы гипоталамуса и гипофиза, щитовидной и поджелудочной желез. Лечение только комплексное.

Нередко у больных с проблемами гипоталамуса, надпочечников, щитовидки бывает ожирение от гормонального сбоя. Также его провоцируют стрессы, операции, лучевая терапия. Бывает ожирение и после гормональных таблеток. В зависимости от причины подбирается терапия — препараты от основного заболевания, таблетки и диета от ожирения.

Центр сахарного диабета помогает больным при любом типе получить диагностические, реабилитационные услуги, верно подобрать лечение. В некоторых случаях можно даже предотвратить диабет просто правильно подобранным питанием.