Бесплодие — это неспособность зачать ребенка после 1 года незащищенного полового акта. Им страдает, примерно, 10–15% пар репродуктивного возраста. Диагноз «бесплодие неясного генеза» (идиопатическое) ставят парам, диагностические исследования и лабораторные анализы которых не могут точно установить причину невозможности зачать ребенка.
Бесплодие неясного генеза — что это? В обществе, где приоритетное внимание уделяется планированию семьи и развитию профессиональной карьеры, некоторые женщины откладывают деторождение до 30 лет и более. В результате у них может возникнуть трудность с зачатием и повышенный риск выкидыша. Нет, это — не идиопатическое бесплодие, это вина женщины. Ведь после 30 лет забеременеть очень тяжело. Этот факт приведен, чтобы была ясна основная причина невозможности зачать малыша.
Идиопатическим бесплодием называют состояние, при котором беременность не наступает длительный период, при этом все анализы женщины и мужчины хорошие. Врачи не могут установить причину неспособности пары зачать ребеночка. Возможно, она напрямую не связана с репродуктивной системой партнеров.
Необъяснимое бесплодие может быть первичным и вторичным. В первом случае подразумевается отсутствие возможности зачать ребенка. Вторичное бесплодие означает, что беременность была, но в данное время она не наступает.
Таблица. Показатели при идиопатическом бесплодии
| Мужчины | Женщины |
| Спермограмма нормальная. | Овуляция происходит регулярно. |
| Тест на антиспермальные антитела показал отрицательный результат. | Гормональный фон в норме. |
| Спайки в трубах и ОМТ отсутствуют. | |
| В крови не обнаружены антиспермальные антитела. | |
| Посткоитальный тест положительный. | |
| У обоих полов отсутствуют заболевания, передающиеся половым путем, нарушения в эндокринной и половой системе не обнаружены, нет сходства по HLA-антигенам. Также на постановку диагноза влияет отсутствие генетических заболеваний. | |
Диагноз «идиопатическое бесплодие» может быть поставлен, только если все анализы в норме, но пара все еще не может зачать ребенка. Медицина идет на шаг вперед. Значительные улучшения в лечении бесплодия позволили многим женщинам забеременеть с медицинской помощью. Пациентки с патологией фаллопиевых труб, или у которых была перевязка, могут зачать малыша с помощью ЭКО. Другим женщинам доступны иные способы решения для зачатия ребенка.
Если другие методы диагностики не показали причину бесплодия неясного генеза, врачи рекомендуют пройти диагностическую лапароскопию. Данный метод исследования является современным, способным выявить патологические отклонения, препятствующие зачатию.
Диагностическая лапароскопия при бесплодии неясного генеза проводится под наркозом. Во время процедуры осматривают фаллопиевые трубы, маточный орган, шейку.
Лапароскопия при бесплодии неясного генеза может обнаружить:
- закупорку труб;
- наличие спаечного процесса;
- эндометриоз;
- кистозные образования злокачественного или доброкачественного характера;
- миому матки.
Данная процедура позволяет уточнить причину бесплодия неясного генеза, а также ее удалить. При наличии опухолей, миомы или кисты их сразу удаляют. Если обнаружили сращение яичника с трубой, проводят операцию.
Лапароскопия при бесплодии неясного генеза, отзывы о которой преимущественно положительно характера, подтвердила свою эффективность. В большинстве случаев оканчивается успешно. Диагностическая процедура в 90% случаев приводит к успешному зачатию ребенка через 6 месяцев после ее проведения.
Манипуляцию противопоказано проводить при остром течении заболеваний ОМТ, отсутствии обследования перед лапароскопией, нарушенном свертывании крови, артериальной гипертензии и т.д.
При бесплодии неясного генеза что делать?
Как показывает практика, такой диагноз не ставит крест на возможности иметь детей. Существует четыре способа преодоления данного состояния. К ним относят:
- стратегию ожидания;
- внутриматочную инсеминацию;
- стимуляцию овуляции;
- экстракорпоральное оплодотворение.
Современные медицинские технологии и использование различных вспомогательных технологий помогут семье обрести счастье иметь ребенка.
Большой популярностью пользуется иглорефлексотерапия при бесплодии неясного генеза. Акупунктура требует индивидуального подхода к каждой пациентке. Учитывается толщина, длина, угол, скорость введения игл и положение тела во время проведения процедуры. Акупунктуру рекомендуют проводить обоим партнерам, испытывающим сложности с зачатием ребенка. Иглоукалывание лечит именно причину бесплодия, улучшает общее состояние организма.
Лимфоцитотерапия при бесплодии неясного генеза разработана в институте и считается надежным и эффективным методом лечения. Данный способ терапии заключается в ведении лимфоцитов мужа в межлопаточную область супруги с 2 по 10 день менструального цикла. Понадобится сделать 3 инъекции в течение трех месяцев. После этого у женщины вырабатываются блокирующие факторы, которые защищают и сохраняют плод.
При бесплодии неясного генеза лечение данным способом подходит женщинам, возраст которых не превышает 30 лет. Он подразумевает естественные попытки зачатия ребенка.
Длительность стратегии ожидания составляет 1 год. Если через 12 месяцев у супружеской пары не получилось зачать ребенка, значит, вероятность забеременеть составляет менее 10%. В данной ситуации врачи рекомендуют обратиться к вспомогательным репродуктивным технологиям.
Еще один вариант зачатия. Если у обоих партнеров результаты анализов хорошие, но у женщины не получается забеременеть, можно подумать о суррогатном материнстве. Тогда шансы зачать ребеночка возрастают.
Лечение таким способом проводят женщинам до 36 лет. Внутриматочная инсеминация — это введение спермы отца в матку матери с большим количеством жидкости. Таким образом, сперматозоиды находятся максимально близко к яйцеклетке.
Внутриматочную инсеминацию проводят на 12–15 день менструального цикла, то есть в период наступления овуляции. Мужчине необходимо воздержаться от половых контактов на 5–7 дней, пока он не сдаст сперму.

Внутриматочная инсеминация. Источник: depositphotos.com
Внутриматочная инсеминация лишь в 18–25% приводит к успешному зачатию. Обычно требуется проведение не одной процедуры. Зачатие с первого раза практически невозможно.
Данный метод лечения бесплодия неясного генезе предполагает употребление женщиной фармацевтических средств, провоцирующих одновременное созревание сразу нескольких фолликулов. Стимулирование овуляции проводят до процесса созревания яйцеклетки и ее выхода из фолликула для оплодотворения.
Для этого женщине назначают применение препарата Клостилбегит в период 5–9 дня менструального цикла. Стимулирование овуляции препаратами сопровождается проведением ультразвукового исследования. Данный мониторинг позволяет оценить процесс созревания фолликула.
Исходя из статистических данных по Международной классификации болезней, в 15% случаев супругам удается зачать ребенка.
Последний способ забеременеть — ЭКО (экстракорпоральное оплодотворение). Вспомогательной репродуктивной технологией пользуются, если предыдущие методы не дали положительного результата. Вне организма женщины медики соединяют яйцеклетку и сперматозоид. Получившийся эмбрион переносят в полость матки, где в дальнейшем происходит естественное развитие плода. Успешность лечения составляет 52%.
При бесплодии неясного генеза отзывы отчаявшихся пар свидетельствуют о том, что лучшим способом зачать ребенка является использование искусственного оплодотворения — ЭКО. Ни один способ не гарантирует 100% положительного результата. Однако с ЭКО у супружеской пары больше шансов зачать ребенка.
Иногда даже полное обследование обоих супругов не дает объективных причин бесплодия. Такая ситуация носит название – бесплодие неясного генеза. В данном случае специалисты, даже с помощью самых современных методов, не могут выявить причины невозможности иметь детей.
Согласно современным научным исследованиям бесплодие неясного генеза связывают c патологиями яйцеклеток или сперматозоидов, которые пока распознать не могут. Но медицина не стоит на месте и сегодня подобный диагноз ставят только в 10% случае, а еще 40 лет назад – это была почти половина обратившихся за помощью супружеских пар.

Отмечаются и такие случаи как, вторичное бесплодие неясного генеза. Они констатируются, когда женщина уже была беременна, хотя бы один раз. Окончательный диагноз ставится только после проведения всего комплекса исследований для обоих супругов.
Существует ряд критериев при наличии, которых ставится диагноз:
- у женщины не получается забеременеть в течение года, при регулярных половых актах;
- у мужчины показатели спермограммы в норме, отсутствуют другие патологии;
- у женщины регулярный менструальный цикл (25-35 дней), своевременная овуляция;
- показатели гормонального фона в пределах нормы;
- на УЗИ показало отсутствие эндометриоза, патологий матки и яичников;
- отсутствие антиспермальных антител;
- отсутствие в крови антител к хламидиям.
В этом видео доктор расскажет что такое бесплодие неясного генеза:
В ряде случаев назначаются дополнительные обследования обоих супругов, или прибегают к искусственному оплодотворению. В этом случае специалист с помощью микроскопа сможет пронаблюдать за поведением яйцеклетки и сперматозоида, и дальнейшим развитием зародыша.
Не всегда в процессе ЭКО можно определить причины бесплодия неясного генеза, но экстракорпоральное оплодотворение поможет решить проблему, преодолев бесплодие.
Диагноз неясный генез ставится в том случае, когда при отсутствии очевидных причин женщина не может забеременеть долгое время. Зачастую, в таком случае у супругов отсутствуют видимые нарушения в функционировании репродуктивной системы. А существующие проблемы крайне трудно диагностировать.
 Бесплодие неясного генеза оттого и неясное, что определить причину очень сложно или невозможно.
Бесплодие неясного генеза оттого и неясное, что определить причину очень сложно или невозможно.
На первоначальном этапе все силы должны быть направлены на получение собственных половых клеток, и только в крайнем случае используются альтернативные варианты. При бесплодии неясного генеза рекомендуется:
- Воздержаться от употребления алкоголя, сигарет. Максимально исключить кофе из рациона.
- При наличии лишнего веса стоит немного похудеть, либо же набрать вес при его нехватке (минимальный вес 44 кг., а максимальный 89 кг.).
- Курс приема специальных препаратов, назначенных врачом.
- Проведение искусственной инсеминации.
- Процедура искусственного оплодотворения — ЭКО.
- Использование донорских: спермы, яйцеклетки, зародыша.
Лечение в первую очередь начинается с проведения комплексного обследования семейной пары. Это необходимо для определения оптимального метода лечения. Далее расположена таблица с перечнем необходимых обследований которые необходимо пройти мужчине и женщине.
 Полный перечень обследований которые нужно пройти.
Полный перечень обследований которые нужно пройти.
Зачастую лечение бесплодия при неясном генезе назначается женщинам уже старше тридцати лет. Это связано с тем, что у женщин младше при ведении регулярной половой жизни беременность может наступить естественны путем. Специалисты дают вероятность такого исхода около 10%.
Но в случае, когда женщина старше 35 лет, то шансы на наступление беременности естественным путем понижаются с каждым днем. Поэтому зачастую назначается прием гормональных препаратов, для стимуляции организма. Параллельно с приемом гормонов проводится искусственная инсеминация. Считается, что так шансы наступления беременности повышаются.
Процедура ЭКО зачастую способствует успешному преодолению бесплодия при неясном генезе. Оно считается наиболее эффективным способом лечения либо преодоления бесплодия (в том числе и бесплодия неясного генеза). При экстракорпоральном оплодотворении (ЭКО) на пути сперматозоида к яйцеклетке не возникает барьеров.
Зачатие и последующая беременность при ЭКО будут успешными в 50% случаев.
Неясный генез выявляется путем продолжительного и тщательного обследования обоих супругов. И часто является основной причиной невозможности зачатия ребенка. Но комплексное лечение или процедура искусственного оплодотворения может способствовать решению данной проблемы.
 Не стоит опускать руки, главное верить, что все получится. Если забеременеть естественным путем не получится — вам точно поможет ЭКО.
Не стоит опускать руки, главное верить, что все получится. Если забеременеть естественным путем не получится — вам точно поможет ЭКО.
Пишите комментарии и задавайте вопросы, наши специалисты с удовольствием на них ответят. Спасибо за прочтение, надеемся, эта статья была полезна для вас. Не забывайте оценивать статью звездочками снизу и делать репосты в ваши соцсети.
Термины идиопатическое, или необъяснимое бесплодие, бесплодие неясного генеза относятся к состоянию, при котором, несмотря на проведение всестороннего и полного обследования женщины и мужчины, причины такового состояния все-таки выявлены не были.

Оно может возникать в результате сбоев в течении таких естественных процессов, как:
- Перемещение во влагалище или в слизи шейки матки сперматозоидов.
- Созревание женской половой клетки, например, при недостаточном синтезе гормонов.
- Процесс формирования зиготы, во время которого возможно возникновение генетических дефектов.
- Деление, или дробление, оплодотворенной яйцеклетки, которое отсутствует по непонятным причинам.
- Деление зародышевых бластомеров и имплантация зародыша.
Таким образом, бесплодие неясного генеза может быть установлено только путем исключения различных всевозможных причин после проведения всех необходимых обследований, результаты которых оказались без отклонений от нормы. Правомочность такого диагноза является признанием ограниченных возможностей репродуктивной медицины на современном этапе ее развития.
Свидетельством этого является статистика разных лет, на основании которой можно утверждать об улучшении диагностики причин бесплодия, но еще недостаточном его совершенстве. Так, например, число диагнозов «идиопатическое бесплодие» еще около 30 лет назад устанавливалось почти у 50% супружеских пар, обратившихся по поводу бесплодия. Все последующие годы этот показатель постоянно сокращался и в настоящее время составляет около 10-20%.
Это состояние может быть первичным и вторичным. Под первым имеется в виду отсутствие зачатия в анамнезе по неизвестным причинам. Вторичное бесплодие неясного генеза — это диагноз, который устанавливается женщине в том случае, если в анамнезе у нее уже была хотя бы одна беременность. У таких женщин чаще удается выявить причину и подобрать лечебную программу.
Диагностика основана на наличии соответствующих критериев, то есть на явном отсутствии всех известных в настоящее время причин. Этими критериями у женщин являются:
- Наличие регулярной (ежемесячной) овуляции в середине менструального цикла, которая подтверждена функциональными диагностическими тестами.
- Отсутствие каких-либо видимых нарушений проходимости фаллопиевых труб.
- Нормальные результаты исследований гормонального статуса, соответствующего определенным дням менструального цикла.
- При проведении ультразвукового исследования толщина эндометрия в норме, а его структура соответствует срокам менструального цикла.
- Отсутствие нарушений анатомического строения внутренних половых органов, включая отсутствие миоматозных узлов, полипов и т. д.
- Отсутствие инфекционной патологии, особенно заболеваний, которые передаются половым путем.
- Положительные результаты посткоитального теста.
- Отсутствие в сыворотке крови антиспермальных антител.
Кроме того, врачом не может быть установлен такой диагноз, если женщине не была проведена лапароскопическая диагностика, поскольку некоторые патологические состояния могут быть выявлены только этим методом. Диагностическая лапараскопия при бесплодии неясного генеза позволяет диагностировать деформацию и непроходимость маточных труб, спаечный процесс в малом тазу, наличие опухолевидных образований и, особенно, наличие эндометриоза. Нередко мера непроизвольно становится лечебной, поскольку даже если причина так и не выясняется, приблизительно через полгода после процедуры у женщины возможно наступление зачатия.
Критерии, касающиеся мужчин — это отсутствие:
- Патологических изменений и процессов в репродуктивных органах.
- Каких-либо отклонений от нормы в анализах спермы, например, от нормальных количества и/или морфологической структуры, подвижности и т.д.
- Инфекций половых путей, в том числе заболеваний, передающихся половым путем.
Общие условия для супружеской пары:
- Отсутствие хронических соматических заболеваний.
- Отсутствие наркотической и алкогольной зависимости.
- Частота полового акта, достаточная для зачатия в течение не менее 1 года.
Если не выявляются, по сути, никакие патологические отклонения, то в чем же, все-таки, может быть причина невозможности беременности и что делать дальше?
Чем более досконально осуществляется обследование семейной пары, тем больше вероятностей обнаружения причины. Наиболее частыми причинами могут быть следующие факторы.
Незначительные, не определяемые существующими методами, изменения структурного строения маточных труб
Следствием этого могут быть недостаточная активность фимбрий и отсутствие процесса захвата ими яйцеклетки после процесса овуляции, недостаточно активное или отсутствие перемещение яйцеклетки по фаллопиевой трубе в полость матки из-за нарушения функции или разрушения трубного реснитчатого эпителия.
Неполноценность лютеиновой фазы
Желтое тело, образующееся на месте фолликула после выхода яйцеклетки (лютеиновая фаза менструального цикла), продуцирует прогестерон, который участвует в подготовке эндометрия к имплантации оплодотворенной яйцеклетки. Отсутствие по тем или иным причинам синтеза желтым телом достаточного количества прогестерона приводит к отсутствию адекватной подготовки эндометрия и нарушению процесса имплантации.
Процессы преждевременной лютеинизации
При этом трансформация фолликула в лютеиновое тело происходит до овуляции, в результате чего яйцеклетка не освобождается из фолликула, то есть овуляторная фаза отсутствует.
Неполноценность яйцеклетки
Фактор качества половой клетки является одним из главных факторов оплодотворения и успешной имплантации. Несмотря на то, что в норме созревание яйцеклетки происходит, практически, ежемесячно, однако не каждая из них годна для совершения оплодотворения и эмбрионального развития. Неполноценность женской половой клетки может быть обусловлена неправильной формой или размерами, неполным числом хромосом и другими (нередко неизвестными) причинами.
Наличие в организме инфекций, особенно влагалищных и передающихся половым путем
Их частицы могут существовать в организме в таких незначительных количествах, которые очень часто невозможно сразу обнаружить существующими в настоящее время методами.
Иммунологические факторы бесплодия
В числе всех перечисленных и редко выявляемых причин ведущее место в настоящее время отводится иммунологическим факторам, включающим в себя такие основные компоненты, как:
- антифосфолипидные антитела, которые вызывают повреждение клеточных мембран;
- наличие антител к рецепторам гормонов щитовидной железы или к самим гормонам;
- наличие у женщины антиспермальных (к сперме мужа) антител, снижающих способность сперматозоидов к слиянию с яйцеклеткой или/и степень их активности;
- нарушение гормональной регуляции менструального цикла из-за наличия антител к яичниковым тканям;
- избыточная активность больших гранулярных лимфоцитов (естественных киллеров), представляющих собой особые клетки иммунной системы;
- наличие у женщины антител к гонадотропным гормонам гипофиза, участвующим в регуляции синтеза половых гормонов;
- избыточная иммунная реакция на хорионический гонадотропин, который является стимулятором овуляции и участвует в нормализации имплантации оплодотворенной яйцеклетки;
- родственность строения структуры ГКГС (в случаях наличия значительного числа идентичных фрагментов процесс иммунной защиты эмбриона нарушается, в результате чего происходит его повреждение материнской иммунной системой, эмбрион погибает еще на самых ранних стадиях развития).
Почему возникает иммунологическое бесплодие, способы диагностики и лечения заболевания. Об этом читайте в нашей отдельной статье.
Также к причинам стоит отнести:
- различные аномалии мужских половых клеток, которые не всегда могут быть выявлены в результате лабораторного исследования, и спермограмма кажется нормальной;
- изменение генетического материала сперматозоидов или/и яйцеклеток;
- несовместимость по иммунным факторам на одном из этапов процессов оплодотворения и имплантации;
- преждевременное старение организма женщины, сопровождающееся ранним (задолго до начала периода менопаузы) истощением яичников, при котором значительно уменьшается генетически обусловленное содержание в них количества ооцитов, то есть, снижение овариального резерва;
- отрицательное влияние факторов стресса на центральную нервную систему, что может привести к нарушению регуляции функцией репродуктивных органов.

Большинство клиентов центров планирования семьи считают, что если невозможно установить причину их бесплодия, то медицина не в состоянии им ничем помочь. Однако такое суждение неверно. Пациентам предлагаются на выбор различные варианты.
Выжидательная стратегия
Один из таких вариантов. Он предполагает продолжение попыток самостоятельного зачатия без какого-либо специального лечения. По данным разных источников в течение 5 лет беременность все-таки происходит у 30-60% супружеских пар. Однако при принятии такого решения супруги должны учитывать продолжительность отсутствия беременности. Чем больше этот срок, тем меньше надежды на развитие самостоятельного зачатия. После 5-летнего срока оно возможно не более чем в 10%.
Стратегия выжидания подходит, преимущественно, лицам молодого возраста, поскольку число ооцитов у женщин в среднем в возрасте (после 30-35 лет) начинают быстро снижаться. Также происходит и постоянное ухудшение качества яйцеклеток, поскольку в их генетическом материале возрастает число дефектов. Поэтому женщинам старше 30-летнего возраста от такого варианта лучше отказаться.
Внутриматочная инсеминация со стимуляцией функции яичников
Метод внутриматочной инсеминации применяется очень давно. Суть его состоит во введении спермы в канал шейки матки или в маточную полость, что позволяет предварительно отобрать наиболее подходящие сперматозоиды (подробнее о методе). Однако эффективность в случаях необъяснимого бесплодия очень низкая. Она значительно повышается (в среднем на 30%) при сочетании со стимуляцией овуляции нестероидным препаратом кломифена цитрат (Клостилбегит, Кломид) или с фолликулостимулирующим гормоном.

Методика носит эмпирический характер. Она основана на предположении, что стимуляция функции яичников способствует увеличению числа половых клеток, из которых хотя бы одна окажется зрелой и готовой к оплодотворению. Таким образом, не исключено, что стимуляция с инсеминацией как-то случайно способна исправлять невыраженные нарушения овуляции или плохое качество яйцеклеток. В то же время, одним из недостатков метода является высокая степень вероятности развития многоплодной беременности.
ЭКО (экстракорпоральное оплодотворение)
Анализ мировой научной литературы свидетельствует о том, что ЭКО при бесплодии неясного генеза предоставляет значительные возможности в достижении беременности, составляющие 20-70%. Такие статистические колебания обусловлены, преимущественно, возрастом женщины.
Технология ЭКО является одним из наиболее эффективных методов. Она состоит из нескольких основных этапов. Первый этап представляет собой проведение комплексного обследования партнеров, на основании результатов которого врачом осуществляется составление индивидуальной лечебной программы, а также предоставление им рекомендаций об образе жизни на период лечения.
После этого, в соответствии с предварительно выбранным протоколом, осуществляется стимуляция суперовуляции, целью которой является увеличение (по сравнению с обычным) количества созревших фолликулов. На следующих этапах собирается биоматериал, то есть у мужчины получают сперму, у женщины — яйцеклетки методом пункции фолликулов. Затем яйцеклетки инкубируются вместе со сперматозоидами. В период инкубации, то есть в искусственно созданных условиях, на протяжении нескольких дней (3-5) под наблюдением специалистов происходят слияние половых клеток, рост и развитие эмбрионов, после чего выбираются лучшие из них и переносятся в полость матки.
ИКСИ, или инъекция сперматозоидов в цитоплазму
Рекомендуется в том случае, если у супружеской пары процедура ЭКО заведомо будет или уже была неудачна. Смысл метода заключается в тех же этапах, что и при ЭКО. Отличие технологии ИКСИ состоит в том, что после отбора наиболее активного полноценного сперматозоида последний искусственно вводится непосредственно в яйцеклетку, что значительно увеличивает шансы оплодотворения.
Процедура поэтапно, когда и как проводится, прогноз. Всё это, в статье по ссылке.
Технология ЭКО высокоэффективна в связи с тем, что она дает половым клеткам возможность избежать значительного числа препятствий, которых бывает немало в организме женщины и мужчины, даже в тех случаях, когда существующими методами выявить эти препятствия и правильно установить диагноз не представляется возможным.
p, blockquote 45,0,0,0,0 —> p, blockquote 46,0,0,0,1 —>
Известно, что бесплодный брак для большинства семей является трагедией. После безуспешных попыток зачать ребенка пара обычно обращается за медицинской помощью. Но бывает так, что даже тщательные обследования не могут объяснить причины неудач…
Бесплодие определяют обычно как отсутствие беременности в семье в течение 1 года после начала регулярной половой жизни без предохранения.
Срок — 1 год — определен статистически: доказано, что у 30% здоровых супружеских пар беременность наступает в первые три месяца совместной жизни, еще у 60% — в течение последующих семи, у оставшихся 10% — через 11-12 месяцев после начала половой жизни. Таким образом, год — достаточный срок для того, чтобы оценить способность пары к зачатию и при отсутствии беременности говорить о бесплодии.
Бесплодие относится не к одному человеку, а к паре супругов, и правильнее называть это состояние бесплодным браком. Примерно в трети случаев детородная функция (фертильность) снижена и у мужа, и у жены. И, наоборот, в 20 случаях из 100 у обоих супругов могут быть идеальные показатели репродуктивной функции, а беременность все же не наступает.
Говоря о бесплодии, необходимо обозначить «первичное» и «вторичное» бесплодие. Первичное — если у женщины никогда не было беременностей. Вторичное — если у женщины была хотя бы одна беременность.
Если причиной бесплодного брака являются те или иные нарушения в организме женщины, говорят о женском бесплодии. Мужской фактор считается причиной бесплодного брака в том случае, если женщина здорова, а у мужчины наблюдается резкое снижение оплодотворяющей способности спермы. При сочетании женского и мужского бесплодия имеет место комбинированная форма бесплодия. В случае, когда у обоих супругов обнаруживаются нормальные показатели репродуктивной функции, однако специальные пробы указывают на их несовместимость, последняя рассматривается как особая форма бесплодного брака, требующая специального подхода при определении тактики лечения. Наконец, бесплодие может встречаться и среди совершенно здоровых и хорошо совместимых супружеских пар. В таких случаях даже полное и углубленное обследование не позволяет определить его причину. Тогда ставится диагноз бесплодия неясного происхождения, или идиопатического бесплодия.
«Запас» яйцеклеток определен уже при рождении девочки, он составляет около 400 тысяч. В течение одного менструального цикла (от первого дня одной менструации до первого дня следующей) в одном из яичников, как правило, созревает одна яйцеклетка. После выхода яйцеклетки из яичника (овуляции), который происходит примерно на 14-й день менструального цикла, в яичнике образуется желтое тело. Оно выделяет гормоны (гестагены), подготавливающие матку к приему зародыша, а в случае успешного зачатия — сохраняющие беременность. Особенно велика роль гестагенов в первом триместре беременности.
Из яичника яйцеклетка попадает в брюшную полость. Рядом с каждым яичником располагается яйцевод — фаллопиева (маточная) труба, в воронку которой должна попасть яйцеклетка благодаря движениям ресничек маточной трубы, которые «захватывают» яйцеклетку (сама она не обладает способностью к движению). За 6-7 дней яйцеклетка благодаря сокращениям маточной трубы должна преодолеть расстояние от воронки до матки в 30-35 см. В идеальных условиях оплодотворение происходит, пока яйцеклетка находится в верхней трети яйцевода. После овуляции яйцеклетка сохраняет жизнеспособность примерно 24 часа.
Традиционно данный диагноз ставится только после проведения всех методов обследования и при отсутствии какой-либо патологии. Обследования должны включать целый ряд методов.
Оценка качества овуляции (выхода яйцеклетки из яичника). Для этого исследования необходимы:
-
гормональное обследование — в определенные дни менструального цикла женщина сдает кровь на различные группы гормонов репродуктивной системы, врач оценивает уровни этих гормонов и соотношение их между собой (в группе);
в определенные дни цикла проводят УЗИ органов малого таза, УЗ-мониторинг фолликулов (пузырьков, в которых созревают яйцеклетки) и эндометрия (внутреннего слоя матки) — отслеживание роста фолликулов и их разрыва (овуляции) при помощи ультразвукового аппарата. Это исследование позволяет установить, происходит ли овуляция и когда она происходит (для наступления беременности необходимо, чтобы это было в середине менструального цикла).
Исследование готовности эндометрия к принятию оплодотворенной яйцеклетки. Это сочетание ультразвуковых исследований состояния слизистой оболочки матки во второй (секреторной) фазе цикла с гистологическим (под специальным микроскопом) исследованием клеток эндометрия, полученных при помощи пайпель-биопсии (берется небольшой кусочек внутреннего слоя матки в амбулаторных условиях, без обезболивания). В норме к середине цикла в эндометрии должны произойти определенные изменения для того, чтобы туда могло внедриться плодное яйцо.
Оценка проходимости маточных труб. В исследование входят:
-
соногистерография — ультразвуковое исследование с предварительным введением в полость матки по катетеру физиологического раствора. Помимо проходимости маточных труб это исследование позволяет увидеть различную патологию матки (аномалии строения, опухоли и т.д.);
гистеросальпингография — в полость матки с помощью специального катетера вводится рентгеноконтрастное вещество — урографин, верографин, уротраст и т.д. Затем проводится серия рентгеновских снимков. В случае проходимости маточных труб рентгеноконтрастное вещество попадает в брюшную полость, это видно на снимках. Гистеросальпингография относится к малоболезненным вмешательствам, поэтому обезболивание не проводится.
Выявление иммунологического конфликта между мужем и женой. Конфликт выявляется на уровне шейки матки: слизь, которая находится в канале шейки матки, способна задерживать продвижение сперматозоидов, В норме это связано с изменением характеристик слизи в разные периоды менструального цикла, в патологических ситуациях — с выработкой антиспермальных антител (антител против сперматозоидов, снижающих их подвижность). Иными словами, нужно проверить, как сперматозоиды взаимодействуют с содержимым влагалища и шеечного канала.
-
посткоитальный тест — определение количества и подвижности сперматозоидов в цервикальной слизи через некоторое время после полового акта (обычно через 4-6 часов). Посткоитальный тест является одним из самых «капризных» методов обследования при бесплодии. Очень часто причиной отрицательного посткоитального теста (плохого результата) становится слишком раннее или слишком позднее проведение исследования (по дням цикла) — его нужно проводить в середине менструального цикла. Причиной отрицательного теста могут быть местные воспалительные процессы, повышение вязкости цервикальной слизи, связанное с низким уровнем женских половых гормонов эстрогенов перед овуляцией в цикле исследования. Однократный отрицательный результат теста не указывает достоверно на наличие шеечного фактора бесплодия, т.к. может быть связан с неправильным проведением. В случае отрицательного результата рекомендуется повторное проведение теста в следующем цикле, а также проведение пробы Курцрока-Миллера;
проба Курцрока-Миллера — слизь, взятую из шеечного канала, помещают под микроскоп вместе со спермой мужа (для этого исследования муж отдельно сдает сперму). В норме через 20-30 минут сперматозоиды проникают в каплю слизи и продолжают свое движение. Если же проникновения не происходит, тест оценивают как отрицательный и начинают выяснять причину нарушения: либо это воздействие на сперматозоиды агрессивных антиспермальных антител из цервикальной слизи, либо изначально плохие показатели подвижности сперматозоидов, либо нарушенные характеристики цервикальной слизи, возникающие из-за несостоятельности гормонального фона пациентки. Забор слизи для теста проводят строго перед овуляцией или в день овуляции (день овуляции определяют по УЗИ);
определение антиспермальных антител в шеечной слизи — антиспермальные антитела — особый вид антител, вырабатывающихся в женском организме против сперматозоидов партнера. Антитела подавляют движение сперматозоидов через шеечный канал, мешают им прикрепиться и проникнуть в яйцеклетку.
Забор цервикальной слизи проводят в середине менструального цикла женщины, в преовуляторный период (когда в канале шейки матки содержится максимальное количество слизи).
Оценка наличия спаечного процесса в полости малого таза и эндометриоза (заболевания, при котором внутренний слой матки разрастается в нехарактерных для этого местах). Для этого проводится лапароскопия — операция, во время которой через небольшие разрезы на передней брюшной стенке (животе) вводят специальные инструменты, оснащенные световой оптикой. Эта операция позволяет увидеть внутренние органы малого таза (матку, маточные трубы, яичники, мочевой пузырь, кишечные петли и др.) и получить большой объем информации об их состоянии, выявить заболевания, которые невозможно обнаружить неинвазивными (не связанными с проникновением в брюшную полость) методами. Важным преимуществом лапароскопии является возможность проведения одномоментного хирургического лечения ряда обнаруженных отклонений (спаек, очагов эндометриоза, кист, миоматозных узлов и др.). Лапароскопию проводят в стационаре в первой фазе менструального цикла на фоне обезболивания (эпидуральной анестезии или общего наркоза).
Исследование эякулята. Для исследования используются следующие методы:
-
спермограмма — определение качественных и количественных характеристик спермы (содержания сперматозоидов, их подвижности, морфологических параметров и др.);
биохимия спермы — исследование содержания некоторых важных микроэлементов в сперме, необходимых для нормальной жизнедеятельности сперматозоидов;
антиспермальные антитела, вырабатывающиеся в организме мужчины, — одна из главных причин, ухудшающих образование и функции сперматозоидов. При исследовании определяют наличие таких антител в сперме (методом латекс-агглютинации, АСАТ), а также на сперматозоидах (MAR-тест). Для исключения факторов, нарушающих имплантацию оплодотворенной яйцеклетки в слизистую оболочку матки, семейным парам также необходимо пройти специальное обследование, направленное на исключение иммунологических причин бесплодия (причин, которые приводят к развитию конфликта между матерью и плодом на разных этапах наступления и развития беременности).
Итак, если супружеской паре были проведены все описанные исследования, и никакой патологии не было обнаружено, то говорят о необъяснимом бесплодии.
Не обнаружив никаких отклонений в репродуктивном здоровье пары при полном традиционном обследовании, ей предлагают схему попыток достижения оплодотворения. В эту схему входит стимуляция овуляции, внутриматочная инсеминация, экстракорпоральное оплодотворение. Эти технологии могут применяться в разных сочетаниях.
Стимуляция овуляции. Так называют использование лекарственных препаратов для получения сразу нескольких зрелых яйцеклеток в течение одного менструального цикла, что повышает шансы оплодотворения. Стимуляцию овуляции можно повторять в течение 3-6 менструальных циклов. Внутриматочная инсеминация (ВМИ). В естественном цикле или на фоне гормональной стимуляции овуляции в период овуляции женщине вводят предварительно подготовленную сперму мужа. Искусственную инсеминацию проводят 2-3 раза в течение одного менструального цикла. Экстракорпоральное оплодотворение (ЭКО). Этот метод включает оплодотворение яйцеклетки, полученной у женщины, спермой мужа в лабораторных условиях, и подсадку в последующем оплодотворенной яйцеклетки в матку.
В условиях обязательного медицинского страхования обследования, необходимые для выяснения причины бесплодия, являются бесплатными. Однако не все учреждения здравоохранения имеют оснащение, необходимое для обследования, и тогда женщина направляется в более крупные центры или проходит обследование в коммерческих медицинских центрах, Стимуляцию овуляции и внутриматочную инсеминацию также возможно выполнить в рамках обязательного страхования. Процедура экстракорпорального оплодотворения лишь в некоторых регионах страны может быть бесплатной для достаточно ограниченного числа пациентов.
Бесплодие по невыясненным причинам. Бесплодие неясного генеза – как докопаться до истины и найти причину? Что делать при бесплодии неясного генеза
Известно, что бесплодный брак для большинства семей является трагедией. После безуспешных попыток зачать ребенка пара обычно обращается за медицинской помощью. Но бывает так, что даже тщательные обследования не могут объяснить причины неудач…
Бесплодие определяют обычно как отсутствие беременности в семье в течение 1 года после начала регулярной половой жизни без предохранения.
Срок — 1 год — определен статистически: доказано, что у 30% здоровых супружеских пар беременность наступает в первые три месяца совместной жизни, еще у 60% — в течение последующих семи, у оставшихся 10% — через 11-12 месяцев после начала половой жизни. Таким образом, год — достаточный срок для того, чтобы оценить способность пары к зачатию и при отсутствии беременности говорить о бесплодии.
Бесплодие относится не к одному человеку, а к паре супругов, и правильнее называть это состояние бесплодным браком. Примерно в трети случаев детородная функция (фертильность) снижена и у мужа, и у жены. И, наоборот, в 20 случаях из 100 у обоих супругов могут быть идеальные показатели репродуктивной функции, а беременность все же не наступает.
Говоря о бесплодии, необходимо обозначить «первичное» и «вторичное» бесплодие. Первичное — если у женщины никогда не было беременностей. Вторичное — если у женщины была хотя бы одна беременность.
Если причиной бесплодного брака являются те или иные нарушения в организме женщины, говорят о женском бесплодии. Мужской фактор считается причиной бесплодного брака в том случае, если женщина здорова, а у мужчины наблюдается резкое снижение оплодотворяющей способности спермы. При сочетании женского и имеет место комбинированная форма бесплодия. В случае, когда у обоих супругов обнаруживаются нормальные показатели репродуктивной функции, однако специальные пробы указывают на их несовместимость, последняя рассматривается как особая форма бесплодного брака, требующая специального подхода при определении тактики лечения. Наконец, бесплодие может встречаться и среди совершенно здоровых и хорошо совместимых супружеских пар. В таких случаях даже полное и углубленное обследование не позволяет определить его причину. Тогда ставится диагноз бесплодия неясного происхождения, или идиопатического бесплодия.
«Запас» яйцеклеток определен уже при рождении девочки, он составляет около 400 тысяч. В течение одного менструального цикла (от первого дня одной менструации до первого дня следующей) в одном из яичников, как правило, созревает одна яйцеклетка. После выхода яйцеклетки из яичника (овуляции), который происходит примерно на 14-й день менструального цикла, в яичнике образуется желтое тело. Оно выделяет гормоны (гестагены), подготавливающие матку к приему зародыша, а в случае успешного зачатия — сохраняющие беременность. Особенно велика роль гестагенов в первом триместре беременности.
Из яичника яйцеклетка попадает в брюшную полость. Рядом с каждым яичником располагается яйцевод — фаллопиева (маточная) труба, в воронку которой должна попасть яйцеклетка благодаря движениям ресничек маточной трубы, которые «захватывают» яйцеклетку (сама она не обладает способностью к движению). За 6-7 дней яйцеклетка благодаря сокращениям маточной трубы должна преодолеть расстояние от воронки до матки в 30-35 см. В идеальных условиях оплодотворение происходит, пока яйцеклетка находится в верхней трети яйцевода. После овуляции яйцеклетка сохраняет жизнеспособность примерно 24 часа.
Традиционно данный диагноз ставится только после проведения всех методов обследования и при отсутствии какой-либо патологии. Обследования должны включать целый ряд методов.
Оценка качества овуляции (выхода яйцеклетки из яичника). Для этого исследования необходимы:
- гормональное обследование — в определенные дни менструального цикла женщина сдает кровь на различные группы гормонов репродуктивной системы, врач оценивает уровни этих гормонов и соотношение их между собой (в группе);
- в определенные дни цикла проводят УЗИ органов малого таза, УЗ-мониторинг фолликулов (пузырьков, в которых созревают яйцеклетки) и эндометрия (внутреннего слоя матки) — отслеживание роста фолликулов и их разрыва (овуляции) при помощи ультразвукового аппарата. Это исследование позволяет установить, происходит ли овуляция и когда она происходит (для наступления беременности необходимо, чтобы это было в середине менструального цикла).
Исследование готовности эндометрия к принятию оплодотворенной яйцеклетки. Это сочетание ультразвуковых исследований состояния слизистой оболочки матки во второй (секреторной) фазе цикла с гистологическим (под специальным микроскопом) исследованием клеток эндометрия, полученных при помощи пайпель-биопсии (берется небольшой кусочек внутреннего слоя матки в амбулаторных условиях, без обезболивания). В норме к середине цикла в эндометрии должны произойти определенные изменения для того, чтобы туда могло внедриться плодное яйцо.
Оценка проходимости маточных труб. В исследование входят:
-
соногистерография — ультразвуковое исследование с предварительным введением в полость матки по катетеру физиологического раствора. Помимо проходимости маточных труб это исследование позволяет увидеть различную патологию матки (аномалии строения, опухоли и т.д.);
Не обнаружив никаких отклонений в репродуктивном здоровье пары при полном традиционном обследовании, ей предлагают схему попыток достижения оплодотворения. В эту схему входит стимуляция овуляции, внутриматочная , экстракорпоральное оплодотворение. Эти технологии могут применяться в разных сочетаниях.
Стимуляция овуляции. Так называют использование лекарственных препаратов для получения сразу нескольких зрелых яйцеклеток в течение одного менструального цикла, что повышает шансы оплодотворения. Стимуляцию овуляции можно повторять в течение 3-6 менструальных циклов. Внутриматочная инсеминация (ВМИ). В естественном цикле или на фоне гормональной стимуляции овуляции в период овуляции женщине вводят предварительно подготовленную сперму мужа. Искусственную инсеминацию проводят 2-3 раза в течение одного менструального цикла. Экстракорпоральное оплодотворение (ЭКО). Этот метод включает оплодотворение яйцеклетки, полученной у женщины, спермой мужа в лабораторных условиях, и подсадку в последующем оплодотворенной яйцеклетки в матку.
В условиях обязательного медицинского страхования обследования, необходимые для выяснения причины бесплодия, являются бесплатными. Однако не все учреждения здравоохранения имеют оснащение, необходимое для обследования, и тогда женщина направляется в более крупные центры или проходит обследование в коммерческих медицинских центрах, Стимуляцию овуляции и внутриматочную инсеминацию также возможно выполнить в рамках обязательного страхования. Процедура экстракорпорального оплодотворения лишь в некоторых регионах страны может быть бесплатной для достаточно ограниченного числа пациентов.
Татьяна Кухорева, врач акушер-гинеколог,
гинеколог-эндокринолог, г. Москва
От прочтения статьи возникает чувство брезгливости.
Комментировать статью «Без видимых причин. Бесплодие неясного генеза»
Кому, для чего и почему пора записаться на прием к врачу, вы узнаете из интервью с репродуктологом, гинекологом-эндокринологом, андрологом Лечебного Центра Наталией Сергеевной Мельниковой. Если женщина не имеет проблем со здоровьем, есть ли необходимость в посещении репродуктолога? Бесплодие – это такое заболевание, когда ничего не болит, но при этом очень больно. К сожалению, зачастую женщина сама не знает, что у нее есть эта проблема. Ее ничего не беспокоит, и она думает, что, если.
Когда слышишь слово-бесплодие,это страшно,осознаешь,что не сможешь подарить жизнь маленькому человечку и стать матерью.Спасибо,тому кто придумал эко. И спасибо тем людям,которые методом эко дарят жизнь.И я это пережила!И хочу сказать тем женщинам,которые уже отчаялись и устали бороться,пробуйте все до последнего. Ведь быть мамой-это самое важное в жизни каждой женщины.
А помогли мне здесь
Пресс-конференция, посвященная трагическим случаям гибели младенцев, отобранных у матерей, состоялась 19 ноября в ИА REGNUM. В зале присутствовали Ольга Николаевна и Таисия Хрипченко из Челябинска – бабушка и мама девочки, которую органы опеки в конце октября обманом забрали из семьи. Ольга Николаевна (на фотографии) рассказала (с 01:09:49), что случившееся в их семье очень похоже на случаи в семьях Тонких и Назаровых. Напомню – 3-месячный Родион Тонких и 5-месячный Умарали Назаров погибли.
Здравствуйте. Я прекрасно вас понимаю. Могу посоветовать вам Вознесенскую Юлию. Это врач гинеколог-репродуктолог. Очень толковый человек. Работает в клинике Можете смело обращаться. Здоровья вам и вашей семье.
Да уж, ваша история чем-то похожа на нашу, очень важно не сломаться и верить и надеятся, то все рано или поздно получится и вы придете к такому моменту, когда будете целовать свое счастье в макушку! Очень помогли врачи из клиники «Альянс Франсез» которые поддержали не только морально и помогли забеременеть и выносить ребенка
Лимфаденопатия — это увеличение размеров, а также изменение формы одного или целой группы лимфатических узлов различного генеза, без признаков воспаления. У человека около 600 лимфатических узлов. Нормальные размеры до 1 см. Чаще увеличиваются шейные, подмышечные, паховые, а также внутрибрюшные лимфоузлы. Выполняя защитную роль, лимфатические узлы одними из первых встают на пути распространения инфекций и других чужеродных антигенов (аллергенов, опухолевых клеток и др.). До достижения.
Сухой кашель у взрослого, его лечение и профилактика требуют особого внимания. Причиной этого симптома служит не мокрота, а раздражение кашлевых рецепторов, располагающихся в различных участках. Сухой кашель начинает беспокоить на фоне воспалительного процесса, негативных воздействий. Поэтому, если выявляется сухой кашель у взрослого, лечение подбирается комплексное с учетом причин возникновения. При этом применяются лекарства, способные оказывать влияние на кашлевой рефлекс. Такое лечение.
Я считаю, все зависит от случая. Когда легкие покашливания — то и чабрецом можно попоить или душицей, а если дело серьезное — надо нормальные препараты. Если кашель сухой да еще приступами — сжальтесь над ребенком, дайте ему реальное лекарство!
Я тоже считаю, что лучше взять сироп с известным составом и известным действием. Травы вообще непонятно как на организм могут повлиять, у меня, например, от расторопши анафилактический шок был, в ПИТе откапывали. Обычно обращаю внимание на то, с какого возраста можно давать препарат — если разрешен для применения у совсем маленьких, то, мне кажется, он безопасный. Малышей чем попало лечить не будут.
А потом диагноз — у вас бесплодность неясного генеза. Но на самом-то деле далеко не все обследовано. Когда ей поставили бесплодие, причины были: одна (всего) непроходимая труба и нет нужных гормонов. Видимо, всбрыкнули.
бывает и такое. А вы уверены что все в норме по медицинской части? А как у мужа? у нас вот тоже мы все гадали, гинеколог говорила, что да, проблемы есть, но забеременеть можно. А потом решили пойти на консультацию в ЭКО-клинику, оказалось, что у мужа практически нет подвижных сперматозоидов. Пересдавали спермограмму в разных клиниках, вердикт подтвердился. Мы делали ЭКО в результате в Нова-клиник и слава Богу, что вовремя пошли, еще немного, и ведь живчиков могло совсем не остаться. А так, мы уже на КРИО собираемся, за вторым
Может вам отдохнуть и за одно голову проветрить в хорошем смысле слова)На отдыхе часто беременнеют)
1. «Алфавит» – 4 часа. 2. «Работа со словарем» – 4 часа. 3. «Вдумчивое и осознанное чтение по абзацам» – 7 часов. 4. «Устная речь» – 7 часов. 5. «Письменная речь» – 12 часов. Итого – 34 часа. Программа «Алфавит», основные мероприятия. 1. Знакомство с целями и задачами программы. Алфавит от А до Я. (1 уровень) Игра «Алфавит» — 1 час. 2. Гласные и согласные в алфавитном порядке (2 уровень) Игра «Алфавит» — 1 час. 3. Соответствие буквы цифре (3 уровень) Игра «Алфавит» — 1 час. 4. Алфавит от Я.
Как Вы думаете, что необходимо, чтобы ребенок Вас слушался? Требовать, кричать и наказывать может каждый. А вот найти подход к малышу, и добиться послушания мирными способами, дано далеко не каждому. Но у меня для Вас хорошая новость! Проблема детского непослушания решаема! Елена Пятницкая, в своем бесплатном интернет-тренинге «Маленькие «непослушайки» или 5 простых шагов к хорошему поведению Вашего ребенка» раскрывает все секреты воздействия на непослушного вредину [ссылка-1] Пройдя курс.
Без видимых причин. Бесплодие неясного генеза. Бесплодие относится не к одному человеку, а к паре супругов, и правильнее называть это состояние На сегодняшний день в России без помощи врачей не могут завести детей 10-15.
Посмотрите в инете отзывы по Шахаратовой Ирине Александровне. Она в Жулебино работает в клинике и плюс где-то в центре прием ведет. По отзывам хороший адекватный врач. Как раз занимается бесплодием. Оч приятная женщина и грамотный врач. 🙂
Я наблюдаюсь на Сухаревской в Евромеде мой врач Арлашина Ольга Анатольевна, это завотделением. Я знаю, что они специализируются по невынашиваю и замершей. Знаю что и при бесплодии они обследуют, но про бесплодие ничего не могу сказать, по этому вопросу совсем там не интересовалась. Хочу очень вас поздравить, вам нужно найти хорошего врача, пусть у вас все будет хорошо
Одной из моих любимых книг является роман Булгакова «Мастер и Маргарита». На это существует несколько причин. Во-первых, меня привлек необычный, мистический сюжет. С одной стороны, действие происходит в совершенно реальной жизни. Никаких вам выдуманных миров, которые так любят писатели-фантасты, но которые лично у меня не вызывают интереса. Мистика в романе Булгакова, я бы сказала, фольклорная: демоны, ведьмы, говорящие коты – все это как-будто со страниц русских сказок.С другой стороны.
Актриса Марсия Кросс, сыгравшая рыжеволосую «отчаянную домохозяйку» Бри, почти 10 лет мечтала стать матерью. Желание актрисы было настолько велико, что она даже пыталась зачать с помощью донорской спермы. Но в 2005 году Марсия Кросс повстречала биржевого брокера Тома Махони, почти сразу вышла за него замуж — и уже на следующий год, пройдя процедуру экстракорпорального оплодотворения, родила девочек-близнецов. Несмотря на то, что беременность протекала тяжело, график съемок третьего сезона.
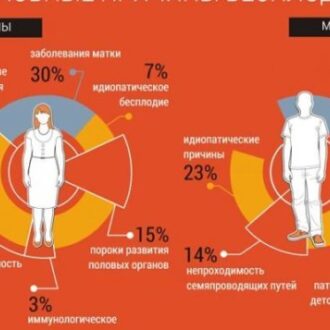
Причины бесплодия у женщин и мужчин
Без видимых причин. Бесплодие неясного генеза. При сочетании женского и мужского бесплодия имеет место комбинированная форма бесплодия. Остеопатия и лечение бесплодия. Мужское » бесплодие «: причины и формы.
Всем здравствуйте! Давно хотела тут зарегистрироваться и теперь я с вами! Но никак не могу понять, как устроен форум? что-то я заблудилась:(
Бесплодие – отсутствие беременности на протяжении 2 лет и более у женщины детородного возраста, регулярно живущей половой жизнью без применения противозачаточных средств. Бесплодие может быть первичным, если у женщины не было ни одной беременности, и вторичным, если ранее беременность была. Различают так же абсолютное бесплодие, при котором в организме женщины имеются необратимые патологические изменения, препятствующие зачатию, и относительное бесплодие, когда причины бесплодия могут быть.
Бесплодие далеко не всегда имеет очевидную медицинскую причину. Если данные обследований показывают, что вроде бы все в норме, а беременность не наступает, то возможно, дело в функциональных расстройствах. В этом случае стоит обратиться к остеопату. Пройти курс лечения необходимо не только будущей маме, но и будущему папе. В результате лечения улучшится кровообращение в малом тазу, функции нервной и эндокринной систем, а вероятность наступления беременности возрастет на порядок. И конечно.
Грамотный врач знает, что наступление беременности и благополучное вынашивание возможно в случае общего баланса в организме: это касается не только эндокринной и нервной системы. У каждого человека причина бесплодия индивидуальна и, действительно, бывает вызвана совершенно необычными проблемами (необычными с точки зрения врачей — гинекологов). Но, настоящие остеопаты — большая редкость:))
Остеопатия хорошо зарекомендовала себя при лечении разных заболеваний. Ежегодно миллионы пациентов во всём мире обращаются к остеопатам, потому что традиционная медицина не смогла решить их проблем. Как врач-остеопат может помочь? Рассмотрим наиболее распространенные случаи: БОЛЕЗНЕННЫЕ МЕСЯЧНЫЕ. Часто женщины отмечают боль внизу живота или в спине в первые дни месячных. Обычно пользуются обезболивающими и терпят. Но на самом деле боль это тревожный сигнал, говорящий о неполадках в теле и.
В наше время бесплодие, это не приговор. Самое главное найти хорошего специалиста, который сможет помочь.
Бесплодие — распространенная проблема среди и мужчин, и женщин. При лечении бесплодия важно устранить его причину. Именно поэтому бесплодие неясного генеза, называемое также идиопатическим бесплодием, из-за отсутствия определенных причин затруднительно в лечении.
В начале XX века случаев диагностирования беспричинного бесплодия было гораздо больше, чем сегодня. Это связано с тем, что в настоящее время выработано достаточно много способов диагностики, следовательно, гораздо больше случаев бесплодия поддается объяснению и последующему лечению. Более того, открывается все больше его новых причин, что сделало диагноз «бесплодие неясного генеза» редкостью.
Данный диагноз ставят в том случае, если два здоровых партнера при регулярных сексуальных контактах длительное время не могут зачать ребенка. Врачи не исключают в качестве причины элементарное невезение. В большинстве же случаев бесплодие неясного генеза объясняют генетической несовместимостью партнеров, но эта проблема мало изучена на данный момент.
Говорить определенно о причинах идиопатического бесплодия невозможно, поскольку его название говорит само за себя: ясных причин такого бесплодия нет. Считать ли бесплодие беспричинным, дают понять сведения о состоянии здоровья партнеров и промежуток времени, в течение которого были совершались попытки зачатия ребенка. Если никаких преград для зачатия не наблюдается и оно не происходит в течение настолько длительного срока, что объяснить неудачу невезением или стечением обстоятельств невозможно, остается говорить о бесплодии неясного генеза.
Отследить причины, по которым зачатие не происходит, бывает сложно. Это связано с тем, что для зачатия необходима слаженная работа физиологических и гормональных процессов, и если хотя бы один из них собьется, беременность может не наступить. Диагностировать подобные случаи достаточно сложно, и в этой ситуации врачи ставят диагноз «идиопатическое бесплодие».
Основная сложность лечения идиопатического бесплодия связана с тем, что неизвестны причины, которые необходимо устранить. Но медицина находится в состоянии постоянного развития, поэтому случаев беспричинного бесплодия встречается все меньше. Это надежда для женщин, которые не могут забеременеть по неясным причинам.
На данный момент выделяют следующие потенциальные причины идиопатического бесплодия :
- не выявленные ранее патологии у одного из потенциальных родителей;
- отвержение эмбриона эндометрием из-за иммунологических нарушений;
- генетические нарушения, препятствующие оплодотворению или развитию плода;
- генетическая несовместимость партнеров.
Медицинская статистика располагает фактами, когда абсолютно здоровые партнеры, не сумевшие зачать ребенка, в будущем успешно делают это с другими партнерами. Одним из косвенных доказательств генетической несовместимости становятся безуспешно проведенные процедуры ЭКО.
Судить о причинах бесплодия неясного генеза отчасти невозможно из-за того, что определенных симптомов и признаков нет. Результаты исследований, анализов и других диагностических мероприятий не выявляют патологий. А симптом бесплодия неясного генеза только один — отсутствие беременности.
Возможно лишь понять, что имеются какие-то отклонения, по имеющимся статистическим данным. Если после двух лет постоянных попыток зачатия и стабильной половой жизни беременности нет, можно с уверенностью говорить о беспричинном бесплодии. Если не получается зачать ребенка на протяжении года, думать о данном диагнозе рано: это только повод детально обследоваться у гинеколога и репродуктолога.
Диагностика бесплодия неясного генеза сводится к исключению общеизвестных причин, которые устранимы с помощью целенаправленного лечения. Для диагностики бесплодия необходимы следующие обследования:
Проблемы с зачатием чаще всего провоцируются плохим состоянием здоровья, и их необходимо исключить в первую очередь.
Осуществляется для оценки подвижности сперматозоидов в шейке матки.
- Анализ на антиспермальные антитела
Антиспермальные антитела, содержащиеся в крови женщины, мешают зачатию ребенка.
Если нет овуляции, зачатие произойти не может.
Если они обнаружены, достаточно будет просто вылечиться.
При неправильной работе эндокринной системы гормональные процессы, необходимые для зачатия, не происходят.
Выявляет возможные механические преграды для зачатия — например, аномалии строения репродуктивных органов.
Назначается для исключения эндометриоза и других патологий эндометрия, которые мешают успешному зачатию.
- Тест на генетические заболевания и сходство антигенов
В ряде случаев зачатие может не происходить из-за наличия болезней генетического характера и генетической несовместимости супругов.
Бесплодие признают беспричинным, если вышеперечисленные исследования не выявили никаких отклонений и патологий.
Лечение при данном диагнозе затруднительно, но возможно, и даже с положительным результатом. В случае бесплодия неясного генеза врач стремится исключить даже самые незначительные патологии, которые в норме зачатию не мешают. При беспричинном бесплодии используются следующие методы лечения:
При бесплодии неясного генеза хирургическое рассечение спаек и прочистка труб проводятся даже в том случае, если нет прямых показаний. Малейшие спайки или незначительная непроходимость, а также другие отклонения устраняются с помощью лазерных и других методов хирургии.
Отчасти хирургической процедурой можно назвать ЭКО (экстракорпоральное оплодотворение). В этом случае семенная жидкость доставляется в матку с помощью медицинского инструментария. Если ЭКО помогает забеременеть, можно судить о непроникновении сперматозоидов к яйцеклетке во время естественного процесса.
Для бесплодия неясного генеза медикаментозное лечение проводится по аналогичной для обычного бесплодия схеме. Использовать сразу все виды медикаментозного лечения бесплодия невозможно, поэтому здесь ответственность полностью ложится на врача.
Например, отсутствие патогенной флоры и других признаков половых инфекций еще не говорит о том, что их нет. Поэтому может быть назначена соответствующая терапия, направленная на лечение скрытых заболеваний.
Но чаще всего проводится гормональная терапия, которая наиболее эффективно способна повысить возможность успешного зачатия. Гормональная терапия благотворно влияет на состояние эндометрия, что способствует успешного прикрепления к нему эмбриона.
Также к медикаментозной терапии относят стимуляцию суперовуляции, которую назначают перед проведением ЭКО для успешного зачатия. В данном случае гормональная терапия создает большую нагрузку на организм женщины, поэтому считается крайней мерой. Собственно, и само экстракорпоральное оплодотворение — последний шанс зачать ребенка для тех, кто не может сделать это естественным путем.
Это самый распространенный метод лечения, который предполагает применение комплекса препаратов, содержащих гормоны, витамины и способствующих укреплению иммунитета. Комплексная терапия оказывает воздействие на все системы организма и значительно повышает шансы зачатия.
Во время комбинированной терапии настоятельно рекомендуется отслеживать овуляцию и продолжать попытки зачать ребенка.
Как любая нетрадиционная медицина, народное лечение не самый эффективный способ. Само по себе такое лечение не способно принести положительные результаты, но может повысить эффективность других методов при точных следованиях рекомендациям врача. Следует обсуждать такую терапию со своим врачом еще и по той причине, что народные методы имеют собственные противопоказания — например, при индивидуальной непереносимости компонентов они даже вредны.
В народной медицине используется сок калины и облепихи, отвары подорожника. Их можно использовать в комплексе с вышеперечисленными методами лечения при отсутствии противопоказаний.
Результаты лечения бесплодия неясного генеза во многом зависят от квалификации врача, поэтому вопрос выбора клиники или центра репродукции особенно важен.
Состояние, при котором беременность не наступает при отсутствии очевидных причин, называют бесплодие неясного генеза. Другие его наименования – необъяснимое или идиопатическое бесплодие. Как таковая диагностика его отсутствует, и диагноз в этом случае ставится путем исключения, после всех проведенных обследований.
Диагноз «бесплодие неясного генеза» не всегда означает, что с репродуктивным здоровьем у пары все в порядке. В некоторых случаях объективная причина невозможности зачатия все же существует, однако ее очень сложно выявить имеющимися в арсенале медиков средствами диагностики. Условия для постановки такого диагноза следующие:
- Зачатие не наступает в течение как минимум года, при этом половой акт происходит с достаточной частотой и регулярностью.
- У мужчины нет препятствующих зачатию физиологических патологий, нормальные показатели спермограммы и лабораторно (с помощью MAP-теста) доказано отсутствие антиспермальных антител.
- У женщины подтверждено присутствие своевременной овуляции, отсутствие патологий матки и антиспермальных тел, гормональный фон находится в норме.
Если стандартные процедуры не выявили никаких нарушений,
Диагностика бесплодия неясного генеза требует дополнительных обследований
пациентам могут быть назначены дополнительные исследования для выяснения причин бесплодия. Среди них,
— HLA-типирование – анализ на совместимость антигенов;
— анализ на носительство лейденской мутации (патологии в системе свертывания крови);
— исключение антифосфолипидного синдрома, при котором в крови появляются антитела, способствующие развитию тромбозов;
— анализ на генетические дефекты ферментов фолатного цикла;
— пайпель-биопсия – исследование образца ткани эндометрия;
— анализ на содержание ингибина-b – белка, который участвует в регулировании процесса созревания половых клеток.
Изменения этих показателей могут влиять на способность к зачатию – например, вызывать снижение чувствительности слизистой матки, в результате которого не происходит имплантация бластоцисты.
Как правило, лечение бесплодия неясного генеза предполагает

 Экстракорпоральное оплодотворение — самый эффективный способ лечения бесплодия неясного генеза
Экстракорпоральное оплодотворение — самый эффективный способ лечения бесплодия неясного генеза
применение нескольких тактик и методов:
- Ожидание. По статистике, примерно у половины пар с идиопатическим бесплодием беременность наступает в течение нескольких лет без лечения. Поэтому одна из предлагаемых врачами стратегий – ожидание. Правда, она применима лишь в том случае, если позволяет возраст женщины.
- Внутриматочная инсеминация (прямое введение в маточную полость спермы с дополнительным стимулированием овуляции).
- Экстракорпоральное оплодотворение. Сегодня ЭКО при бесплодии неясного генеза считается наиболее эффективным методом лечения; шансы на зачатие при его использовании достигают 70 %.
О том, какие неочевидные и трудно определяемые причины приводят к невозможности забеременеть и что делать при бесплодии неясного генеза, пациенты рассказывают в отзывах:
Оксана: «У нас с мужем за пять лет попыток, мучений и обследований не нашли ни одной причины. Ссылались на то, что все причины у нас в голове. В итоге я решила идти на ЭКО. Как только собралась – выяснилось, что у меня беременность четыре недели».
Катя: «Мы здоровы оба, трубы у меня проходимы, гормоны на месте, у мужа сперма почти что как донорская. Не получалось и все. Три раза мне стимулировали овуляцию, потом было две искусственных инсеминации, потом два ЭКО. Вот со второго раза получилось».
Наталья: «Из своего опыта сделала вывод, что бесплодия неясного генеза не бывает. Бывает только, скажем так, недообследованный генез. 6 лет мы пытались, ничего не получалось и причины не находили. Направлений на ЭКО не давали, говорили – нет показаний. Разве 6 лет попыток – это не показание?»
Маша: «Очень жалею, что не пошла на ЭКО раньше, столько лет потеряла. Сначала мерила базальную температуру и пила таблеточки (типа БАДов), потом стимулировали, потом были лапаро- и гистероскопии, результат нулевой. Потом были пять попыток ЭКО, все неудачные. Только с 6 попытки получились сыночек и дочка. В итоге мое лечение заняло 12 лет».
Юлия: «Все уже обследовано вдоль и поперек, а причину так и не нашли. Два раза уже сменила клиники, толку нет. Инсеминацию 4 раза делала, безрезультатно. Вот сейчас назначили пайпель-биопсию, потому что говорят, что некоторые формы эндометриоза при других исследованиях не видны».
Света: «Всем рекомендую проверить ингибин-б. У меня было две диагностические операции, после них фолликулы вырастали до 25 миллиметров, а беременности не было. Оказалось, что они большие, но пустые, яйцеклетка не созревала. И все потому, что ингибина-б вырабатывалось очень мало».
Таким образом, бесплодие неясного генеза – один из самых непростых диагнозов в репродуктологии, требующий длительного и кропотливого обследования. А самым эффективным способом зачать ребенка в этом случае становится экстракорпоральное оплодотворение.
Диагноз «бесплодие» звучит как приговор. Хотя медицина за последнее десятилетие шагнула далеко вперёд, подобное известие существенно осложнит задачу мужчине и женщине стать родителями. Сначала проводится обследование у специалистов разного профиля для выяснения причин, вызвавших неспособность пациентов иметь детей.
Если при наличии инновационных методов диагностики не удалось понять, почему беременность не наступает, то врачи могут поставить диагноз идиопатического бесплодия. Стоит отметить, что несколько десятилетий назад так называемое необъяснимое бесплодие диагностировалось примерно у половины обращавшихся в клиники супружеских пар.
Теперь статистика гораздо более обнадёживающая – всего лишь 10 процентам пациентов не удалось выяснить, почему у них возникли проблемы с зачатием. Такое существенное улучшение показателя диагностирования причин бесплодия стало возможным благодаря усовершенствованным медицинским приборам и методам обследования. Выходом для семейных пар, у которых не удалось выявить причину неудачных попыток забеременеть, стала процедура экстракорпорального оплодотворения (эко).
 Если речь идёт о женщинах, диагностировать бесплодие неясного генеза можно, когда:
Если речь идёт о женщинах, диагностировать бесплодие неясного генеза можно, когда:
- фаза овуляции наступает вовремя и регулярно, что подтверждается результатами пройденного обследования;
- результаты анализов показали наличие нормального гормонального фона;
- отсутствует эндометриоз;
- по результатам обследования маточные трубы имеют нормальную проходимость;
- отсутствуют патологии при обследовании матки;
- по результатам посткоитального теста в крови не было обнаружено антиспермальных тел.
Необъяснимое бесплодие становится для женщин диагнозом исключительно после прохождения ею диагностической лапароскопии, позволяющей гарантировать отсутствие проблем, мешающих беременности, таких, как эндометриоз.
По данным специалистов, количество пациентов, подозревавших у себя бесплодие неясного генеза, существенно сокращалось после совершения диагностической лапароскопии. Одним зарубежным медицинским институтом было проведено исследование, в котором приняло участие более двух сотен женщин с диагнозом бесплодия. Лапароскопия проводилась для окончательного решения, использовать ли вспомогательные технологии или нет. После её проведения была продолжена стимуляция овуляции в течение года. Затем пациенткам, которым был поставлен диагноз «бесплодие неясного генеза», была предложена процедура экстракорпорального оплодотворения (эко).
Что дал результат этого исследования? Оказалось, что среди 200 женщин, страдавших от бесплодия по невыясненным причинам, после лапароскопии лишь четверть из них услышали диагноз идиопатического бесплодия. У остальных были выявлены различные стадии эндометриоза, что и вызывало проблем с зачатием в их случае.
В отличие от женщин, мужчинам для диагностирования бесплодия неясного генеза достаточно только пройти анализ спермограммы, выявляющий количество и качество сперматозоидов в семенной жидкости и выполнить посткоитальный тест на выявление антиспермальных тел у женщины.
При нормальных показателях в вышеперечисленных областях и регулярных половых сношениях без использования средств контрацепции, специалисты уже через год могут поставить диагноз бесплодия неясного генеза. В таком случае некоторые пары могут решиться на процедуру эко.
 Пациентов, которым был поставлен столь неутешительный диагноз, можно условно поделить на 2 категории. Первая группа – пары, которые не испытывают абсолютно никаких проблем с фертильностью. Отсутствие беременности в их случае объясняется обычным невезением. Другая группа состоит из людей, имеющих определённые проблемы, мешающие зачатию, однако выявить их пока не удалось. Лечение бесплодия без точного определения причины, вызвавшего его, невозможно.
Пациентов, которым был поставлен столь неутешительный диагноз, можно условно поделить на 2 категории. Первая группа – пары, которые не испытывают абсолютно никаких проблем с фертильностью. Отсутствие беременности в их случае объясняется обычным невезением. Другая группа состоит из людей, имеющих определённые проблемы, мешающие зачатию, однако выявить их пока не удалось. Лечение бесплодия без точного определения причины, вызвавшего его, невозможно.
Хотя процесс зачатия ребёнка – естественен для мужчины и женщины, его сложность просто поражает. Даже при наличии современных средств диагностики сложно определить, почему паре не удаётся зачать ребёнка. После долгих и безуспешных попыток выявления причин бесплодия, многие пары решаются на процедуру эко, позволяющей победить шокирующий диагноз.
Правильная последовательность определённых процессов очень важна. При разрушении одного из «звеньев» цепи зачатия, попытки пары забеременеть могут ни к чему не привести. Рассмотрим лишь некоторые ошибки, способные проявиться на любом этапе зачатия или развития эмбриона.
- Недостаток гормонов, развивающих яйцеклетку.
- Появление дефектов при её образовании.
- Не окончательно созревшая яйцеклетка.
- Ошибка при захвате яйцеклетки фаллопиевой трубой.
- Сперматозоид не смог сохранить жизнеспособность или активность.
- Необходимые биохимические реакции не произошли внутри сперматозоида.
- Эмбрион перестал делиться.
- Эмбрион не попал в матку.
- Неготовность слоя эндометрия принять эмбрион.
- Бластоцисте не удалось прикрепиться к эндометрию матки.
В этом списке названы только некоторые проблемы, способные возникнуть до и после оплодотворения яйцеклетки. Любое, даже малейшее, нарушение в цепи множества сложных событий зачатия может не позволять паре стать родителями.
Чтобы определить, какой из этих процессов «дал сбой», потребовалось бы обследоваться слишком часто. А при стандартной процедуре специалистами учитываются более очевидные патологии, влияющие на зачатие. С течением времени удаётся определить всё больше нарушений, что увеличивает шансы многих мужчин и женщин иметь детей, не прибегая к процедуре эко.
 Метод экстракорпорального оплодотворения практикуется уже достаточно давно и для многих семейных пар, услышавших диагноз бесплодия, он стал «спасительной шлюпкой» в океане не оправдавшихся ожиданий рождения ребёнка.
Метод экстракорпорального оплодотворения практикуется уже достаточно давно и для многих семейных пар, услышавших диагноз бесплодия, он стал «спасительной шлюпкой» в океане не оправдавшихся ожиданий рождения ребёнка.
Чего позволяет достичь метод эко?
- получить несколько яйцеклеток за счёт стимулирования яичников инъекциями гонадотропинов;
- наблюдать процесс оплодотворения и дальнейшего развития эмбриона в лаборатории;
- сделать выбор эмбриона, имеющего наилучшие показатели для его переноса в матку;
- если не наступила беременность, то есть возможность воспользоваться замороженными эмбрионами, не теряющими свои свойства, чтобы повторно провести операцию по переносу зародыша в матку.
Метод ЭКО имеет рад преимуществ, по достоинству оценённых парами, получившими своих малышей таким путём. К ним относятся возможность в нужный момент изменить курс лечения или использовать необходимые технологии, если беременность не наступила во время прошлых попыток. Среди них стоит отметить технологии вспомогательного хэтчинга и ИКСИ. Метод ЭКО для беременности при диагнозе бесплодия неясного генеза особенно актуален для женщин старше 35 лет, вероятность зачатия у которых понижается с каждым циклом.
Какие особенности имеет зачатие с использованием методов ЭКО? Перед его проведением женщина начинает приём гормональных препаратов, стимулирующих созревание нескольких фолликулов, что не свойственно обычному циклу. Это требуется для получения нескольких эмбрионов на случай неудавшегося зачатия. Такое лечение продолжается примерно в течение 10-14 дней, после которых производиться пункция фолликулов.
В некоторых случаях для получения спермы специалистами выполняются некоторые процедуры. Если формирование семенной жидкости происходит нормально, а её извлечение естественным путём – невозможно, то назначается пункция, проводимая под общей анестезией.
Процесс зачатия производят врачи-эмбриологи в специальных растворах. Далее, следует процесс предимплантационной диагностики, после чего эмбрион переносится в матку. Последняя процедура является самой простой. Для её проведения не требуется наркоз и соблюдение специального режима.
Недостатком методов экстракорпорального оплодотворения можно назвать их высокую стоимость, не позволяющую пользоваться процедурой многим желающим. ЭКО доступно только пациентам хорошо оснащённых клиник, находящихся, как правило, в больших городах. Этот факт также ограничивает доступность средства.
 Специалисты настаивают на существовании 5 способов борьбы с диагнозом необъяснимого бесплодия. Один из них мы уже рассмотрели – метод эко.
Специалисты настаивают на существовании 5 способов борьбы с диагнозом необъяснимого бесплодия. Один из них мы уже рассмотрели – метод эко.
Что ещё стоит предпринять?
- Ожидание беременности . Такой образ действия подразумевает отказ девушки от всяческого лечения и надежду забеременеть естественным путём. Эта стратегия борьбы с бесплодием неясного генеза подойдёт молодым женщинам. Если возраст уже не позволяет ждать, то есть универсальный выход – зачатие методом экстракорпорального оплодотворения (эко).
- Процедура ВМИ . Внутриматочная инсеминация производится для увеличения вероятности зачатия. Достигается этот показатель за счёт введения семенной жидкости в полость матки. Количество активных сперматозоидов становится существенно выше, чем при естественном зачатии. Эффективность процедуры ВМИ повышает стимуляция овуляции.
- Использование кломифен цитрата для стимуляции овуляции . Такой подход помогает увеличить количество готовых к оплодотворению яйцеклеток, что повышает шансы на зачатие.
- Применение гонадотропинов для стимуляции параллельно с процедурой ВМИ . Метод очень похож на предыдущий, но его отличает большая эффективность. Специалисты настаивают на 30-процентном увеличении вероятности забеременеть с использованием для стимуляции овуляции гонадотропинов. Замечена тенденция появления многоплодной беременности.
Выход есть практически из любого положения. Даже при постановке диагноза идиопатического бесплодия у пары есть все шансы стать счастливыми родителями.
Появление на свет ребенка становится огромной радостью для всей семьи. Так трогательно наблюдать за первыми успехами своего крохи, выбирать одежду, купать и всячески проявлять о нем заботу. Еще Федор Достоевский удачно отметил, что без малышей нельзя было бы так любить человечество.
Семью без детей трудно назвать полноценной, что может стать причиной охлаждения отношений между супругами. К тому же, чем старше становится женщина, тем труднее выносить и родить здорового ребенка. Если долгожданная беременность не наступает, то необходимо обратиться к специалистам для диагностики и последующего курса лечения.
С идиопатическим бесплодием, или бесплодием неясного генеза, в наши дни сталкиваются около 10% пар, не имеющих детей. Этот показатель за последние годы значительно снизился (раньше он составлял все 30%). Положительная динамика стала возможной во многом благодаря совершенствованию методов диагностирования и улучшению качества лечения.
Врач-репродуктолог при подозрении на бесплодие неясного генеза перед лечением должен исключить у пациентки заболевания матки, в частности эндометриоз, непроходимость фаллопиевых труб и выяснить, происходит ли овуляция в соответствии с циклом. Важными для медицинского заключения являются результаты анализов крови на отсутствие антиспермальных тел (у обоих супругов), определение уровня гормонов в организме и проведение диагностической лапароскопии. У мужчин при возможном диагностировании бесплодия неясного генеза при лечении также учитываются данные спермограммы.
Если все показатели в пределах нормы, пара ведет регулярную половую жизнь, не используя средств контрацепции, а забеременеть не удается уже в течение года, то врачи вынуждены поставить диагноз бесплодие неясного генеза. Лечение проводить в таком случае затруднительно, ведь конкретных причин нарушения репродуктивной функции выявить так и не удалось. Пары, столкнувшиеся с такой проблемой, условно можно разделить на два типа:
- явных проблем со здоровьем выявить не удалось, но зачать ребенка они не могут;
- отклонения от нормы на данном этапе конкретизировать не представляется возможным.
Развитие научной мысли и технологий не стоит на месте, поэтому подобных случаев становится все меньше. Специалисты клиники NGC уже более 20 лет успешно проводят диагностику причин мужского и женского бесплодия, характеризующегося неясным генезом. Многие из врачей имеют ученую степень и мировую известность. Высокая квалификация персонала и уникальное оборудование позволили добиться значимых результатов в данной области (показатель успешности составляет 99%).
Естественный процесс зачатия состоит из цепочки последовательных событий. Малейший сбой влечет за собой его прерывание:
- Ооцит не созревает из-за недостаточного синтеза гормонов или по другим причинам.
- При формировании зигот возникают генетические дефекты.
- Оплодотворение не происходит из-за того, что сперматозоид не достигает своей цели (спермий погибает во влагалище или не может преодолеть цервикальную слизь).
- Оплодотворенная женская половая клетка не начинает делиться.
- Эмбрион перестает делиться или не доставляется в матку (не имплантируется в ее стенку).
Многие пары решают некоторое время подождать перед началом лечения бесплодия неясного генезиса в надежде на то, что им удастся зачать ребенка естественным путем. Шансы резко снижаются в случае неудачных попыток на протяжении одного или двух лет.
Если женщина достигла 35-летнего возраста, то такая стратегия при бесплодии неясного генеза может не увенчаться успехом. Количество ооцитов и их качество со временем снижаются, поэтому затягивать визит к докторам не стоит. Разработаны и специальные тесты для оценки репродуктивного резерва женского организма. К тому же, после 35 лет велик риск возникновения генетических дефектов плода.
Внутриматочная инсеминация считается одной из технологий лечения бесплодия неясного генезиса, проверенных годами. Ее результативно используют вот уже более ста лет, даже если врачи сталкиваются с неясным генезом заболевания. Наиболее подвижные и имеющие нормальное строение сперматозоиды искусственным путем вводятся в цервикальный канал или матку женщины. Генетический материал предоставляется вне полового акта, поэтому существует возможность применить метод отбора спермиев, который значительно увеличивает шансы в лечении бесплодия неясного генеза.

В медицинском центре Next Generation Clinic 18% беременностей происходит после успешного применения этой вспомогательной репродуктивной технологии. Если сперму партнера использовать нельзя или за помощью обратилась одинокая пациентка, то в распоряжении клиентов материал из криобанка клиники.
Эта процедура позволяет добиться созревания сразу нескольких ооцитов за один цикл для более продуктивного лечения бесплодия неясного генеза. Для достижения необходимого результата лечения применяют стимуляцию гонадотропинами или Кломифен цитратом. В первом случае шансы стать родителями увеличиваются на 30%, но вместе с тем возрастает риск развития многоплодовой беременности. Максимальный эффект дает в комплексе с внутриматочной инсеминацией.
Наиболее распространенной и продуктивной технологией в случае лечения бесплодия неясного генеза является экстракорпоральное оплодотворение. Перед началом процедуры нужно провести обследование и сдать ряд анализов (общий и биохимический анализы крови, исключить инфекционные заболевания и ВИЧ, определить уровень гормонов в разные периоды цикла и другие). В клинике репродукции и генетики NGS при лечении бесплодия неясного генеза можно получить квалифицированные консультации не только репродуктологов, акушеров, но и эндокринолога, генетика, в том числе провести кариотипирование, если ранее возникали проблемы с вынашиванием плода или имеется проблемная наследственность (хромосомные болезни).
Обязательным условием для успешного ЭКО при диагнозе «бесплодие неясного генеза» является отказ обоих супругов от употребления алкоголя, курения, так как вредные привычки значительно снижают вероятность наступления беременности. Предпочтительно вести активный образ жизни, но избегать сильных физических нагрузок – пациенткам важно не переусердствовать.
Когда подготовительный этап останется позади, то врач с помощью гормональных препаратов простимулирует суперовуляцию. Этот шаг необходим для того, чтобы получить как можно больше ооцитов и увеличить шансы на успех лечения бесплодия неясного генеза. Приобрести необходимые медикаменты можно в специализированной аптеке, находящейся в здании нашей больницы.
Следующим шагом будет получение яйцеклеток после пункции фолликул. Мужчина в тот же день, что и супруга, сдает свой генетический материал – семенную жидкость. Если по каким-либо причинам присутствие мужа в назначенный срок невозможно, то материал подготавливается заранее. В медицинском центре NGC предусмотрена возможность криозаморозки спермы для лечения бесплодия неясного генеза.

После эмбриологи осуществляют так называемое оплодотворение в пробирке, в результате которого происходит инсеминация 50-90% зигот. Специалисты контролируют процесс, оценивая скорость и качество деления клеток. Через 5-7 дней эмбрион переносят в матку пациентки.
В том случае, если процедура ЭКО по медицинским показателям или другим причинам (например, предыдущая попытка не принесла результатов) может оказаться малоэффективной при лечении бесплодия неясного генеза, рекомендуют метод ИКСИ. Наиболее подвижные и жизнеспособные спермии вводят непосредственно в яйцеклетку женщины, что отличает технологию от традиционного ЭКО, где оплодотворение происходит в искусственной среде. Шансы испытать радость материнства в случае применения интрацитоплазматической инъекции сперматозоида достаточно велики.
Мы предлагаем воспользоваться услугами клиники NGC для диагностики и лечения бесплодия, в том числе и неясного генеза. К вашим услугам профессионалы, имеющие богатый опыт (некоторые известны своими достижениями за рубежом), современное оборудование и аптека, где можно приобрести все необходимые для лечения препараты.

Мы практикуем перечисленные методики лечения, а также другие действенные технологии в борьбе с женским, мужским и смешанным бесплодием, имеющим неясный генез. В криобанке можно хранить ооциты, эмбрионы и семенную жидкость на протяжении 13 лет. Такая возможность позволяет сократить количество операций для забора генетического материала.