Число бесплодных пар растет с каждым годом. Причинами неутешительной статистики является ухудшение экологической ситуации, современный ритм жизни и, как следствие, снижение репродуктивной функции мужчин и женщин детородного возраста. Большинство клинических случаев бесплодия при своевременной диагностике и надлежащей терапии поддаются успешному лечению. Достаточно найти грамотного специалиста, который сможет обеспечить индивидуальный подход и квалифицированную помощь.
Современные методы лечения бесплодия
 Знания, накопленные за годы исследований в медицине, постоянно пополняются новыми открытиями, что позволяет внедрять инновационные технологии в современные методы лечения различного рода заболеваний. Не обошли стороной эти достижения и репродуктологию – несмотря на неутешительную статистику заболеваемости, количество бесплодных по медицинским показаниям пар, которые смогли стать родителями, неизменно увеличивается. Благодаря ВРТ и другим открытиям в этой области, сделанным за последние десятилетия, бездетность перестала быть приговором для миллионов пар, которые отчаялись зачать и родить здорового ребенка.
Знания, накопленные за годы исследований в медицине, постоянно пополняются новыми открытиями, что позволяет внедрять инновационные технологии в современные методы лечения различного рода заболеваний. Не обошли стороной эти достижения и репродуктологию – несмотря на неутешительную статистику заболеваемости, количество бесплодных по медицинским показаниям пар, которые смогли стать родителями, неизменно увеличивается. Благодаря ВРТ и другим открытиям в этой области, сделанным за последние десятилетия, бездетность перестала быть приговором для миллионов пар, которые отчаялись зачать и родить здорового ребенка.
Среди современных высокотехнологичных процедур наибольшей эффективностью в борьбе с бесплодием характеризуются следующие манипуляции:
Современные технологии позволили репродуктологам, андрологам и гинекологам совершить невероятное, победив природу, ведь сегодня даже те, кто физически не способен к деторождению, могут, тем не менее, завести родного и долгожданного ребенка.
Диагностика женского и мужского бесплодия
Подозрение на физиологические отклонения фертильности пары может возникнуть, если в течение года они вели активную и регулярную половую жизнь, не используя какие-либо методы контрацепции, но при этом беременность так и не наступила. Впрочем, указанный срок является условным – согласно медицинским данным, чем старше муж и жена, тем больше времени им требуется для зачатия.
Тем не менее, длительное отсутствие беременности является серьезным поводом для того, чтобы обследоваться у специалистов.
Стандартная программа анализов и исследований, которые предстоит пройти женщине с подозрением на бесплодие включает:
- гинекологический осмотр;
- анализ крови для определения гормонального фона (эстроген, ФСГ и др.);
- мониторинг базальной температуры;
- УЗИ органов малого таза;
- диагностика инфекционных заболеваний;
- оценка овуляции.
Кроме того, могут потребоваться дополнительные диагностические процедуры: гистероскопия, лапароскопия, кольпоскопия, генетическое исследование и посткоитальный тест.
Диагностика мужского бесплодия основывается на данных следующих исследований:
- осмотр уролога с обязательной тестикулометрией;
- трехкратная спермограмма;
- УЗИ репродуктивной системы;
- диагностика ЗППП;
- анализ кров на гормоны.
Равно как и женщинам, их партнерам также могут понадобиться дополнительные обследования, позволяющие уточнить клиническую картину: допплерометрия, ТРУЗИ-тест, анализ акросомальной реакции и биохимия семенной жидкости.
Доскональная диагностика позволяет врачам поставить максимально точный диагноз, установить причину репродуктивной несостоятельности, а значит, назначить корректное лечение. Такой подход существенно повышает вероятность успеха терапии. Если же все возможные причины исключены, а беременность так и не наступила, ставится диагноз «бесплодие неясного генеза».
Классификация бесплодия: причины, особенности, лечение
Исходя из анамнеза пациентов, можно сделать вывод о первичной или вторичной форме бесплодия. Первая актуальна в том случае, если беременность не наступала ни разу, а вторая – если случаи зачатия все же фигурируют.
По результатам диагностики лечащий врач определяет причины бездетности конкретной пары. Несмотря на расхожий стереотип, частота мужской и женской патологии примерно одинакова и составляет по 40%, а оставшиеся 20% приходятся на наиболее сложные с точки зрения терапии сочетанные формы, когда проблема кроется в обоих партнерах. Кроме того, на основании полученных данных определяется конкретная форма бесплодия и особенности предстоящего лечения.
Виды женского бесплодия
 В зависимости от локализации нарушения и механизмов его возникновения выделяют следующие формы женских репродуктивных патологий:
В зависимости от локализации нарушения и механизмов его возникновения выделяют следующие формы женских репродуктивных патологий:
маточное; трубно-перитонеальное; эндокринное; иммунологическое.
Маточный генез бесплодия подразумевает наличие патологии в полости матки, а также аномалии ее строения или полное отсутствие органа. Причины, вызвавшие эту патологию, условно делят на врожденные и приобретенные. К врожденным относят пороки развития: атрезия или удвоение матки, патологии ее формы, появление внутренней перегородки или ретрофлексия – неправильное положение органа. Впрочем, приобретенные формы маточной патологии – явление гораздо более распространенное. Первоисточником их развития чаще всего служат онкологические или посттравматические изменения, а также гормональные изменения, эндометриоз, последствия перенесенных инфекционных заболеваний или аборты в анамнезе.
Лечение маточной формы зависит от причин, ее вызвавших. В большинстве случаев для восстановления репродукции потребуется хирургическое вмешательство. Для устранения последствий абортов назначается длительная циклическая эстроген-гестагенная терапия. Однако в случае тотального удаления или врожденного отсутствия матки единственный выход, который может предложить репродуктолог – ЭКО с помощью сурмамы.
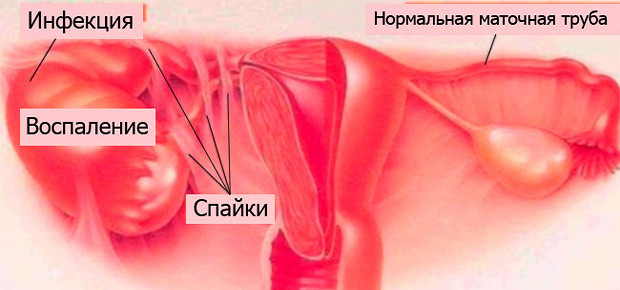
Трубный фактор является одним из наиболее распространенных – по статистике, непроходимость маточных труб является причиной каждого третьего случая бесплодия. Эта патология развивается на фоне перенесенных операций на брюшной полости, воспалительных заболеваний придатков, разрастания эндометрия, пиелонефрита, опухолей матки и яичников. Кроме того, спайки могут возникнуть вследствие механических повреждений во время аборта или хирургического вмешательства.
Лечение трубно-перитонеального бесплодия может вестись консервативными или оперативными методами. К первым относится физио и противовоспалительная терапия, гидротубация (промывание медикаментозными растворами) и пертубация (продувание труб воздухом, который подается под напором). Правда, эффективность консервативных методов не слишком высока, поэтому многие врачи сразу переходят к хирургическим – диагностической и оперативной лапароскопии. В случае, если хирургическое вмешательство не возымело эффект, пациентке может быть выдано направление на искусственное оплодотворение.
На долю эндокринных нарушений приходится порядка 30% от общего числа бесплодных женщин. В основе этой патологии может лежать дисфункция половых желез, щитовидной железы или сбои гипоталамо-гипофизарной регуляции, которые приводят к неполноценному вызреванию фолликулов с последующим выходом ооцитов и другим отклонениям.
Как правило, устранение причин дисбаланса приводит к восстановлению репродуктивной функции женщины. Кроме того, эффективным методом лечения является гормональная стимуляция (препараты ЧМГ, гонадотропина и др.). Однако в наиболее серьезных случаях может потребоваться хирургическая операция (например, при синдроме поликистозного яичника). В целом, положительный прогноз женского эндокринного бесплодия составляет порядка 80%. В остальных случаях акушер-гинеколог может рекомендовать проведение ЭКО.
Иммунологическое женское бесплодие является одним из наиболее сложных клинических случаев, поскольку затрагивает обоих партнеров. В этом случае цервикальная слизь женщины воспринимает сперматозоиды супруга как чужеродные клетки и отторгает их. Подобная реакция может возникнуть на фоне перенесенных аутоиммунных и инфекционных заболеваний, а также после любого из хирургических вмешательств, включая прерывание беременности.
Лечение этой формы бесплодия состоит в коррекции иммунного статуса пациентки с помощью медикаментозной терапии. Кроме того, назначается курс подкожных инъекций аллогенных лимфоцитов мужа для нормализации иммунной реакции. Если лечение не возымело эффект, для наступления беременности, как и в остальных случаях бесплодия, потребуется проведение экстракорпорального оплодотворения.
Разновидности мужского бесплодия
Исходя из симптомов и особенностей мужское бесплодие разделяют на группы: секреторное; экскреторное; иммунологическое.
Секреторная форма подразумевает изменение количества и качества жизнеспособных спермиев в составе семенной жидкости мужчины. Нарушение сперматогенеза может быть вызвано врожденными отклонениями, гормональным дисбалансом, последствиями различного рода заболеваний (варикоцеле, гидроцеле, паховой грыжи, воспалительных процессов в мочеполовой системе, геморроя и др.), а также внешним воздействием на организм (ионизирующее излучение, интоксикация, прием лекарственных препаратов и т.д.).
Лечение секреторного бесплодия является длительным, но отнюдь не безнадежным процессом. Консервативная терапия включает прием гормональных, противовоспалительных и других форм препаратов для устранения причины фертильных нарушений. Если этого окажется недостаточно, может потребоваться хирургическое вмешательство (например, в случае варикоцеле или паховой грыжи). Кроме того, потребуется дополнительный курс препаратов для увеличения числа активных половых клеток. И даже если лечение не возымеет эффект, наличие хотя бы одного жизнеспособного сперматозоида оставляет шанс на проведение ЭКО с использованием технологии ИКСИ.
Причинами экскреторного бесплодия является полная или частичная непроходимость семявыводящих протоков. Подобная патология может возникнуть на фоне перенесенного заболевания, врожденных аномалий строения уретры, опухолей различной этиологии, вследствие неудачной травмы или операции. В большинстве случаев экскреторная патология является излечимой. В случае, если лечение окажется неэффективным, сперма пациента, полученная с помощью пункции, может использоваться для проведения ЭКО.
Иммунологические бесплодие у мужчин чаще всего возникает после травм или воспалительных заболеваний, затрагивающих мошонку. Лечение иммунологического бесплодия заключается в устранении причин, вызвавших патологию, в неизлечимых случаях может применяться специальная отмывка семени с последующей искусственной инсеминацией через влагалище или ЭКО.