Статья Елены Клещенко в журнале «Химия и жизнь», номер 1, 1999
Жили-были царь с царицей, и не было у них детей. Не обязательно царь, может быть и купец, и бедняк — в сказке, точно так же, как и в жизни, это несчастье может случиться с кем угодно. Ну, а потом происходит чудо — на то она и сказка.
А чудеса, по определению, отличаются от обыкновенных событий всего лишь более низкой вероятностью. Диагноз «бесплодие» вовсе не означает, что ребенка никогда не будет. Но в норме вероятность зачатия довольно высока — когда супруги решают завести детей, ожидания обычно сбываются в первый же год. А если вероятность снижена в десять раз? При максимальном невезении придется ждать десять лет, но за эти десять лет шансы еще уменьшатся. В общем, рассуждения о ненулевой вероятности в подобной ситуации едва ли утешат.
Однако с этой точки зрения понятно, почему бывает так, что женщина, вроде бы ничем не болевшая, не может забеременеть. Скажем, воспалительное заболевание, ухудшившее проходимость маточных труб, небольшое нарушение функции яичников, легкие изменения гормонального цикла — каждый фактор незначительно снижает вероятность, но все вместе (что не так уж редко в нашей тяжелой жизни) они вполне способны отсрочить наступление беременности до потери последней надежды.
Не следует забывать и о мужчинах. Глава семьи, ожидающий наследника, часто не желает и слышать, что может быть сам виноват. Многие даже не помнят, болели или не болели свинкой, и понятия не имеют, какие осложнения дает это «детское» заболевание у взрослых людей. (О свинке мы еще поговорим).
Но допустим, у мужчины все в порядке, и будущая мать тоже избавилась от своих болячек, а беременность так и не наступает. Платные обследования показывают полный порядок, врач в женской консультации разводит руками, друзья и родные сыплют советами и соболезнованиями. Что делать и как быть?
В России сегодня еще не так плохо с медициной, как принято считать. Гематология, иммунология, акушерство и гинекология — все это у нас есть. А вот врачей и ученых, работающих на пересечении этих областей явно не хватает. Между тем как раз иммунологические реакции, которые происходят во время оплодотворения и ранней беременности, могут вызывать таинственное и зловещее «бесплодие неясного генеза» (а таким диагнозом сопровождаются примерно 10–15% всех случаев бесплодия!). И генитальный хламидиоз, и обычные, нехорошо нам знакомые воспалительные процессы тоже могут быть связаны с иммунологическими нарушениями. Но кто будет в этом разбираться?
Теперь пробел отчасти заполнен. В Москве работает Центр иммунологии и репродукции. Здесь занимаются не только иммунологией беременности. Один из самых важных проектов — ранняя диагностика предраковых заболеваний шейки матки, иначе говоря, именно то, что само собой разумеется в развитых странах и за отсутствие чего гражданки России (не про нас будь сказано, дорогие читательницы) расплачиваются здоровьем и жизнью. ЦИР сотрудничает с Институтом ревматологии РАМН, Кардиологическим научным центром РАМН, Гематологическим научным центром РАМН, Онкологическим научным центром.
Однако основная цель, которая была поставлена при создании центра, — организовать диагностику и лечение иммунологических форм невынашивания беременности и бесплодия, собрать и ввести в практику все существующие методики на максимально высоком уровне. Уникальные (для России) методы анализа позволяют определить многие заболевания, вызывающие якобы беспричинное бесплодие. И, что более важно, эти заболевания, оказывается, излечимы. Настрадавшиеся женщины становятся матерями. (Из «первой волны» пациенток забеременело около половины, при том, что не все прошли обследование до конца — не у всех хватает терпения.)
ЦИР — некоммерческая организация: хотя услуги здесь платные, но доход, который приносят клиенты, только-только перекрывает расходы на оказание этих услуг. Есть еще у нас непрактичные люди, которые считают, что приоритетной в таком деле должна быть организация медицинской помощи, а не материальная выгода. Дай-то Бог, чтобы в фондах, распределяющих гранты, ценили подобную непрактичность.
Впрочем, о том, как существует теоретическая и прикладная медицина в условиях экономического кризиса, можно рассказывать долго. Но давайте сейчас не будем о деньгах, которых не хватает и врачам, и пациентам, и вообще большинству наших соотечественников. Поговорим о высоком, о научном.
Так спрашивал себя, размышляя о жизни, герой романа Евгения Замятина «Мы». Микроб не микроб, а на протозойную инфекцию похож — такое «решение» принимает иммунная система женщины примерно в каждом десятом случае бесплодия. Секрет шейки матки из благоприятной среды превращается в агрессивную — в нем присутствуют антитела, которые связывают и обездвиживают сперматозоиды. Оплодотворения при этом, естественно, не происходит.
Здесь важно отметитья, что иммунизация женщины сперматозоидами партнера происходит в любом случае, поэтому обыкновенное определение уровня антител в крови не всегда помогает поставить диагноз. Искать надо именно те антитела, которые мешают движению сперматозоидов, и коль скоро они найдены — искусственное оплодотворение спермой мужа снимет все проблемы.
Бывает и так, что расправу учиняет иммунная система самого мужчины. Дело в том, что она считает «своими» только белки, которые были в организме на момент рождения. Белки, которые синтезируются позже (например, в тканях яичка), — уже как бы чужие, их приходится прятать от агрессивного внимания иммунной системы. В ткани яичка лимфоциты просто не попадают — доступ им преграждает так называемый гемато-тестикулярный барьер. А коль скоро лимфоцит не видит белкового антигена, то и антителам взяться неоткуда. (Но при травме одного яичка через некоторое время будет поражено и второе именно потому, что лимфоциты проникают через брешь в барьере и начинают производство антител.)
Однако у всех хитрых систем защиты есть и свои слабые места. Организм человека, больного свинкой, вырабатывет антитела, которые взаимодействуют с тканями органа, пораженного вирусом, — околоушной железы. Но, оказывается, в иммунологии, как и везде, бывают глупые совпадения. Те же антитела «помечают» и ткани яичка; таким образом, их атакует не вирус, а собственная иммунная система организма. Следствие — резкое снижение числа сперматозоидов.
Но вообще-то, если задуматься, самое удивительное то, что сама беременность, как правило, протекает нормально. Вспомним, с какими осложнениями связана пересадка органов и тканей, даже если донор приходится пациенту кровным родственником. Почему же организм матери терпит это чудовищное вторжение — не сердечный клапан или кусочек кости, а что-то огромное, растущее, пожирающее питательные вещества, отравляющее мать токсикозом? Откуда иммунная система узнает, что это трех-четырехкилограммовое нечто — не страшная опухоль, подлежащая немедленной ликвидации, а, наоборот, любимое дитя?
Чтобы разобраться в этом вопросе, придется напомнить, с чего все мы, уважаемые читатели, начинали. Неоплодотворенная яйцеклетка человека живет 21 час. За это время она входит в маточную трубу и ожидает прихода сперматозоида. Если дождаться ей не суждено, тут все и заканчивается — до следующей овуляции. Если же оплодотворение происходит, продукт слияния яйцеклетки и сперматозоида получает гордое имя «зародыш» и направляется по трубе в полость матки. Путешествие длится 6—7 суток, в продолжение которых зародыш живет, так сказать, своим умом, за счет собственного запаса питательных веществ, ведь связь с материнским организмом еще не установлена.
И вот в эти-то несколько дней зародыш — крохотное тельце размером 0,1 мм, ничем пока не похожее на разумное существо — посылает сигналы иммунной системе матери, синтезируя особые белки. Один из этих белков, называемый фактором ранней беременности, особым образом перенастраивает иммунную систему. Как легко догадаться, его очень мало — оцените сравнительные размеры матери и ее будущего ребенка! — и определять наличие этого фактора в крови проще не напрямую (хотя современные методы позволяют и это), а по так называемой реакции розеткообразования с эритроцитами барана.
(Кстати, это единственный признак, по которому можно определить беременность до имплантации зародыша в стенку матки. Иначе говоря, узнать, было ли, собственно, зачатие, ведь потерю зародыша в возрасте нескольких дней сама женщина воспринимает как обычную менструацию. Но пока этот метод применяют только в рамках научных исследований. Клинический метод, знакомый большинству женщин, — определение в моче хорионического гонадотропина, или ХГ, — эффективен на более поздних сроках, когда зародыш имплантируется в стенку матки и между его оболочкой и стенкой матки установлен контакт.
Как же изменяются иммунные реакции у женщины, в теле которой странствует зародыш? В начале 50-х предполагали, что зародыш (с самого начала своего существования, и позже, когда его называют плодом) получает своего рода «статус невидимости». Это предположение высказал английский биолог Питер Брайан Медавар, один из основоположников иммунологии и трансплантологии, нобелевский лауреат.
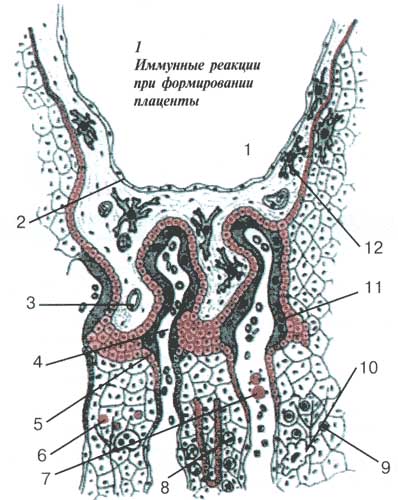 |
1 — околоплодные воды, 2 — амнион, 3 — капилляр плода, 4 — артериола матери. Клетки трофобласта (5) несут на своей поверхности так называемый антиген HLA-G — один из важнейших сигналов, который плод подает иммунной системе матери. Эти клетки попадают в толщу слизистой оболочки матки (6) и в кровяное русло (7), усиливая при этом иммунную реакцию. При благоприятном течении беременности обязательно наблюдается иммунный ответ матери: активизируются NK-клетки (8), Т-лимфоциты (9) и макрофаги (10) матери. В трофобласте идет слияние клеток — образуется синцитиотрофобласт (11). Макрофаги плода (12), в свою очередь, готовы к борьбе |
Как известно, иммунологическую индивидуальность человека определяет главный комплекс тканевой совместимости, или система лейкоцитарных антигенов (сокращенно ее называют HLA — human leucocyte antigens). При переливании крови, пересадке тканей донор предстает перед иммунной системой больного в виде множества антигенов, или, точнее. эпитопов — небольших характерных участков биомолекул, с которыми взаимодействуют антитела. Это такая же неотъемлемая часть нашей индивидуальности, как черты лица или отпечатки пальцев. Предполагалось, что эпитопы плода спрятаны от иммунной системы матери (примерно так, как ткани яичка у мужчин). Но все оказалось гораздо интереснее: чтобы беременность протекала нормально, антигены, которые плод получил от отца, ДОЛЖНЫ распознаваться иммунной системой матери!
Для исследования системы HLA, естественно, понадобились антитела к этим антигенам. Так вот, источником таких антител стала кровь беременных женщин, много рожавших: чем больше было детей у супружеской пары, тем выше содержание антител к HLA мужа. Получалось, что иммунный ответ все-таки возникает, и именно при нормальной беременности! И наоборот, если таких антител мало (например, в случае близкородственного брака, когда HLA мужа похожа на собственную HLA женщины), велика вероятность невынашивания, патологии беременности. Разумеется, тут свою долю проблем приносят и гены — возможность передать потомству две копии дефектного гена выше, если супруги связаны хотя бы отдаленным родством. Но основной причиной невынашивания приходится назвать, как это ни парадоксально, недостаточную чуждость плода.
Необходимо иметь в виду, что плод — не часть материнского организма, а отдельное существо. Когда зародыш «пускает корни» в стенку матки, это весьма агрессивное вторжение, на которое организм матери должен бы ответить резким отпором. Так и происходило, например, в эксперименте на животных: когда зародыш пересаживали под капсулу почки матери, он мгновенно отторгался. Стало быть, не вся иммунная система матери подвергается перенастройке: особыми полномочиями обладают только лимфоциты слизистой оболочки матки. Они позволяют зародышу внедряться в слизистую, разрушая ее, но лишь до определенного этапа. Затем вторжение принудительно останавливают. Если этого не происходит, последствия могут быть плачевными.
Имплантация плода — это установление контакта между трофобластом (наружной оболочкой плода) и кровотоком матки. Позднее между клетками трофобласта исчезают перегородки, он превращается в синцитий — как бы одну гигантскую многоядерную клетку. Получается своего рода мембрана, которая и ограничивает, и соединяет. Оказалось, что и слияние клеток трофобласта, и последующее формирование плаценты регулируются извне, теми же лимфоцитами матери. Лимфоциты вырабатывают особые регуляторные вещества — цитокины. Собственно, этот класс низкомолекулярных пептидов-регуляторов — отдельная большая тема. В разных тканях разные типы клеток синтезируют различные цитокины, структурно сходные, но с различными функциями. Есть и такие, которые «учат» плаценту, как ей развиваться.
Вот и выстроилась причинно-следственная цепочка: распознавание плода иммунной системой матери — размножение соответствующих клонов лимфоцитов — синтез цитокинов — нормальная плацента, нормальный обмен веществ между матерью и плодом, нормальное протекание беременности. И обратно: нет иммунной реакции у матери — нет регуляции развития плода — патологии, невынашивание.
Какие именно сочетания антигенов HLA отца и матери ведут к бесплодию, пока неясно, хотя гипотезы, конечно, есть, и некоторые из них подтверждены экспериментально. Кроме того, известно, что существуют особые белки, которые синтезируются только в эмбриональном периоде, — именно они отличают плод от пересаженного органа, сигнализируют иммунной системе матери: свои, мол. (Эти белки синтезируют и раковые опухоли, чтобы не быть уничтоженными.)
Но пока теоретики думают, практики используют в работе метод, позволяющий ответить на самый общий вопрос: достаточно ли хорошо иммунная система женщины реагирует на антигены будущего отца? Если у пациентки уже были выкидыши по непонятной причине, просто необходимо это проверить. Технически это несложно: в сыворотку крови женщины помещают лимфоциты мужа, и смотрят, сколько их выживет и сколько погибнет. А погибнуть должны не менее 30% клеток. Если этот процент снижен, скорее всего, причина невынашивания в том самом «равнодушии» материнской иммунной системы к мужу и ребенку. Значит, надо вызвать у матери иммунный ответ, иммунизировав ее антигенами мужа, — сделать своего рода прививку.
Интересно, что эта методика появилась еще в конце 70-х — начале 80-х, когда основной причиной выкидышей считалась чрезмерная агрессивность материнской иммунной системы по отношению к плоду. Методом лечения выбрали пересадку женщине кожного лоскута мужа, чтобы он «оттитровывал» избыток антител, тем самым спасая зародыш. На самом деле пересаженный лоскут стимулировал иммунный ответ — но именно это и обеспечивало нормальную беременность! Теперь, конечно, к пластической хирургии уже не прибегают: для иммунизации вполне достаточно инъекции лимфоцитов мужа.
Но есть и другой вариант развития событий, почти совпадающий с первоначальной гипотезой: иммунная система матери может быть чересчур агрессивна по отношению к плоду. Виновниками агрессии оказались так называемые естественные клетки-киллеры (по английски natural killers, NK). Наверное, все наши читатели знают про T-киллеры и сложный многоступенчатый механизм их запуска: клетка-макрофаг захватывает чужой антиген, при необходимости вычленяет из него фрагменты, которые соединяются со специальными белками (как раз из числа HLA) и уже в этом виде преподносятся T-лимфоцитам. Клеткам типа NK все эти сложности чужды. Они руководствуются правилом: «Постороннее? Разрушить». Предполагают, что это наиболее древняя форма иммунитета. — примитивная в смысле «первичная», но не в смысле «простая», ибо свои сложности есть и у «естественных убийц».
На этой схеме очень упрощенно изображены иммунные взаимодействия матери и ребенка в норме и при патологии беременности. По одной из последних теорий, если организмы матери и плода отличаются по так называемым HLA DQ и DR, NK-клетки взаимодействуют с антигенами HLA-G трофобласта (слева). После этого на поверхности NK-клеток появляются рецепторы, ингибирующие киллерную активность (KIR). NK-клетки становятся неактивными под воздействием антител к KIR. Клетки иммунной системы матери выделяют также цитокины, регулирующие рост трофобласта, и антитела, которые останавливают реакцию отторжения. При патологии (справа) взаимодействие NK-клеток с HLA-G нарушено, и киллер начинает свою работу. В отсутствие цитокинов нарушается развитие трофобласта. Другой причиной гибели плода может стать аутоиммунная реакция (антитела к фосфолипидам)
В норме NK — это основа противоопухолевого иммунитета. Их главная задача состоит в том, чтобы как можно раньше распознать «сбойные» клетки и уничтожить их. NK играют важную роль в ходе нормальной беременности. Но когда уровень NK в крови женщины повышен, повышается и вероятность выкидыша — понятно почему: зародыш принимают за раковую опухоль.
При повышенном уровне естественных клеток-киллеров в крови назначают терапию, механизм которой не совсем ясен. Женщине вводят внутривенно, через капельницу, так называемые естественные донорские иммуноглобулины — смесь белков, полученных из плазмы тысяч доноров. Что в точности происходит, пока не совсем понятно, но результаты обнадеживают: неспецифическая агрессия бывает отражена.
До сих пор мы говорили по большей части об аллоиммунных формах бесплодия, то есть таких, в основе которых лежит взаимодействие «чужой (отцовский) антиген — антитело матери». Но существуют также аутоиммунные заболевания, связанные с появлением антител против собственных антигенов матери. Например, при заболевании, которое называется антифосфолипидный синдром, антитела атакуют «родные» фосфолипиды — один из главных структурных элементов клеточных мембран. Антифосфолипидный синдром у женщин сопровождается невынашиванием беременности. Дело в том, что фосфолипиды стенок сосудов — одна из узловых точек в процессе свертывания крови, образования трехмерной сетки тромба. Антитела к фосфолипидам сбивают регуляцию свертывания/антисвертывания. В результате повышается опасность микротромбозов, нарушается формирование плаценты и опять-таки происходит выкидыш.
Но этого можно избежать. Если в сыворотке крови женщины присутствуют антитела к кардиолипину (это один из главных фосфолипидов), терапию начинают еще до зачатия. Малые дозы аспирина и гепарина корректируют коагуляционные свойства крови, и очень часто это приводит к хорошим результатам — беременность развивается нормально.
Два слова в заключение. «Черный сентябрь» минувшей осенью стал черным и для ЦИРа. Телефоны молчали, прежние больные не показывались, и новые не приходили. Собственная жизнь становилась не по карману, что говорить о жизни нерожденного ребенка! А месяц спустя прием возобновился. Слава Богу, экономическая форма бесплодия нам пока не грозит. Чтобы с нами ни делали, женщины хотят иметь детей.
Автор благодарит за предоставленную информацию Игоря Ивановича Гузова, директора АНО «Центр иммунологии и репродукции»



Лечение иммунологического бесплодия — услуга, предлагаемая несколькими клиниками по лечению бесплодия. Данная услуга включает в себя ряд анализов и методов лечения иммунной системы пациентки для достижения беременности.
Ученые спорят о роли иммунной системы в стимуляции или предотвращении здоровой беременности. Представленная информация в общих чертах описывает последние результаты исследований и мнения экспертов по данной теме. После данной публикации могут появиться и другие результаты исследований лечения иммунологического бесплодия.
Если в прошлом у вас были повторяющиеся самопроизвольные аборты, некоторые специалисты посчитают, что ваша иммунная система отклоняет беременность. Вообще, иммунная система способна вытеснять клетки, которые по генетической структуре отличаются от клеток вашего организма. Это могут быть клетки различных вирусов или пересаженные органы. Генетическая структура плода в матке также отличается от вашей, поскольку помимо ваших генов он несет также гены отца. Считается, что при нормальной беременности ваше тело делает что либо, чтобы остановить отторжение плода — другими словами, подавляет нормальную реакцию иммунной системы. Однако не существует убедительных доказательств самого факта иммунного отторжения плода у женщин с проблемами бесплодия.
Естественная клетка-киллер (NK-клетка) – это клетка иммунной системы, которая обычно помогает телу бороться против инфекций. У специалистов возникла идея, что NK-клетки могут нападать на плод как на инородное тело. Доктора могут предложить вам сделать анализ крови на наличие повышенного уровня NK-клеток, а затем назначить вам препараты, подавляющие действия этих клеток.
Однако многие специалисты подвергают сомнению подобный подход. Поскольку не ясно:
- нападают ли вообще на плод NK-клетки, определенный уровень которых постоянно поддерживается в крови;
- влияет ли анализ, а затем и подавление уровня NK-клеток на вероятность успешной беременности.
Что такое естественная клетка-киллер (NK-клетка)?
NK-клетки – лимфоциты одного типа, точнее говоря клетки иммунной системы, содержащиеся в крови.
Ткани, выстилающие матку, содержат иммунные клетки, во много схожие с NK-клетками, поэтому их называют маточными (или утробными) NK-клетками.
Но есть два основных отличия:
- Маточные NK-клетки не содержатся в крови. Они встречаются только в тканях матки в период ранней беременности, пока происходит имплантация эмбриона и развитие плаценты. Поэтому некоторые доктора и ученые подвергают сомнению факт получения достоверной информации о маточных NK-клетках путем взятия анализа крови.
- Не существует подтверждения информации о том, что маточные NK-клетки деструктивны и нападают на клетки плаценты или эмбриона.
Каковы функции маточных NK-клеток?
Маточные NK-клетки в больших количествах присутствуют в стенках матки в период имплантации и на ранних стадиях беременности. Возможно, они помогают плаценте соединиться с вашими кровеносными сосудами и наладить здоровое питание плода. Однако ученые точно не знают, как именно они осуществляют этот процесс. Мыши с недостаточным количеством NK-клеток имеют патологию развития плаценты, помимо этого их потомство меньше по размерам, чем у обычных мышей.
Некоторые клиники предлагают анализы крови для измерения уровня NK-клеток в крови, а также для оценки их эффективности по уничтожению внедренных клеток. Однако подобные анализы способны измерить только уровень NK-клеток, содержащихся в крови, не затрагивая маточные NK-клетки. Нет никаких убедительных доказательств того, что количество и активность кровяных NK-клеток как-либо связано с маточными NK-клетками.
Таким образом, можно заключить, что подобные анализы и методы лечения, основанные на них, находятся пока на ранних стадиях своего развития, а доказательства их эффективности крайне незначительны.
Лечение, основанное на «подавлении NK-клеток», которое предлагают некоторые клиники, включает:
- большие дозы стероидов
- внутривенный иммуноглобулин (IVIg)
- блокирующие агенты фактора некроза опухоли (ФНО).
Такая терапия не лицензирована для лечения иммунологического бесплодия. Как и при подобных медицинских вмешательствах, она сопряжена с рисками и потенциальными побочными эффектами. Вам необходимо удостовериться в том, что вы получили всю информацию о подобном лечении. Подобное лечение возможно только при вашем согласии, после того, как вас хорошо проинформировали.
Кроме того, нет никакого общепринятого научного объяснения преимуществ, которыми обладает подобное лечение при иммунологическом бесплодии.
Кортикостероиды — тип лекарственного средства (синтетический гормон), которое способно подавлять ответные реакции иммунной системы; обычно используется при лечении артрита, астмы и других аутоиммунных нарушений.
Однако нет никаких доказательств относительно пользы стероидов в первые три месяца беременности, а риски для вас и вашего ребенка превосходят любые возможные преимущества. Национальная информационная служба тератологии рекомендует беременным женщинам на данном этапе избегать приема любых препаратов, которые с большой вероятностью не принесут пользы им и их будущим детям.
Комитет по безопасности лекарственных средств утверждает, что кортикостероиды, принимаемые во время беременности, могут спровоцировать плохой эмбриональный рост, а также другие риски.
Клиническое исследование в Канаде, проведенное на беременных женщинах, ранее перенесших два или более самопроизвольных аборта, подтвердило последствия приема кортикостероида (преднизона). Ученые обнаружили, что преднизон не способен предотвратить самопроизвольный аборт, он лишь повышает кровяное давление и увеличивает риск преждевременных родов.
Внутривенный иммуноглобулин (IVIg)
IVIg производят из антител, извлеченных из плазмы крови от различных доноров. Используют, преимущественно, внутривенную капельницу для лечения иммунно-дефицитов и аутоиммунных болезней.
IVIg влечет за собой различные и непредсказуемые риски:
- Побочные эффекты могут включать головную боль, мышечные боли, лихорадку, озноб, боли в области поясницы, тромбоз (кровяные сгустки), почечную недостаточность и анафилаксию (плохая реакция на лекарственное средство), хотя эти эффекты являются, вообще говоря, слабыми и встречаются менее чем у каждого 20-ого пациента.
- Поскольку иммуноглобулины получают из донорской крови, присутствует вероятность внедрения в организм инфекций, таких как гепатит, ВИЧ или болезнь Крейцфельда-Якоба.
- IVIg содержит антитела. Во время беременности антитела соединяются с плацентой, обеспечивающей приток крови к плоду. Поэтому, теоретически, антитела IVIg могут входить в эмбриональный кровоток, уничтожать клетки плода. Однако на практике подобного не наблюдается.
Подробный обзор рисков, связанных с постулатами «практик, рассматривающих бездоказательное использование IVIG, должен серьезно оценить потенциальные преимущества данного метода в противовес возможного вреда, вследствие его меняющихся и иногда непредсказуемых иммуномодулирующих эффектов».
Фактор некроза опухоли (ФНО) – это химическое вещество, производимое клетками иммунной системы, такими как NK-клетки, которое активизирует воспаление и позволяет иммунной системе нападать на источник инфекций. Блокирующие агенты ФНО — препараты, обладающие эффектом блокировки ФНО. Они останавливают воспаления, понижая эффективность атаки на инфекцию; подобные препараты обычно используются в лечении артрита, астмы и других иммунологических нарушений.
Ряд клиник предлагает применение блокирующих агентов ФНО (Enovel, Remicade и Humira). Однако присутствуют и риски:
- Производители Remicade (инфликсимаб) предупреждают, что использование препарата может увеличить риск сепсиса, хронических инфекции, таких как туберкулез, рака лимфатической системы; также присутствует риск появления проблем с печенью, заболевания лейкоцитов и резкой реакции на лекарственное средство.
- Британский национальный формуляр утверждает, что инфликсимаб нельзя использовать во время беременности.
- Humira (адалимумаб) не лицензирован для приема при отказе имплантации (когда эмбрион не в состоянии поместить себя в покровные ткани матки). Его влияние на воспроизводство и эмбриональное развитие неизвестно.
Подобные анализы и лечение появились совсем недавно. Они основаны на утверждениях о том, что женщины, у которых были самопроизвольные аборты, которым не помогло экстракорпоральное оплодотворение, обладают повышенным уровнем NK-клеток в крови; а также на исследованиях протекания беременности у женщин, подвергавшихся терапии внутривенного иммуноглобулина. Однако, весьма вероятно, что подобные исследования не достоверны, вследствие различий между кровяными и маточными NK-клетками. Также ценность результатов исследований подвергает сомнению весьма небольшое количество пациентов.
На основании трех дополнительных исследований было сделано предположение, что инъекции внутривенно иммуноглобулина могут помочь предотвратить самопроизвольный аборт. Но результаты не надежны, поскольку уж слишком мало пациентов приняли участие в исследованиях, более того самих пациентов подвергали различной терапии.
До настоящего времени (март 2010 года), присутствует небольшое научное доказательство того, что данное лечение улучшает ваши шансы на рождение ребенка. Однако это доказательство подвергают сомнению многие врачи и эксперты.
Согласно профессиональному руководству, подобные терапии должны предлагаться вам только в качестве части клинических испытаний, запланированных, рандомизированных и управляемых (другими словами, это те испытания, в которых метод анализа определяется заранее, пациенты выбираются случайным образом, а новый способ лечения сравнивается с хотя бы одним проверенным методом). Кроме того, доктора должны оценивать последствия таких исследований прежде, чем делать выводы об их потенциальных выгодах.
Вы можете получить информацию о данном лечении в следующих источниках:
1) Для обзора последнего исследования посмотрите ссылку на последний обзор Кокрейн Коллэборэйшн в этой области: Porter TF, LaCoursiere Y, Scott JR. Immunotherapy for recurrent miscarriage. Cochrane Database Syst Rev. 2006; 19 (2): CD000112. («Иммунотерапия при рецидивных выкидышах»).
Кокрейн Коллэборэйшн — группа из более чем 11500 добровольцев в более чем 90 странах, которые используют тщательный, систематический процесс исследования эффектов вмешательств, проводимых при биомедицинских рандомизированных контролируемых исследованиях. Обзоры Кокрейн, как полагают, служат надежными источниками в здравоохранении.
На основании данного обзора об иммунотерапии при рецидивном самопроизвольном аборте можно сделать вывод о том, что:
«Ни иммунизация отцовскими лейкоцитами, ни терапия внутривенным иммуноглобулином (IVIG) не улучшают уровень живорождения у женщин, имевших необъяснимые рецидивные самопроизвольные аборты. Оба способа являются дорогими и, потенциально, имеют серьезные побочные эффекты. Кроме того, женщин следует избавить от боли и чувства горя, связанных с неоправдавшимися ожиданиями от неэффективного лечения. Не следует предлагать такие методы лечения в качестве решения проблемы рецидивных абортов. Кроме того, иммунологические лабораторные исследования, которые ранее оправдывали иммунотерапию, больше не способны прогнозировать успешность беременности, поэтому их следует оставить в прошлом»
2) Королевская коллегия акушеров и гинекологов (RCOG) научного консультативного комитета опубликовала свое мнение (Иммунологическое исследование и вмешательства при репродуктивных проблемах, июнь 2008 года), которое доступно на их веб-сайте.
В данном мнении указано, что “измерение количества NK-клеток в периферической крови (PBNK) или их активности, в качестве заменителя показателя событий взаимодействия матери и эмбриона — неприемлемо… Недавно проведенное обширное исследование в Великобритании показало, что измерять уровни PBNK-клеток и, на основании этого, предсказывать результат цикла IVF – это ‘немногим лучше, чем бросать монету’”.
Поэтому ученые пришли к выводу, что “за исключением ААФ [антител антифосфолипидов] протестированных на женщинах, имевших рецидивные самопроизвольные аборты, присутствует некоторое доказательство эффективности иммуномодулирующего лечения у пар с иммунологическими проблемами беременности. Подобные анализы и лечение должны быть ограничены формальными изысканиями”.
3) Британское общество по вопросам рождаемости (BFS) издало обзор доказательств использования медицинских препаратов (дополнительных процедур) в IVF, который включает в себя диапазон иммунологических анализов и способов лечения.: L Nardo et al. (2009) Medical adjuncts in IVF: evidence for clinical practice. Human Fertility 12(1):1 – 13. («Медицинские приложения в экстракорпоральном оплодотворении: случаи клинической практики»)
4) Две работы, в которых рассматривается теория об NK-клетках во время беременности, имеются в свободном доступе:
Moffett A, Regan L, Braude P. Natural killer cells, miscarriage, and infertility. BMJ. 2004; 329:1283-1285. («NK-клетки, выкидыши и бесплодие»).
Rai R, Sacks G, Trew G. Natural killer cells and reproductive failure—theory, practice and prejudice. Human Reproduction. 2005; 20(5):1123-1126. («NK-клетки и теория репродуктивной недостаточности, практика и предубеждение»).
Новые исследования и взгляды в области лечения иммунологического бесплодия появляются непрерывно. Обзор Кокрейн Коллэборэйшн, мнения RCOG, обзор BFS не учитывают результаты исследований, которые поступили в печать с момента написания.
В отличие от IVF, иммунологические анализы и лечение не требуют лицензирования HFEA (Британского комитета по оплодотворению и эмбриологии человека). Основная роль HFEA заключается в лицензировании и контроле центров, обеспечивающих экстракорпоральное оплодотворение, а также других вспомогательных концепций по исследованию человеческих эмбрионов.
Но клиники для больных бесплодием, прошедшие лицензирование, действительно должны предоставлять соответствующую информацию о любых предлагаемых анализах или способах лечения, поскольку им необходимо удостовериться, что вы понимаете любые риски и побочные эффекты, связанные с лечением, и даете им свое информированное согласие.
Существует некоторое научное доказательство пользы лечения иммунологического бесплодия. Лучшая информация, которую мы можем предоставить пациентам — это обзор Кокрейн Коллэборэйшн, мнение RCOG и обзор BFS.
Любому пациенту, которому предлагают подобную терапию, мы посоветовали бы обратиться к своему терапевту и оценить все «за» и «против» подобного лечения.
Если вам рекомендуют лечение иммунологического бесплодия, советуем вам удостовериться в том, что вы проинформированы о потенциальных преимуществах и рисках данного лечения.
- Почему они считают, что данная терапия может помочь вам.
- Какие риски и побочные эффекты имеет данная терапия.
- Стоимость данного лечения.
Помните, что данное лечение может быть должным образом оценено только в контексте рандомизированных клинических исследований. Истории об отдельных женщинах, которые достигли успешной беременности после прохождения такого лечения, не доказывают эффективность самой терапии. Без надлежащих клинических исследований нет никакого способа оценить, обладала ли конкретная терапия какими-либо преимуществами.
Прежде, чем дать согласие на любое иммунологическое лечение, важно всесторонне обсудить данную тему с клиникой, а также с вашим терапевтом. Вам должны дать возможность взвесить все возможные результаты такого лечения и должны быть довольны своим решением.
То, что вы возможно захотите узнать:
- Почему вы считаете, что я нуждаюсь в данном лечении — можете ли вы объяснить, что происходит в моем теле?
- Какие данные доказывают, что лечение иммунологического бесплодия улучшит мои шансы иметь детей?
- Что включает в себя данное лечение?
- Что изменится для меня после лечения?
- Каковы побочные эффекты и риски лечения иммунологического бесплодия?
- Во что мне обойдутся анализы и лечение?
А сейчас глянула в заключении, диагноз она пишет вторичный иммунодифицит. чет вообще не пойму. Я не болею вообще, какой такой иммунодифицит?
![]()
Как происходит прерывание беременности с клетками киллерами? у меня две потери и хорионамнионит (воспаление и отхождение вод) на больших сроках.С клетками может быть связано или нет, я думаю.
![]()
![]()
![]()
Лара, Я была у Ковалевой СВ, по совету Марии.Понравилась, все рассказывает, щупала меня, смотрела.
![]()
А она тебе что прописала? анализы какие то назначила?
![]()
![]()
![]()
![]()
а мне врач объясняла что это не дефицит. киллеры это сбой иммунной системы. то есть иммунная система работает не правильно
![]()
Все это корректируется при правильном лечении и выяснении причин сбоя.
![]()
Такой же дигноз… Не пугайся! И я тоже не болею))) а в иммунограмме проблемы в каких-то звеньях… повышенные клетки-киллеры, это и есть снижение функции имунной системы, что и является имунодефицитом)
![]()
У меня та-же беда. Мне назначили курс иммуноглабулина
![]()
Алена Ефремова, Я в перинатальном центре у иммунолога
![]()
![]()
Юлия, В самой процедуре, может, ничего и страшного… а вот эффективность не доказана! Беременеют и рожают и с 6-тью совпадениями, а у кого-то и после ЛИТ остаются проблемы(бесплодие и выкидыши)… у нас три совпадения, ЛИТы не делали) глобулины — противопоказаны…
Да и последствия на организм через несколько лет не изучены… Это я разговаривала с очень грамотным иммунологом!
Я никого не отговариваю и не уговариваю. Каждый должен решить для себя сам, что делать… Тем более информации для изучения уйма!
Что такое бесплодие? Это такое состояние, когда беременность в семье не наступает в течение 1 года регулярной половой жизни без предохранения.
Это такое состояние, когда беременность в семье не наступает в течение 1 года регулярной половой жизни без предохранения.
В одной трети случаев основная причина бесплодия связана с состоянием жены, в одной трети случаев — с состоянием мужа, в одной трети случаев — с состоянием обоих супругов.
Первичным бесплодие считается в том случае, если у женщины никогда не было беременностей, а вторичным, если женщина хотя бы один раз была беременна, независимо от того, чем беременность закончилась (родами, выкидышем или абортом).
Если причиной бесплодия являются те или иные нарушения в организме женщины, говорят о женском бесплодии. Мужской фактор считается причиной бесплодного брака в том случае, если женщина здорова, а у мужчины наблюдается резкое снижение оплодотворяющей способности спермы. При сочетании женского и мужского бесплодия имеет место комбинированная форма бесплодия. В случае, когда у обоих супругов нормальные показатели их репродуктивной функции, однако специальные пробы указывают на их несовместимость, последняя рассматривается как особая форма бесплодного брака, поэтому требуется специальное лечение бесплодия с особым подходом.
По классификации Всемирной организации здравоохранения различают 16 причин мужского и 22 причины женского бесплодия.
Также существует бесплодие неясного генеза, когда причину выявить не удается при полнейшем обследовании.
Темой этой статьи являются иммунные факторы бесплодия.
Что такое иммунное бесплодие?
Оно может быть связано с нарушениями иммунологической реактивности женского организма. Тогда речь пойдёт о вторичной иммунологической недостаточности либо же об извращённой иммунологической реактивности. ТОгда женщине необходимо
сдать анализ на развёрнутую иммунограмму и посетить врача-иммунолога для лечения.
Бесплодие не всегда связано с заболеваниями в организме женщины.
Женщина может быть абсолютно здоровой. О наличии у себя неких иммунологических проблем женщина может узнать, только столкнувшись с проблемой бесплодия.
Как же участвует иммунная система в процессе беременности?
По статистике, 10-15 процентов всех беременностей оканчивается ранним выкидышем, о котором женщина может не знать: эмбрион погибает ещё до наступления месячных.
Бесплодие — это следствие неполадок и в репродуктивной системе, и, вообще, в организме будущих матери и отца. Это симптом: нормальное развитие плода под угрозой, а потому жизнь его невозможна.
Беременность — уникальное явление: девять месяцев сосуществуют два абсолютно разных организма — матери и плода. Ведь лишь наполовину ребёнок наследует материнские клетки, остальные белки и гены — отцовские, чужие. Взаимодействие двух организмов обеспечивают белки тканевой совместимости, это как бы маркеры на клетках, с помощью которых иммунная система женщины распознаёт своих и чужих.
Вне беременности иммунные клетки, циркулирующие в организме как разведчики, выслеживают на поверхности всех без исключения клеток белковый код — белки тканевой совместимости. И, если обнаруживаются клетки с изменённой структурой (это занесенные микробы или измененные клетки самого организма), организм немедленно выдаёт иммунный ответ — атипические клетки уничтожаются.
При беременности, если бы процесс был таким однозначным, плод неизбежно погибал бы: внутри «чужие» клетки! Но во время беременности плод и его клеточные структуры неразличимы для иммунной системы материнского организма.
Однако современные исследования выявили: этот механизм может нарушаться — либо гуморальный иммунитет матери включается, и вырабатываются антитела на факторы плода, либо клетки не довольны пришельцами, и иммунный ответ следует незамедлительно — отторжение (выкидыш).
В этом-то и заключается работа иммунной системы для сохранения беременности.
Какие существуют иммунные факторы бесплодия?
Лишь к концу 80-х годов ученые вплотную подошли к решению проблем невынашивания, и возникло новое направление на стыке акушерства, гинекологии и перинатологии — иммунология репродукции.
Вот какие факторы выявлены:
Аутоиммунные нарушения матери. При этом в организме женщины появляются антитела, похожие на антитела при таких заболеваниях, как ревматизм, заболевания почек и мышечной системы, аллергические реакции, системная красная волчанка. В организме возникают извращённые иммунные реакции, когда антитела (белки) направлены против собственных тканей. Провоцирует их активность, плохая наследственность или тяжёлые инфекции. И в таких случаях беременность под угрозой. Специальный анализ крови (гемостазиограмма, коагулограмма, гомоцистеин, Д-димер, генетические мутации) может вовремя определить сбой, суть которого — нарушение кровообращения в мелких сосудах плаценты. Этот микротромбоз можно распознать и лечить на самых ранних сроках, и тогда беременность не прерывается и развивается по всем физиологическим законам до конца.
Успех определяется воздействием не на причину, а на следствие: разжижая кровь аспирином, восстанавливают нормальное кровообращение между матерью и плодом. А раньше аспирин применялся в неоправданно больших дозах, что нередко приводило к нарушениям питания мозга и нервной системы ребёнка. Сегодня такие аномалии исключены: аспирин берётся в дозах, в 10-15 раз меньших, чем при стандартной норме. Для усиления аспиринового эффекта применяют гепарин: это естественное вещество, редко вызывает аллергические реакции, не проходящее через плаценту, так что какие-либо воздействия на плод невозможны, а эффект полезного аспирина удваивается.
Ещё одна причина невынашиваемости — антитела, направленные на клеточные ядра. Опасность тут возрастает потому, что они легко проникают через плаценту и составляют угрозу для клеток плода. И такие нарушения можно диагностировать на ранних сроках и успешно лечить.
Аллоиммунные нарушения: тут речь о взаимоотношениях матери и плода, как части отцовского организма.
Чтобы беременность успешно развивалась, она должна быть распознана и признана иммунной системой матери. Если же материнские клетки вяло, неохотно реагируют на вновь прибывшие белки, унаследованные от отца, реакция совместимости задерживается, и даже может быть пропущен сигнал отторжения — чужое! И снова несостоявшаяся беременность.
Это стойкий механизм: выкидыши подряд в такой ситуации — частое явление. Но есть специальные тесты, позволяющие распознавать сходства и различия между организмом матери и плода.
При наследовании HLA антигенов тканевой совместимости ребёнок получает по одному гену каждого локуса от обоих родителей, т.е. половина антигенов тканевой совместимости наследуется от матери и половина от отца. Таким образом, ребёнок является наполовину чужеродным для организма матери. Эта «чужеродность» является нормальным физиологическим явлением, запускающим иммунологические реакции, направленные на сохранение беременности. Формируется клон иммунных клеток, вырабатывающий специальные «защитные» (блокирующие) антитела.
Сходство супругов по антигенам тканевой совместимости приводит к «похожести» зародыша на организм матери, что становится причиной недостаточной антигенной стимуляции иммунной системы женщины, и необходимые для сохранения беременности реакции не запускаются. Беременность воспринимается, как чужеродные клетки. В таком случае происходит самопроизвольное прерывание беременности.
Для определения антигенов тканевой совместимости у супругов проводится HLA-типирование. Для проведения анализа берётся кровь из вены, и из полученного образца выделяют лейкоциты (клетки крови, на поверхности которых наиболее широко представлены антигены тканевой совместимости). HLA-фенотип распознаётся методом цепной полимеразной реакции.
Если реакция на плод замедленная (это можно определить по уровню антител в крови), то специальным образом можно провести иммунизацию матери лимфоцитами отца.
Возможна обратная ситуация — иммунная система матери может быть чересчур агрессивна по отношению к плоду.
Виновниками агрессии оказались так называемые естественные клетки-киллеры (по-английски — natural killers, NK).
В норме NK это основа противоопухолевого иммунитета. Их главная задача состоит в том, чтобы как можно раньше распознать «сбойные» клетки и уничтожить их. NK играют важную роль в ходе нормальной беременности. Но когда уровень
NK в крови женщины повышен, повышается и вероятность выкидыша, понятно почему: зародыш принимают за раковую опухоль.
При повышенном уровне естественных клеток-киллеров в крови назначают терапию, механизм которой не совсем ясен.
Женщине вводят внутривенно, через капельницу, так называемые естественные донорские иммуноглобулины — смесь белков, полученных из плазмы тысяч доноров.
Существует также новое направление в иммунологии репродукции — это молекулярно-генетические исследования.
Они позволяют выявить заранее предрасположенность женщины к факторам риска по зачатию и вынашиванию беременности.
Своевременное устранение таких факторов риска, то есть ещё до наступления беременности, позволяет справиться с бесплодием и предотвратить невынашивание.
Среди этих исследований такие:
Анализ на полиморфизм генов цитокинов — это молекулярно-генетическое исследование, которое обнаруживает наличие у пациентки так называемых провоспалительных вариантов генов, кодирующих ранние этапы воспаления и иммунного ответа.
В иммунограмме у пациентов с провоспалительными вариантами генов часто обнаруживаются высокие концентрации цитотоксических клеток (клеток-киллеров). Кроме того, чаще развиваются осложнения сепсиса и других гнойно-воспалительных заболеваний. При обнаружении провоспалительных вариантов генов-цитокинов рекомендуется специальный план подготовки к беременности или ЭКО.
В состав анализа входит определение 4 полиморфных вариантов генов:
IL-бета: интерлейкина 1-бета
ILRA: рецепротрного антагониста интерлейкина 1
TNF-альфа: туморнекротического фактора альфа.
Исследования последних лет показали, что у пациенток с привычным невынашиванием беременности часто обнаруживают один или несколько генетических факторов тромбофилии.
Тромбофилия — склонность к развитию тромбозов. Может быть наследственной и ненаследственной. Наличие тромбофилии сопряжено с повышенным риском развития осложнений беременности (привычное невынашивание, плацентарная недостаточность, задержка роста плода, поздний токсикоз (гестоз)).
К числу генных маркеров наследственных тромбофилий относятся: мутация метилентетрагидрафолатредуктазы, лейденская мутация, мутация гена протромбина, мутация PAI-I.
Бывают конфигурации генов свёртывания крови у плода, более неблагоприятные, чем у матери. Это связано с тем, что плод половину генов получает у отца, половину от матери. Поэтому в сложных случаях возникает необходимость типирования мужа.
Есть состояния, которые связаны практически со стопроцентной летальностью внутри утробы матери. Например, гомозиготы по лейденской мутации или по мутации гена протромбина.
Типирование мужа помогает не только определению прогноза беременности, но и выявлению дополнительных факторов риска, которые могут потребовать специальных мер, направленных на сохранение здоровья мужчины.
При выявлении факторов риска у женщины, имеет значение также и типирование детей. Это помогает построить индивидуальную программу сохранения здоровья ребёнка.
Столкнувшись с бесплодием, необходимо выявить все известные факторы, приводящие к нему. Только правильная диагностика причин даст возможность назначения адекватной терапии и приведёт к зачатию, а также позволит сохранить желанную беременность.
Наши линеечки планирующих. Попробуй и выскажи свое мнение!—>
* Дорогие друзья! Да, это реклама, крутиться как то надо!
Девочки, всем привет! Знаю эта тема несколько раз поднималась, но вопрос такой после многих неудач помимо генетической тромбофилии и мутаций гемостаза нашли повышенные клетки СD56+ В два раза завышены. Мой врач( а это Германия) ничего слушать не хочет чтобы что то делать заранее говорит как будет // только преднизолон. Кто выносил удачно беременность без капельниц с иммуноглобулином или Литов только на этом препарате, как думаете, я как то настроена и на капельницы но не уверена что тут их выпишут все только преднизолон применяют для NK
Привет, вопрос такой. CD56 по ИГХ? Как вообще эндометрий? Результаты биопсии? Вообще CD в России стараются корректировать иммуномодуляторами и лечить все хр болячки.
Привет. По ИГХ это что значит? Я пока что не очень разобралась с этой темой. Жндометрий много лет не рос особенно после ЭКО пережитых сейчас 10 мм. Биопсию не делали давно и делать не собираются то что есть последнее это результаты чистки после выкидыша и после лапароскопии когда трубу год назад удаляли. Хр бяки не знаю какие могут быть так как за 16 лет бесплодию уже лечили все что можно. Вот не знаю получится ли только на преднизолоне как они тут хотят
У меня есть сфотографированный мой анализ но не пойму сюда можно ли его выложить
ElenaM81, можно загрузить. нужно зайти суда https://radikal.ru/ выбрать свой файл, загрузить на сервер, он предложит тебе варианты ссылок, ты ее берешь и отправляешь сообщением.
Вот только так.
По поводу преднизолона это сильный иммунодепрессант, он конечно понизит количество CD клеток, но не устранит причину. Принимать его конечно надо после переноса, т.к. клетки киллеры делают не возможной имплантацию в принципе. Я так понимаю, что ты делала иммунограмму?
У меня не ЭКО у меня самостоятельные сейчас беременности с новым мужем само стало получаться, вот думаю может быть до овуляции начать пить, табоетки страшные побрякушек начала читать и бросила чтобы не расстраиваться.
Не знаю то сделала или нет но попробую
добавлено меньше минуты назад
Вот мой анализ я так понимаю CD56 только повышены
добавлено спустя 2 минуты
Иммунограмму делала да, у меня как только плодное яйцо видят на УЗИ неделя ещё и выкидыш хгч растёт когда жила в Росссии мониторила а тут нет такого анализа
Причём нашла старые анализы и у меня как в 19 лет при первом планировании беременности клетки киллеры повышены так и сейчас в 35 хотя за это время что только не принимала и не лечила и ЭКО и им и крио и само получалось и чего только не было
Все понятно, лучше конечно если уж пить то хотя бы с 4 ДПО. Но может стать и хуже, вы же наверное почитали побочные эффекты и прочее. Хотя метипред часто назначают (то же котикостероид).
Если честно я почти уверена, что это у вас на фоне проблем с эндометрием. И лечить надо причину.
Может быть хуже имеете побочку или в плане что не поможет в моей ситуации? А вы что то понимаете в моем анализе о чем он говорит я не разбираюсь пока в этой теме, кроме самого смысла. Метипред что лучше? У нас почему то прямо ьоготворят преднизолон. С эндометритам проблемы из за клеток килоеров имеете ввиду? Вот не знаю что произошло раньше он был 5 мм и все и 10 лет не получалось беременеть сейчас стал ни с того ни с сего и 9 и 12 мм, раньше даже на препаратах такой не рос и стала беременеть сама в декабре внематосная в сентябре выкидыш
добавлено спустя 2 минуты
И как понять какая причина блин за 16 лет вот нашли генетическую тромбофилии и NK и все и все говорят пей и беременей и отстать блин
Да у нас такие же врачи сплошь и рядом. Мне трудно судить о вашей ситуации, если я не знаю всех нюансов. Если напишите подробности можно в личку, то постараюсь помочь. Меня интересуют все заболевания и результаты анализов, мазков посевов ПЦР за все время планирования.
По поводу преднизалона (метипреда) да это самое простое что можно придумать в данной ситуации. И вы даже можете его попробовать, но, например у нас во врачебной практике принята немного другая тактика.
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Бесплодие — это серьезная проблема, с которой сталкивается немало семей. Причины его могут быть разнообразными. В этой статье речь пойдет об одной из наиболее «загадочных», связанной с «поведением» иммунитета.
Существование сложных многоклеточных организмов, в том числе человека, невозможно без нормальной работы иммунной системы. Она защищает нас и от микроорганизмов, паразитирующих внутри нашего тела, и от собственных клеток, которые перестали выполнять свои функции и стали бесконтрольно размножаться (такие клетки называют «раковыми»).
Чтобы обеспечить выполнение этих задач, в иммунной системе существуют специальные клетки. Они способны распознавать «чужаков» и убивать их. В борьбе с инфекциями участвуют также иммуноглобулины (антитела). Они образуются после контакта иммунных клеток с микроорганизмом-паразитом и являются строго специфичными: например, антитела против возбудителя ветряной оспы способны бороться только с этим возбудителем, но не с возбудителем кори, краснухи и т.п.
Чтобы уничтожить «чужих», иммунные клетки должны уметь отличать их от «своих». В основе такого распознавания лежат различия в структуре антигенов — специальных биологических молекул, которые могут вызвать в организме иммунный ответ клеток. Наиболее важным для такого распознавания являются антигены так называемого главного комплекса гистосовместимости (совместимости тканей), которые у человека названы лейкоцитарными, или HLA.
Каждый человек имеет уникальный набор HLA-антигенов. Все типы клеток организма, которые имеются у младенца на момент рождения, считаются «своими»: иммунные клетки на них в норме не реагируют. Все, что от них отличается, становится «чужим». Так, «чужими» являются проникшие в организм бактерии и глисты; «чужими» становятся и свои клетки, если в них проникли вирус или бактерия с внутриклеточным циклом развития (например, хламидия), или произошла их злокачественная трансформация. «Чужими» для мужчин иногда оказываются их собственные сперматозоиды, для женщин — сперматозоиды, проникшие в половые пути, и даже развивающийся внутри материнского организма плод.
Не все клетки организма доступны иммунным клеткам, циркулирующим в крови. Некоторые отделены специальными барьерами: например, нейроны головного мозга — гемато-энцефалическим; клетки сперматогенеза, обеспечивающие образование сперматозоидов в яичках, — гемато-тестикулярным (в первом случае барьеры существуют между кровью и тканью головного мозга, во втором — между кровью и тканью яичка). Это связано с тем, что в процессе развития у некоторых клеток появляются белковые структуры (антигены), отсутствовавшие на момент рождения и в первые дни жизни. Например, сперматозоиды появляются у мальчиков в 11-13 лет и содержат элементы, необходимые для оплодотворения и ранее не контактировавшие с иммунными клетками. Поэтому на них может развиться иммунный ответ, то есть начнут вырабатываться антитела. Чтобы этого избежать, сперматозоиды развиваются в специальных трубочках — сперматогенных канальцах, стенки которых пропускают кислород, гормоны, питательные вещества, но не позволяют контактировать с циркулирующими в крови иммунными клетками. На развивающихся сперматогенных клетках и зрелых сперматозоидах отсутствуют антигены HLA-комплекса. Кроме того, специальные клетки яичка вырабатывают особое вещество — Fas — которое вызывает быструю смерть лимфоцитов, проникших в ткани яичка. В снижении активности иммунных реакций участвуют и клетки яичка, вырабатывающие мужской половой гормон тестостерон (известно, что андрогены — мужские половые гормоны, как и другие стероидные гормоны, способны ослаблять иммунный ответ).
Беременность на первый взгляд напоминает в иммунологическом плане ситуацию, возникающую при трансплантации органа, поскольку плод содержит как антигены матери, так и «чужие» антигены отца. Однако иммунологическое распознавание чужеродного плода при нормально протекающей беременности обычно не приводит к его отторжению.
В чем причины иммунологической привилегированности плода?
Во-первых, эмбрион и образующийся после внедрения в матку трофобласт 1 не имеет на своей поверхности высокоиммуногенных антигенов HLA. Кроме того, поверхность зародыша покрыта специальным слоем, защищающим его от иммунного распознавания.
Во-вторых, во время беременности в организме женщины происходят сложные перестройки, в результате которых иммунная система начинает вырабатывать меньше тех клеток, которые способны убивать «чужие» клетки, в том числе клетки плода. Многие из этих антител не только не повреждают развивающийся зародыш, но даже защищают его, предотвращая распознавание клетками-киллерами тканей плода.
Клетки плаценты выполняют функцию «универсальной карты идентичности», позволяя клетке плода быть распознанной как не чужеродной и избежать атаки специальных НК-лимфоцитов, которые убивают клетки, лишенные HLA. Одновременно трофобласт и печень плода производят вещества, также угнетающие активность иммунно-активных клеток. Как и клетки яичка, клетки плаценты вырабатывают фактор, приводящий к гибели лейкоцитов. Клетки материнской части трофобласта вырабатывают вещество, подавляющее работу клеток, убивающих чужеродные. Эти и ряд других механизмов обеспечивают подавление иммунологической реактивности материнского организма по отношению к развивающемуся плоду. Система антибактериального иммунитета (защита от бактерий) во время беременности, наоборот, активируется: увеличивается количество клеток-пожирателей (гранулоцитов и моноцитов) в крови матери, наблюдаются признаки их активации. Это обеспечивает надежную защиту от микроорганизмов-паразитов в условиях снижения активности специфического клеточного иммунитета.
1 Трофобласт — часть зародыша, контактирующая с маткой и обеспечивающая обмен веществ с материнским организмом.
Несмотря на надежную защиту развивающихся половых клеток, иногда возникают ситуации, когда они подвергаются иммунной атаке.
У мужчин наиболее частой причиной этого являются острые и тупые травмы яичек, сопровождающиеся разрывом семенных канальцев и капилляров. При этом антигены попадают в кровь и вызывают иммунный ответ. Если травма была сильной, воспалительный процесс в яичке — орхит — обычно захватывает весь орган, при этом функциональная ткань, которая обеспечивает выработку сперматозоидов, замещается на соединительную ткань. Если повреждение не сопровождалось ярко выраженными болезненными ощущениями, то за счет естественных восстановительных процессов целостность гематотестикулярного барьера восстанавливается и выработка спермы продолжается. Но специфические антиспермальные антитела (АСАТ), которые начали образовываться после травмы, продолжают циркулировать в сперме и крови и нарушают образование сперматозоидов. При этом объектом иммунной атаки оказываются все сперматозоиды, образовавшиеся как в травмированном, так и в здоровом яичке. В присутствии АСАТ снижается подвижность сперматозоидов, происходит их агглютинация (склеивание между собой), оказывается практически невозможным прохождение через цервикальный канал в матку, нарушается акросомальная реакция 2 , без чего невозможно оплодотворение яйцеклетки даже «в пробирке». Такая ситуация получила название «аутоиммунное мужское бесплодие». По различным данным, от 5 до 40% мужчин из бесплодных пар имеют АСАТ; по результатам наших исследований, более чем у 20% мужчин причиной бесплодия являются аутоиммунные реакции против сперматозоидов. При этом некоторые врожденные особенности строения половых органов, например варикоцеле 3 , в несколько раз повышают риск развития иммунного бесплодия и орхита после субклинической травмы мошонки.
2 Акросомальная реакция — выброс специальных ферментов при контакте сперматозоида с яйцеклеткой.
3 Варикоцеле — расширение вен семенного канатика у мужчин. Семенной канатик — это анатомическая структура, в которую среди прочих входит семявыносящий проток, артерии, вены, лимфатические сосуды.
Другой причиной развития антиспермального иммунитета являются урогенитальные инфекции. Принято считать, что одной из причин образования АСАТ на фоне инфекций является способность многих бактериальных, вирусных и грибковых организмов прикрепляться к мембране сперматозоидов и вызывать перекрестные реакции (в этом случае антитела вырабатываются не только к возбудителям инфекции, но и к сперматозоидам). Среди наиболее значимых следует назвать хламидии, микоплазмы, вирусы герпеса и папилломавируса. Следует подчеркнуть, что не все антитела, вырабатывающиеся против антигенов сперматозоидов, представляют угрозу для их функционирования. Из более чем 40 антигенов сперматозоидов и семенной плазмы лишь несколько связаны с нарушением оплодотворяющей способности.
АСАТ в слизи, вырабатываемой в канале шейки матки (цервикальной слизи), у женщин встречаются в несколько раз чаще (30-40%), чем у мужчин. Имеются некоторые количества АСАТ и у женщин, способных к зачатию. Возможно, они участвуют в устранении неполноценных сперматозоидов. Когда АСАТ у женщин становится слишком много, эти антитела мешают оплодотворению. В половине случаев выработка у женщины собственных АСАТ является реакцией на попадание в половые пути спермы партнера, содержащей антитела, что делает сперму более иммуногенной. Кроме присутствия мужских АСАТ, антитела против сперматозоидов могут вырабатываться у женщин под действием различных факторов, например при наличии урогенитальных инфекций, при увеличенном содержании лейкоцитов в сперме мужчин с неспецифическим бактериальным простатитом (воспалением предстательной железы), при повышенном количестве сперматозоидов в сперме и т.д. Но в случае наличия АСАТ в сперме у постоянного партнера, особенно класса IgA, антиспермальные антитела в слизи шейки матки у женщин вырабатываются практически всегда, и это резко уменьшает вероятность беременности.
Проявлением действия женских АСАТ является неспособность сперматозоидов проникать в слизь шейки матки. Это можно обнаружить при специальных лабораторных тестах, оценивающих взаимодействие сперматозоидов с цервикальной слизью.
Имеются многочисленные данные о снижении успеха ЭКО и ПЭ 4 в тех случаях, когда АСАТ имеются не только в цервикальной слизи, но и в сыворотке крови женщин. По некоторым данным, АСАТ у женщин могут также оказывать вредное влияние на раннее развитие эмбриона, имплантацию и течение беременности. При наличии антиспермальных антител часто наблюдается невынашивание беременности.
Длительное присутствие в матке вирусов и условно-патогенных микроорганизмов также может приводить к иммунологическому бесплодию. Такие микробы являются препятствием для создания в предымплантационный период местного угнетения иммунитета внутри матки. Это угнетение необходимо для формирования барьера, который защищает зародыш от антител, способных его атаковать. Поэтому инфекцию рассматривают как один из основных факторов развития привычного выкидыша: женщины, страдающие невынашиванием беременности, в 60-75% случаев страдают хроническим воспалением эндометрия (внутреннего слоя матки).
Антифосфолипидный синдром (АФС) также является одной из причин привычного выкидыша. Зачастую единственным проявлением антифосфолипидного синдрома является именно невынашивание беременности. Фосфолипиды являются важной составляющей всех биологических мембран (к биологическим мембранам относятся стенки клеток), поэтому появление антифосфолипидных антител может стать причиной воспаления, вызвать нарушения свертывания крови, следствием чего являются недостаточность кровообращения в плаценте, тромбозы кровеносных сосудов, инфаркты (не снабжающиеся кровью участки) в плаценте. АФС обнаруживают у 27-31 % женщин с привычным выкидышем. Полагают, что у женщин с АФС образование тромбов в плаценте обусловливает потерю плода в основном после 10 недель беременности. Частота АФС повышается на 15% с каждым следующим выкидышем. Таким образом, АФС является не только причиной, но и осложнением привычного невынашивания беременности.
При выявлении аутоиммунного бесплодия и причин невынашивания беременности имеет значение обнаружение аутоантител к гормонам, то есть антител к своим гормонам (наиболее изучен гормон ХГЧ), а также антитела против ДНК.
4 ЭКО и ПЭ — экстракорпоральное оплодотворение и перенос эмбриона, метод оплодотворения яйцеклетки «в пробирке» с последующим переносом зародыша в матку.
Проявлением иммунологического конфликта матери и плода является гемолитическая болезнь плода. Она возникает, когда на эритроцитах плода имеется специфический антиген, полученный от отца и называемый резус-фактором, а у матери такой белок отсутствует (резус-отрицательная кровь). В результате у женщины могут начать вырабатываться антитела против эритроцитов плода, которые приводят к разрушению его эритроцитов. Поскольку в норме плод достаточно эффективно изолирован от иммунных клеток матери, такая реакция обычно развивается уже перед самыми родами или в момент родов, и плод не успевает пострадать. Но эти антитела будут представлять опасность для следующего резус-положительного плода.
Еще одним иммунологическим осложнением является тромбоцитопения — повреждение под действием материнских антител тромбоцитов плода. Обычно при этом снижены вес плода, содержание в крови лейкоцитов и лимфоцитов. Установлено, что в 3 из 4 случаев тромбоцитопения сопровождается наличием антител против отцовских HLA-антигенов плода.
Все описанные синдромы являются отражением гипериммунных состояний, то есть таких состояний, при которых система иммунитета работает слишком активно. Но в последние годы появились данные, что причиной патологии беременности может явиться и отсутствие иммунологического распознавания матерью плода. Было показано, что женщины, близкие с мужем по HLA-антигенам, например родственники, часто страдают привычным выкидышем. Исследования HLA-антигенов матери и плода при невынашивании беременности показали, что совпадающие с матерью по HLA-антигенам II класса плоды отторгаются чаще всего. Оказалось, что развитие «терпимости» иммунной системы матери к плоду при беременности является разновидностью активного иммунного ответа, предполагающего на начальном этапе распознавание и активную переработку чужеродных антигенов. Трофобласт, распознанный организмом матери, обусловливает не реакцию отторжения, а реакцию наибольшего иммунологического благоприятствования.
Диагностика иммунологического бесплодия должна быть комплексной, причем к специалистам — андрологу и гинекологу — должны обратиться обязательно оба супруга.
Мужчинам. Первым и обязательным этапом обследования является комплексное исследование спермы. Обнаружение АСАТ любым из лабораторных методов (MAR-тест, 1ВТ-тест, ИФА/ELISA И др.) позволяет установить существование аутоиммунных реакций против сперматозоидов. Если АСАТ покрыты более 50% подвижных сперматозоидов, ставится диагноз «мужское иммунное бесплодие». Поскольку нередко причиной развития антиспермального иммунитета являются уро-генитальные инфекции, обязательно надо обследоваться на хламидии, микоплазмы, герпес и другие возбудители. При этом нужно помнить, что выявляемость этих микроорганизмов у мужчин даже при использовании современных методов диагностики, таких как, полимеразная цепная реакция (метод обнаружения микроорганизмов по их специфическим ДНК и РНК), далеко не 100%.
Лечение мужского иммунного бесплодия базируется на данных об установленных причинах формирования данного состояния и может включать оперативные вмешательства, направленные на устранение непроходимости семявыносящего тракта и нарушений кровообращения, назначение различных гормональных и негормональных лекарственных препаратов, применение методов отмывки спермы для удаления антител с поверхности сперматозоидов с сохранением их функции. Нужно быть готовым к тому, что лечение может быть длительным. При отсутствии эффекта лечения в течение года может быть рекомендовано ЭКО и ПЭ с применением инъекции сперматозоидов непосредственно внутрь яйцеклетки (ИКСИ).
Женщинам. К развитию иммунологических нарушений часто приводят хронические воспалительные заболевания и генитальные инфекции, нередко у женщины обнаруживается эндометриоз (разрастание эндометрия — клеток внутреннего слоя матки в нетипичных местах).
Для обнаружения АСАТ у женщин применяются посткоитальный тест (ПКТ), тест взаимодействия сперматозоидов с ЦС «на стекле» (проба Курцрока-Мюллера) и непосредственное определение АСАТ. Привычный выкидыш, определяемый как две и более клинически обнаруженных потерь беременности на сроке до 20 недель, требует кариотипирования — определения числа и целостности хромосом в клетках трофобраста: в основе 60-70% ранних самопроизвольных выкидышей лежит изгнание генетически неполноценного эмбриона; полезно также определение динамики бета-ХГЧ и прогестерона.
При обследовании пациенток с невынашиванием беременности в обязательном порядке проводят исследование крови на аутоантитела.
Обычно проводится определение антител к фосфолипидам, к ДНК и к факторам щитовидной железы. Важное диагностическое значение для распознавания иммунных форм невынашивания беременности имеет определение генотипа супругов по HLA-антигенам II класса. Желательно проведение определения HLA-DR и -DQ антигенов.
Методы лечебных воздействий при иммунологических нарушениях репродуктивной функции у женщин зависят от характера нарушений, степени нарушений и общего состояния пациентки. Обычно лечение включает три этапа:
- общая иммунокоррекция и лечение сопутствующих заболеваний;
- подготовка к беременности;
- лечение во время беременности.
Обнаружение АСАТ в цервикальной слизи требует регулярного применения презервативов для исключения попадания спермы в половые пути и уточнения причин иммунных реакций против сперматозоидов: АСАТ у мужа, инфекции, гормональные нарушения и др. Лечение включает меры специфического и неспецифического характера, в качестве дополнительного способа лечения может быть рекомендована внутриматочная инсеминация спермой мужа. При обнаружении значимых количеств АСАТ в сыворотке крови лечение может потребовать продолжительно периода. Инсеминации и ЭКО до нормализации количества АСАТ в крови не рекомендуются.
Общая иммунокоррекция и лечение сопутствующих заболеваний направлено на устранение иммунодефицитного состояния, выявленного при обследовании пациентки, лечение воспалительных заболеваний половых органов и генитальных инфекций, устранение дисбактериоза кишечника и влагалища, проведение общеукрепляющего лечения и психологической реабилитации. При этом нужно иметь в виду, что в настоящее время, несмотря на довольно значительное количество препаратов, обладающих иммуномодулирующими свойствами, их применение при лечении беременных резко ограничено. По-прежнему активно применяется иммуноцитотерапия — введение женщине лимфоцитов мужа или донора. Метод может успешно применяться как при избыточных реакциях иммунной системы матери против плода, так и при совпадении генотипа супругов по HLA.
Наиболее успешным лечение невынашивания беременности бывает тогда, когда иммунологическая подготовка к беременности начинается как минимум за месяц до прекращения предохранения. Конкретные лечебные мероприятия определяет врач-гинеколог. Независимо от исходных нарушений, после наступления беременности большое значение имеет периодическое исследование показателей гемостаза и анализа крови на аутоантитела с проведением адекватной коррекции в случае обнаружения отклонений.
Собственный опыт и данные научной литературы свидетельствуют, что бесплодие и осложнения беременности, связанные с нарушением регулирующей функции иммунной системы, в настоящее время в большинстве случаев излечимы.






















