В гинекологии «маточный фактор бесплодия» – это диагноз, которым объясняют, что возможность зачатия отсутствует из-за проблем в состоянии женского детородного органа. Явление обусловливают врождённые или приобретенные причины. С заболеванием матки женщина может жить на протяжении многих лет, не догадываясь о его наличии у себя. Но отсутствие беременности в течение 1 года половой активности без применения контрацептивов побуждает посетить гинеколога, пройти диагностику. По результатам исследования и выявляют наличие проблем с репродуктивным здоровьем.
Причины развития маточного фактора бесплодия

Неправильный образ жизни вызывает несколько видов заболеваний, каждое из которых неблагоприятно сказывается на состоянии репродуктивной системы. Наибольшим поражающим действием на матку характеризуются воспалительно-инфекционные патологии, венерические заболевания, аборты.
Чтобы не допустить или минимизировать вероятность появления заболеваний, необходимо избегать:
1. Переохлаждения.
2. Случайных половых связей.
3. Незапланированных беременностей: нельзя забывать, что аборт – это не мера контрацепции, а серьёзное внутриматочное вмешательство.
Воспалительные процессы матки изменяют структуру её клеток. Венерические патологии способствуют выработке болезнетворной слизи, которая противоречит наступлению беременности. Инфекционные процессы вызывают выработку антител, которые впоследствии могут отторгать сперматозоиды, препятствуя зачатию.
Некоторые нарушения не зависят от образа жизни женщины – они вызваны внутриутробными нарушениями её развития. К таким факторам относится:
• наличие изменённой структуры матки (седловидный, двурогий вид);
• формирование внутриматочной перегородки;
• спаечная болезнь;
• развитие синдрома Рокитанского-Кюстнера (частично или тотально отсутствует матка и 2/3 влагалища, при этом сохранены вторичные половые признаки, присутствуют яичники);
• патологическое состояние, при котором матка удвоена;
• неправильное положение женского детородного органа (ретрофлексия).
Перечисленные нарушения возникают у женщин, чей организм, находясь в материнской утробе, претерпевал воздействие – химическое, психоневрологическое, механическое. Перечисленные факторы неблагоприятно сказываются на здоровье и состоянии развивающегося плода, вызывают аномалии его анатомии на этапе закладки органов.
В гинекологии отдельным пунктом в развитии маточного фактора бесплодия помечают аспект генетики. Установлено, что проблемы с анатомией и строением органов репродуктивной системы женщина может унаследовать с высокой долей вероятности.
Симптомы маточного фактора беременности

Женщина не может ориентироваться на клинические проявления, поскольку они не относятся к очевидным признакам. Главные симптомы состояния – отсутствие беременности.
Косвенные проявления нарушения репродуктивного здоровья:
1. Болезненность в надлобковой области, пояснице, крестце. Неприятное ощущение нарастает во время месячных, но может беспокоить после интимной близости. Это указывает на дисфункцию матки, подтверждение – развитие так называемого контактного кровотечения. Женщина обращает внимание, что после интимной близости возникает мазание крови, болевого синдрома может не быть.
2. Нарушение менструального цикла. Сбои, изменение объёма выделяемой крови, появление несвойственных выделений в менструальной массе.
3. Неврологические заболевания, обусловленные эндокринными, гормональными расстройствами.
В редких случаях женщина отмечает кровотечения между менструациями, проблемы с пищеварением (чаще – запоры) и мочеиспусканием. Признаки указывают на наличие миомы, которую нужно удалить для восстановления репродуктивных возможностей. Если миоматозные узлы перекручиваются, у пациентки наблюдаются признаки острого живота.
На наличие гиперплазии эндометрия указывают все расстройства месячных, сопровождающиеся болевым синдромом.
Перечисленные состояния относятся к патологиям, которые несопоставимы с зачатием – с точки зрения несовершенства гормонального фона и деструкции поверхности матки.
Диагностика маточного фактора беременности

Первоначальная цель врача – установить, бесплодие является первичным или относится к вторичному типу.
В диагностике определяющее значение имеет анамнез пациентки. Перенесенные выскабливания полости матки, частые аборты – факторы, предрасполагающие к развитию бесплодия. Они вдвойне негативно отражаются на состоянии детородного органа – дестабилизируют гормональный фон, нарушают внутренний слой. От его полноценности напрямую зависит возможность не только зачатия, но и последующего вынашивания плода. Поэтому на этапе опроса, пациентке нужно честно проинформировать гинеколога о перенесенных внутриматочных вмешательствах.
Также врач проводит осмотр (на гинекологическом кресле). Во время процедуры выявляют изменения локализации, размеров матки.
Затем гинеколог направляет на прохождение диагностики – лабораторной, аппаратной, инструментальной. Если врач связывает наличие бесплодия с маточной дисфункцией, женщине нужно подготовиться к всестороннему, тщательному исследованию.
Наиболее информативные виды диагностики:
• Анализ крови на биохимические, клинические показатели. Исследование крови позволяет обнаружить нарушение гормонального баланса, анемию (вызванную кровотечением). Лейкоцитоз, повышение СОЭ – подтверждение наличия воспалительного процесса.
• УЗИ матки и придатков. Помогает обнаружить наличие воспалительных, опухолевых процессов. Исследование позволяет определить величину, степень кровоснабжения опухоли, её точную локализацию.
• Гистероскопия. Метод направлен на изучение состояния матки, предполагает введение эндоскопического аппарата через влагалище. Диагностическая процедура позволяет обнаружить эндометриоз (разрастание ткани матки), наличие спаек. Также благодаря процедуре удаётся выявить гиперплазию внутреннего маточного слоя, полипоз. В составе программы диагностики гистероскопия важна – она предоставляет значительный объём информации о состоянии детородного органа.
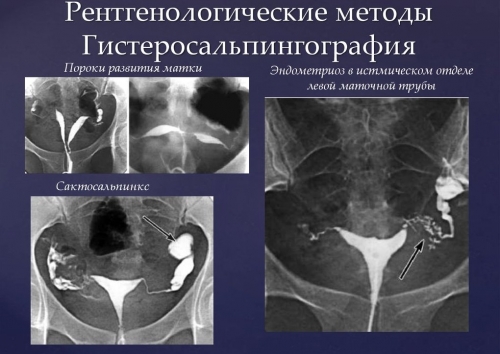
• Гистеросальпингография – метод предполагает использование рентгеновских лучей для оценки состояния матки и фаллопиевых труб. Особенность диагностической процедуры – применение контрастного вещества. Гистеросальпингография – ценная диагностическая методика. Позволяет определить, что причины бесплодия связаны с наличием врожденных пороков анатомии половых органов женщины. Также исследование выявляет миомы, злокачественные новообразования, спаечные процессы.
• Мазки на микрофлору. Позволяют определить характер среды урогенитального тракта. Материал берут из уретры, влагалища и цервикального канала, исследуют под микроскопом.
• ПЦР-диагностика. Определяет наличие инфекционных процессов, протекающих скрыто, помогает дифференцировать их. Анализ применяют в диагностики гинекологических заболеваний, поскольку он выявляет фрагменты ДНК, свойственные конкретному возбудителю. Обнаруживает большое количество возбудителей бактериального, вирусного, грибкового происхождения. Исследуемый материал – соскоб клеток мочеполового тракта, образец крови. Тест характеризуется высоким уровнем специфичности, чувствительности.
Также врач опрашивает женщину относительно менструальной функции. Уточняет, в каком возрасте началась менструация, бывают ли сбои, какой объём кровопотери происходит ежемесячно. Гинекологу важно понимать характер самочувствия, которым сопровождается этот период месяца – появляется ли боль, головокружение, слабость.
Лечение маточного фактора бесплодия
Маточный фактор бесплодия устраняют с учётом основной патологии, которая негативно повлияла на репродуктивную способность. В 90% случаев требуется проведение оперативного вмешательства, выполнение малоинвазивных процедур. И лишь в 10% лечение проводят консервативно.
1. Внутриматочные спайки устраняют эндохирургическим способом, затем проводится активная гормонотерапия. Средняя продолжительность приёма препаратов этой группы – 4-6 месяцев. Медикаментозная коррекция позволяет нормализовать состояние гормонального фона женщины, подготовить её организм к зачатию и последующему вынашиванию плода. По завершении курса лечения, женщине предстоит пройти контрольный анализ крови. В образце определяют уровень гормонов, чтобы понять, эффективной ли оказалась проведенная терапия и насколько вероятна беременность.
2. Наличие удвоенной или двурогой матки – показание для проведения метропластики (операции по коррекции формы матки).
3. Посредством лазерной реконструкции маточной полости устраняют перегородки внутри этого органа. Вмешательство проводят только в специализированных клиниках, операционные которых оснащены лазерными установками.
4. Инородные тела, которые послужили препятствием для наступления беременности, устраняют посредством гистероскопии. Поскольку это не только диагностический, но и лечебный метод.
5. Выявление эндометрита – основание для проведения противовоспалительной терапии. Назначают нестероидные противовоспалительные средства, гормональные и антибактериальные препараты. Дополнительно проводят витаминотерапию, назначают методы физиотерапевтического ряда. Лечение острого эндометрита создаёт благоприятное условие для наступления беременности. Внутренний маточный слой подготовлен к прикреплению плодного яйца, а гормональный фон не вызовет отторжения эмбриона.
При всех перечисленных случаях во время прохождения лечения категорически противопоказано вступать в интимную близость. Запрет объясняется тем, что женщина принимает антибиотики и гормоны после внутриматочных вмешательств. Это может негативно отразиться на состоянии плода, вызвать аномалии его развития или выкидыш.
Вывод
Маточный фактор бесплодия – это состояние, которое указывает на то, что детородный женский орган не готов выносить плод. Неблагоприятные условия создают перенесенные или имеющиеся заболевания, а также аномалии развития, спаечный процесс. Все первопричины развития маточного фактора бесплодия классифицируются на врождённые и приобретенные явления. Женщинам с высокой предрасположенностью к заболеваниям репродуктивной системы следует посещать гинеколога 1 раз в квартал. Для профилактического осмотра достаточно приходить на приём к доктору 1 раз в полгода. Не менее важно своевременно купировать воспалительные, инфекционные процессы, не допуская их перехода в хроническую форму.





















