Женское бесплодие – это неспособность женщины зачать и выносить ребенка. О бесплодии можно говорить при наличии следующих обязательных факторов:
- время: желанная беременность не возникает в течение 12 месяцев;
- секс: интимные отношения должны быть регулярно, не менее 2-3 раз в неделю;
- контрацепция: пара не использует никакие методы предохранения от беременности;
- желание: оба партнера должны хотеть завести ребенка.
Много факторов может привести к отсутствию желанного зачатия: необходимо выяснить причины бесплодия, проверить состояние органов малого таза (яичники, матка, эндометрий, шейка матки и маточные трубы), выявить гормональные расстройства и анатомические проблемы.

Какие факторы, препятствуют зачатию?
Эффективное лечение бесплодия возможно только при выявлении точного диагноза, поэтому надо выполнить все рекомендации врача по лабораторной и инструментальной диагностике. При нарушении менструального цикла необходимо оценить уровень гормонов, вырабатываемых гипофизом и яичниками. Патологические изменения в детородных органах и гормонопродуцирующих структурах головного мозга можно выявить с помощью УЗИ и МРТ. Большое значение имеет состояние маточных труб и способность эндометрия принять оплодотворенную яйцеклетку. Полное обследование и курс лечения помогут женщине обрести долгожданное счастье материнства.
Основные причины бесплодия у женщин
Неспособность зачать плод и выносить малыша – это трагедия для любой семейной пары.
Бесплодие у женщин может быть:
- первичное, когда ранее не было ни одного зачатия, выношенной беременности и родов;
- вторичное, когда в прошлом у женщины была хотя бы 1 беременность;
- абсолютное, при котором зачатие и беременность невозможны из-за отсутствия репродуктивных органов.
Причины бесплодия можно разделить на следующие группы:
- овуляторные нарушения;
- опухоли головного мозга;
- анатомические и функциональные проблемы в маточных трубах;
- болезни половых органов;
- проблемы иммунитета;
- психологические нарушения.
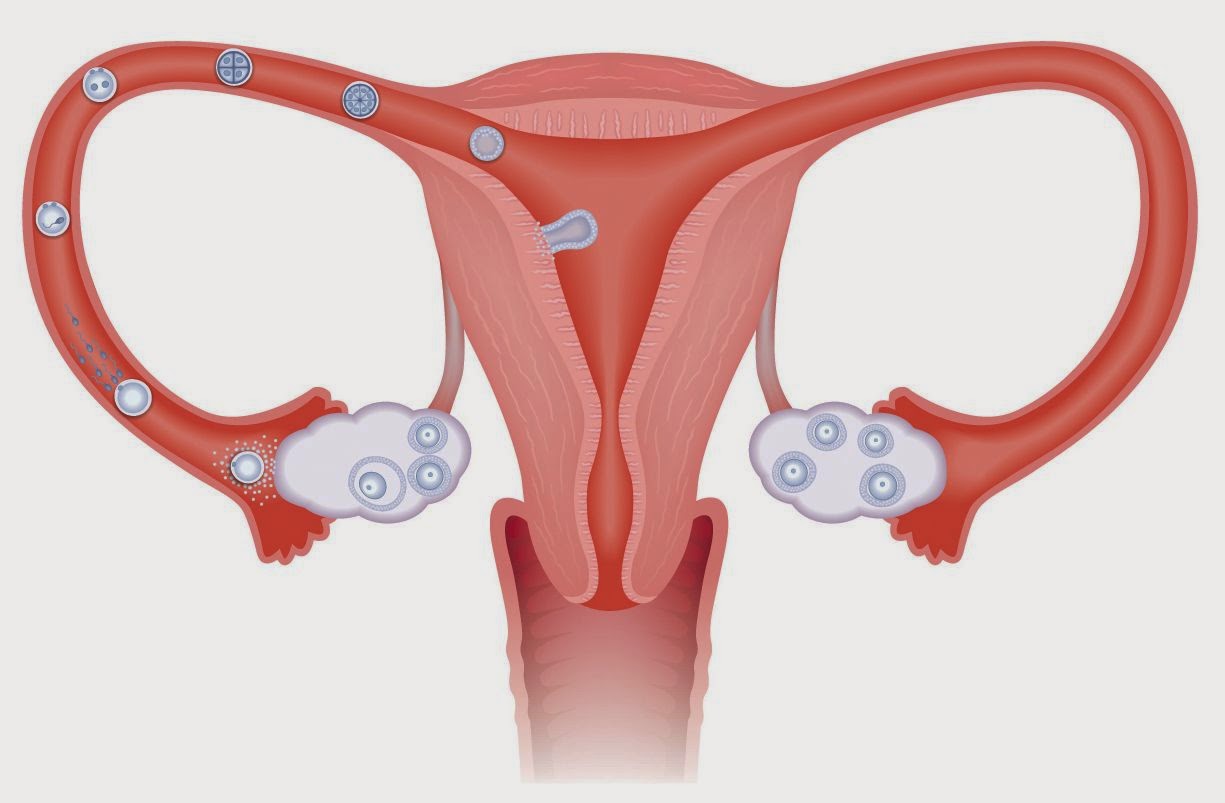
Основные причины бесплодия у женщин
Эндокринное бесплодие
Обязательное условие для возникновения беременности – овуляция и выход готовой к оплодотворению яйцеклетки из яичника, которое происходит под влиянием следующих гормонов:
- пролактин, тиреотропный (ТТГ), фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны, которые продуцируются структурами головного мозга;
- яичниковые гормоны (эстрогены, прогестерон, тестостерон);
Изменение уровня гормонов в крови может стать причиной для нарушения менструального цикла, отсутствия овуляции и бесплодия. Необходимо сдать анализы для выявления следующей эндокринной патологии:
- гиперпролактинемия;
- гиперандрогения;
- гипотиреоз;
- гипертиреоз;
- метаболический синдром.
Нерегулярные месячные являются основанием для оценки уровня гормонов и проведения тестов на овуляцию, потому что менструальный цикл чутко реагирует на эндокринные отклонения. Если ежемесячно из яичника не выходит готовая к оплодотворению яйцеклетка, то необходимо найти причину для этой патологии. Помимо лабораторных анализов надо обследоваться у эндокринолога и сделать МРТ мозга.
Трубное бесплодие
В трубах происходит встреча половых клеток (сперматозоида и яйцеклетки), поэтому оптимальная проходимость маточных труб является важнейшим фактором для желанного зачатия. Трубное бесплодие у женщин чаще всего возникает на фоне следующих болезней и состояний:
- сальпингит (любое воспаление в маточных трубах);
- инфекция в шейке, яичниках и матке (цервицит, оофорит, эндометрит);
- эндометриоидная болезнь;
- спайки в животе и малом тазу после любых операций.
Воспаление в детородных органах вызывают хронические половые инфекции (гонорея, хламидиоз, микоплазмоз, генитальный герпес, папилломавирус). Необходимо выявить основной микробный фактор, провести противовоспалительное лечение и обследовать маточные трубы на проходимость.
Гинекологические болезни
Различные гинекологические проблемы могут играть важную роль в неспособности женщины зачать малыша.
При комплексно диагностике можно выявить следующие заболевания:
- миома матки (субмукозный узел, множественная лейомиома);
- любой вариант эндометриоза;
- гиперпластические процессы эндометрия (полип, очаговая или железистая гиперплазия);
- кистозные опухоли яичников;
- врожденные пороки в репродуктивных органах;
- воспалительные или травматические изменения шейки матки.
Женские болезни препятствуют встрече сперматозоида и яйцеклетки, нарушают овуляцию и мешают зачатию ребенка. Комплексная диагностика гинекологической патологии, включающая УЗИ и МРТ органов малого таза, поможет точно выявить причины бесплодия и выбрать тактику терапии.

Гинекологические болезни — как причина бесплодия
Редко встречающиеся факторы
Иногда после всех исследований врач не находит анатомических или гормональных нарушений, но овуляция не наступает или у женщины не получается зачать малыша. Возможными вариантами бесплодия могут быть следующие факторы:
- иммунологические (образование иммунных антител к мужским половым клеткам);
- психогенные (психоэмоциональные нарушения, связанные с неспособностью зачать ребенка и внутрисемейными проблемами);
- необъяснимые (никакие методы исследований не могут объяснить, почему нет оплодотворения и желанной беременности).
Диагностика бесплодия подразумевает обследование пары: по статистике, женского и мужского бесплодия поровну. Важно оценить состояние репродуктивной системы у обоих партнеров, используя современные методы исследования.
Как определить бесплодие – симптомы и диагностика
Обследование женщины с бесплодием начинается с общения с доктором. Необходимо подробно и точно ответить на многочисленные вопросы врача, основная цель которых выяснить причины бесплодия.
Специалист будет интересоваться:
- числом и исходами всех предыдущих беременностей;
- длительностью бесплодия;
- используемыми ранее методами предупреждения нежеланной беременности;
- временем прихода первой в жизни менструации;
- регулярностью и длительностью менструального цикла;
- характером месячных;
- особенностями интимных отношений (частота, болезненность при половом акте, наличие либидо);
- имеющимися общими и эндокринными заболеваниями;
- перенесенными ранее операциями;
- особенностями работы и вредными привычками;
- принимаемыми лекарственными средствами.
Женщине следует обратить внимание и рассказать гинекологу о следующих симптомах:
- нерегулярные менструации или полное отсутствие критических дней;
- обильные и частые менструальные кровотечения;
- редкие и скудные месячные;
- длительные кровянистые выделения до и после менструации;
- боли в молочных железах с выделениями из сосков;
- неприятные вагинальные бели с зудом и жжением;
- частые болевые ощущения в животе, связанные или несвязанные с менструальным циклом;
- мигренеподобные головные боли с головокружениями и обмороками;
- быстрая прибавка массы тела и невозможность похудеть.
После общения с доктором надо сделать назначенные специалистом анализы и исследования:
- трансвагинальное УЗИ;
- ультразвуковая фолликулометрия для выявления овуляции;
- оценка проходимости маточных труб;
- определение концентрации гормонов в крови (пролактин, ФСГ, ЛГ, гормоны яичников);
- выявление половых инфекций (мазки, ПЦР, бактериальные посевы);
- диагностика гормональной патологии с консультацией врача-эндокринолога;
- эндоскопические методы исследований (кольпоскопия, гистероскопия, лапароскопия) при наличии показаний;
- магнитно-резонансная томография при подозрении на опухоль головного мозга, при эндометриозе, миоме, кистозных опухолях яичников и пороках развития половых органов.

МРТ диагностика для выявления причин бесплодия
Важно точно и последовательно выполнить рекомендации гинеколога по диагностике женского здоровья. Кроме этого, надо проверить мужчину: обязательно при бесплодии надо сделать анализ спермограммы полового партнера. При отклонениях в результатах или обнаруженных воспалительных болезнях (простатит, уретрит) мужчине следует обследоваться и лечиться у андролога.
МРТ при бесплодии
Одной из важных причин женского бесплодия является анатомические изменения и функциональные расстройства, связанные с эндокринными органами головного мозга. Опухоль гипофиза может создать условия для ановуляции и нарушения менструального цикла, поэтому важным этапом обследования при бесплодии у женщин является МРТ головного мозга и мрт гипофиза. Объемное изображение, получаемое при магнитно-резонансной томографии, поможет выявить аденому в основании мозга, которая мешает женщине забеременеть.
Что показывает МРТ при бесплодии
МРТ органов малого таза проводится после трансвагинального ультразвукового сканирования в следующих случаях:
- при обнаружении врожденных аномалий репродуктивных органов;
- при генитальном и экстрагенитальном эндометриозе;
- на фоне опухоли и объемных новообразованиях органов малого таза;
- при сочетании нескольких видов гинекологической патологии.
Любое сомнение в диагнозе и сложности в диагностике женского бесплодия требуют проведения МРТ: зачастую магнитно-резонансная томография дает специалисту максимум диагностической информации и помогает выбрать тактику лечения. На нашем сайте можно найти всю полезную информацию по МРТ диагностике, записаться на обследование онлайн и по телефону, выбрав ближайшую клинику, и получить квалифицированное диагностическое заключение, которое поможет поставить правильный диагноз. Вы также можете провести аукцион цены на мрт (подробности тут).
Как забеременеть при бесплодии: виды лечения
На основе полной диагностики врач поставит диагноз, объясняющий причину отсутствия желанной беременности. Лечение бесплодия подразумевает обязательное воздействие на причинные факторы и создание условий для зачатия. В зависимости от диагноза специалист будет использовать следующие методы лечения:
- гормонотерапия при нарушении менструального цикла и эндокринной патологии;
- стимулирующее воздействие на овуляцию;
- хирургическое вмешательство при обнаружении опухолей матки и придатков;
- эндоскопические операции при внутриматочной патологии;
- антибактериальная и противовирусная терапия на фоне мочеполовых инфекций;
- пластические операции при врожденных пороках развития половых органов;
- рассасывающая и физиотерапия при спаечной болезни;
- иммунотерапия;
- консультация и лечение у психолога.
Какие виды лечения используют при женском бесплодии?
Удалив причинный фактор бесплодия, врач даст рекомендации по созданию оптимальных условий для желанного зачатия и сохранения беременности. Необходимо помнить о советах специалиста, регулярно и аккуратно принимать таблетки, следить за менструальным циклом и овуляцией. Основной критерий выздоровления при бесплодии – задержка очередной менструации, связанная с желанным зачатием и наступлением беременности. Если вовремя не пришли месячные, то надо сделать тест и, обнаружив 2 полоски, незамедлительно обратиться к врачу, чтобы начать сохраняющее лечение.
В некоторых случаях результатом диагностических исследований будет диагноз, указывающий на неспособность женщины самостоятельно зачать малыша (например, при абсолютной непроходимости или отсутствии маточных труб, иммунологической несовместимости партнеров). В этом случае специалист направит на консультацию к врачу-репродуктологу для подготовки к высокотехнологичным методам экстракорпорального оплодотворения (ЭКО) или искусственной инсеминации.

Бесплодие при наличии репродуктивных органов излечимо!
Бесплодие при наличии репродуктивных органов излечимо. Если женщина мечтает о деторождении, но в течение 1 года не получается зачать ребенка, то надо обязательно вместе с мужем искать проблему и обследоваться. При своевременном обращении к врачу, полном лабораторно-инструментальном обследовании и проведении курса лечения женщина сможет зачать ребенка и родить долгожданного малыша.
В тазовой области у женщины находится большое количество органов двух жизненно-важных систем: репродуктивной и мочевыделительной. Их анатомия заключается в том, что проблемы в одном органе постепенно отразятся на работе соседних систем. Длительное воспаление мочевого пузыря может перейти и на репродуктивные органы и может стать причиной бесплодия. Важно при первых же признаках недомогания обратиться к врачу и пройти диагностику.
МРТ органов малого таза в СПб позволяет быстро оценить состояние влагалища, матки, яичников, маточных труб, мочевого пузыря, прямой кишки.
У мужчин такое обследование способно выявить:
- · новообразования в мочевике;
- · карциному;
- · кишечные опухоли;
- · аденому;
- · простатит;
- · патологии почек;
- · заболевания бедренного сустава.
- Также в ходе томографии снимок покажет наличие:
- · злокачественной опухоли;
- · кисты;
- · гранулемы;
- · абсцесса;
- · некрозных участков;
- · асцитической жидкость;
- · патологии в лимфатических узлах.
Томография отыщет патологическое скопление эритроцитов – на снимке они показываются как темные линии. Это говорит о риске тромбоза сосудов тазовой области. МРТ беременным назначают также при подозрении на варикозное расширение стенок матки, так как такое заболевание может угрожать и здоровью малыша.
Благодаря томографии, больному можно подобрать метод проведения биопсии, чтобы подробнее изучить структуру обнаруженной опухоли. Курс лечения сопровождается периодической диагностикой на томографе. Так как при помощи нее можно выяснить, насколько он эффективно. После проведения хирургического вмешательства также назначается обследование.
Зачем делать МРТ органов малого таза?
Описываемый вид диагностики охватывает настолько большой объем обследуемых частей организма, что направить на диагностику состояния тазовой области могут следующие врачи: уролог, гинеколог и проктолог.
Причем сделать МРТ органов малого таза может понадобиться не только женщинам или детям, но и мужчинам. Показания к проведению магнитного обследования:
- · травмы тазовой области;
- · аномалии развития;
- · предоперационное обследование;
- · контроль терапии;
- · острое воспаление;
- · разрыв кисты;
- · подозрение на опухоль;
- · боль в бедренной части;
- · боль внизу живота или поясницы;
- · заболевания прямой кишки (МРТ прямой кишки);
- · варикоз вен малого таза.
МРТ органов таза проводится также у женщин при эндометриозе, неудачно выполненном абортивном вмешательстве или после тяжелых родов.
У мужчин показаниями к МРТ органов таза служат:
- · затруднения при опорожнении мочевого пузыря;
- · тянущие и острые боли;
- · травмы почек;
- · новообразование в мошонке;
- · везикулит;
- · аденома простаты;
- · простатит;
- · патологии эрекции.
Что лучше – МРТ или КТ органов малого таза?
По информативности с МРТ малого таза может сравниться разве что компьютерная томография. МРТ или КТ органов малого таза назначается при равных показаниях, но у компьютерной томографии «коньком» считаются твердые тканевые структуры. Компьютерный томограф действует по принципу рентгеновского излучения, то есть в случае с КТ оно веерное.
Из-за того, что в ходе КТ организм подвергается значительной нагрузке, его нежелательно делать детям и женщинам в I триместре беременности. МРТ детям не противопоказано. Цена МРТ органов малого таза обычно ниже, чем у КТ.
Безопасна ли процедура МРТ?
При отсутствии противопоказаний процедуру является безопасной и разрешено проводить ее беременным и детям.
Противопоказания к МРТ
Как и у любой процедуры у обследования тазовой области имеются свои противопоказания. Их перечень выглядит следующим образом:
- · инородные тела в организме (имплантаты, помпы, кардиостимуляторы, пластины);
- · вес пациента более 140 кг;
- · объем талии более 150 см;
- · наличие аппарата Елизарова;
- · почечная и печеночная недостаточность;
- · тяжелые психические заболевания в стадии обострения;
- · «лежачее» состояние;
- · совершение непроизвольных движений.
В целом статистика говорит о ничтожно маленьком проценте побочных эффектов от данной процедуры. Их наблюдалось менее 1%. В основном неприятные реакции вызывает МРТ органов малого таза с контрастом. Даже у людей, не имеющих склонности к аллергии, оно вызывает зуд, жжение, головную боль и крапивницу. В отдельных случаях после процедуры может начаться рвота и головокружение.
Зачем нужен контраст?
При подозрении на появившуюся опухоль осуществляется МРТ органов малого таза с контрастом. Перед процедурой больному вводят дозу препарата на основе йода или бария. Суть его действия в том, что молекулы контрастного вещества буквально притягиваются злокачественными образованиями. И там, где концентрация контраста окажется наиболее высокой, и находится очаг болезни. Также при помощи томографии с контрастом можно проверить правильность функционирования мочеточников, мочевого пузыря и почек.
Томография с контрастом не проводится кормящим грудью женщинам, так как йод и барий легко накапливаются в молочных железах. Если такая необходимость все-таки есть, то ребенка на несколько дней отлучают от груди.
Как проходит процедура МРТ?
Сделать МРТ органов малого таза — это лучший способ узнать о состоянии своего здоровья. К его преимуществам относят:
- · безболезненность;
- · скорость процедуры;
- · отсутствие какой-то особой подготовки к обследованию;
- · безопасность (МРТ детям делается наравне с взрослыми);
- · невысокую цену.
Все обследование проводится в течение 20-40 минут. Пациент ложится на кушетку томографа, при необходимости его пристегивают ремнями. Далее «ложе» медленно заезжает внутрь длинного туннеля. Запускается сам аппарат, и вокруг тела создается сильнейшее магнитное излучение. Каждая клетка организма вступает с магнитным кольцом в резонанс, сигнал от которого уходит на множество сверхчувствительных датчиков. Затем информация преобразовывается в послойные снимки со срезами до 0,8 мм, то есть каждый сосуд можно оценить буквально послойно. От магнитного томографа не может скрыться даже мельчайшее новообразование.
Какое оборудование и есть ли ограничения?
Клиники Санкт-Петербурга обладают современным и безопасным оборудованием. Это томографы производства Германии, Японии и США:
- • Brivo MR355, General Electric;
- • Optima MR360 Advance, General;
- • Siemens Espree, Siemens;
- • Toshiba Excelart, Toshiba;
- • General Electric Signa Echospeed;
- • General Electric Signa HDx 3.0 T, General Electric;
- • Simens Magneton Verio, Siemens.
Перечисленные томографы имеют закрытую конструкцию. Это означает, что они представляют собой задвигающийся стол и тоннель (трубу).
Ввиду их конструктивных особенностей для ряда пациентов имеются ограничения: вес не должен превышать 200 кг.
Как подготовиться к МРТ органов малого таза, что взять с собой?
Несмотря на то, что строгих подготовительных мер к МРТ органов малого таза в СПб не требуется, простейшие условия соблюсти нужно. За сутки нужно прекратить прием алкоголя и перестать курить. Во время диагностики обследуется сосудистая система малого таза и мягкие ткани. Курение и алкоголь способны вызвать серьезные спазмы сосудов, а значит, снимки томографа выдадут необъективную информацию. Вполне возможно, что процедуру придется переделать через некоторое время.
Не стоит употреблять в день обследования продукты, имеющие большой запас клетчатки. Это может способствовать повышению газообразования. В ряде случае это также затруднит обследование. Пациенту с выраженным метеоризмом будет непросто находиться все время в неподвижности.
Накануне можно принять несколько таблеток активированного угля. Расчет делается по типу 1 таблетки на каждые 10 кг веса.
Если перед томографией у пациента долго не опорожнялся кишечник, накануне нужно сделать клизму или принят слабительный препарат. Кишечник на обследовании должен быть максимально пуст. Последнее употребление еды должно быть не позднее, чем за 4-5 часов до обследования.
Многие непосредственно перед процедурой пьют 1-2 таблетки Но-шпы. Это помогает снять любой спазм и в целом подготовить организм к процедуре. За 2 часа до томографии нужно сходить «по-маленькому», так как в случае позыва к мочеиспусканию покинуть томограф раньше времени нельзя.
Если во время обследования пациент чувствует сильное головокружение или позывы к рвоте, нужно немедленно сообщить об этом диагносту.
Подготовка к МРТ органов малого таза с контрастом проходит иначе. В обязательном порядке за сутки делается клизма. Режим питания нужно максимально облегчить, убрав из него всю жирную и тяжелую пищу. Все это делается, чтобы разгрузить организм перед введением контрастного препарата. Все люди переносят его по-разному. Во время обследования с контрастом у многих наблюдаются приливы дурноты, которые проходят лишь через несколько часов после обследования. В целом состояние нормализуется только тогда, когда контраст будет полностью выведен. Для этого после процедуры требуется обильное питье.
Также перед томографией с йодом или барием пациенту делают пробу, чтобы узнать, нет ли у него аллергии. Если появляется крапивница или отечность, то проводится обычная магнитно-резонансная томография.
Что я получу после МРТ, куда идти с результатами?
После завершения процедуры пациенту будут выданы результаты обследования. Обычно на формирование документа уходит 1-2 часа. Некоторые клиники готовы направить заключение по электронной почте. Чтобы поставить точный диагноз и получить рекомендации по лечению, пациенту необходимо обратиться к лечащему врачу.
Можно ли делать МРТ детям?
Обычно томография не проводится совсем маленьким детям в виду их неусидчивости и активности. Ребенку крайне сложно такое длительное время находиться в неподвижном положении, особенно когда рядом нет никого из родителей. Поэтому, если все-таки возникла необходимость проведения диагностики малышу, ему допускается введение седативного препарата. Обычно это какое-то слабое успокоительное. Для грудничков возможна диагностика под общим наркозом. Доза при этом рассчитывается такая, чтоб ребенок отошел ото сна сразу по окончании процедуры. МРТ органов малого таза с контрастом проводится детям только при подозрении на онкологию.
Можно ли делать МРТ беременным?
Томография беременным не делается в I триместре, за исключением случаев угрозы жизни будущей матери. Использование контрастного вещества запрещено на любом сроке.





















