Гормоны играют важную роль в появлении и развитии акне у женщин, и, хотя точный механизм влияния неизвестен, доказано, что андрогены действуют на фолликулы и вызывают избыточное производство кожного сала. Андрогены являются так называемыми мужскими гормонами, но в норме присутствуют и у мужчин, и у женщин. Они производятся в яичках (у муж.), яичниках (у жен.) и надпочечниках (у м. и ж.). Наиболее известные андрогены – это тестостерон и дигидротестостерон, или ДГТ.
Исследования показали, что в сальных железах и клетках, выстилающих поры, существуют рецепторы андрогенов. Если у женщины присутствуют высокие уровни тестостерона и дигидротестостерона, они в большинстве случаев будут влиять на эти рецепторы. Проще говоря, эти гормоны, вызывающие прыщи, заставляют кожу производить больше жира, что будет дополнительно кормить бактерии. Таким образом, за счёт снижения андрогенов и тестостерона, можно уменьшить и акне.
Кроме того, на работу сальных желез оказывает влияние и предшественник тестостерона гормон ДГЭА (DHEA). Уровень ДГЭА-сульфата начинает расти задолго до полового созревания, когда надпочечники начинают его производить. В это время акне начинает появляться у подростков, которые имеют к этому генетическую предрасположенность.
Учитывая вышесказанное, при акне женщинам и девушкам в первую очередь нужно сдать анализы на гормоны:
- тестостерон,
- ДГТ (дигидротестостерон),
- ДГЭА (дегидроэпиандростерон-сульфат).
Дополнительно врач может назначить сдать:
Одним из факторов, которые влияют на повышение гормонов, является пища, потребляемая нами. Типичная диета большинства людей включает в себя высокое содержание насыщенных жиров, обработанные зерновые, мясные жиры, рафинированные сахара и низкое содержание свежих овощей, фруктов, рыбы, клетчатки, антиоксидантов и морских водорослей.
Здоровое питание является одной из форм природного лечения гормональных прыщей у женщин, и не потому, что угри появляются от вредной еды, а из-за того что качество пищи может влиять на гормональный фон, особенно в подростковом возрасте или при наличии эндокринных проблем.
Другой способ сбалансировать уровень гормонов – принимать определённые витамины и травы.
Очень часто прыщи у женщин (особенно после 30 или в более позднем возрасте) появляются из-за гормонального сбоя, например из-за синдрома поликистозных яичников. СПКЯ – это состояние, при котором женщина имеет дисбаланс гормонов. Обычно в этом случае наблюдается низкий уровень эстрогенов и прогестерона и высокое содержание андрогенов (мужских гормонов, которые у женщин встречаются в небольших количествах). До сих пор не до конца ясно, с чем связано такое нарушение.
Симптомы поликистоза яичников включают:
- отсутствие или нерегулярный менструальный цикл,
- кистозные яичники (на УЗИ),
- волосы на теле, груди, лице и вокруг сосков,
- истончение волос на голове,
- акне,
- тёмные пятна на коже вокруг шеи, подмышек, в паховой области или на груди,
- уменьшение размера груди.
Увеличение мужских гормонов андрогенов несёт ответственность за возникновение этих «мужеподобных» характеристик.
Лечить гормональный сбой и прыщи можно натуральными и естественными методами: изменив диету на ту, которая будет снижать андрогены, принимая травы (например витекс) и другие натуральные добавки. Хотя гормональные препараты (в основном оральные контрацептивы в таблетках) являются, возможно, самым популярным способом борьбы с СПКЯ и прыщами, они должны использоваться только по назначению врача и в случае, когда более мягкие методы не помогли.
Если вы подозреваете, что ваши прыщи на лице, подбородке, груди могут быть вызваны СПКЯ или другим гормональным нарушением, обратитесь к врачу для сдачи анализов и диагностики.
Омега-3 жирные кислоты могут понижать тестостерон у женщин и девушек. Принимая добавки с ЭПК и ДГК (например качественный рыбий жир) и добавляя больше Омега 3 в рацион, можно помочь организму сбалансировать уровень тестостерона и устранить угри.
Гормональные прыщи у женщин, как правило, проявляются в зоне подбородка. Если вы сталкиваетесь с акне в этой области во время месячных, вам может помочь витекс. Витекс – это трава, также известная как прутняк и Авраамово дерево, которую можно считать народным средством. С большим успехом она используется для лечения женщин, имеющих низкий прогестерон в лютеиновой фазе (часть цикла, которая начинается после овуляции и заканчивается за день до начала следующей менструации) и высокие эстрогены. Признаки пониженного прогестерона у женщин:
- депрессия,
- подавленность,
- перепады настроения,
- гормональные прыщи,
- нервозность и беспокойство.
Симптомы повышенных эстрогенов включают:
Прутняк действует на гипофиз и гипоталамус за счёт увеличения лютеинизирующего гормона (ЛГ) и слегка подавляя высвобождение фолликулостимулирующего гормона (ФСГ). Это приводит к сдвигу в соотношении эстрогенов к прогестерону, повышая последний. Способность витекса повышать прогестерон – это побочный эффект, так как сама трава не является гормоном. Принимать её можно только после сдачи анализа на содержание этого гормона в крови, чтобы избежать чрезмерного повышения прогестерона, который может наоборот стимулировать акне. Также при повышенном уровне ЛГ пить витекс нежелательно.
Оптимальное время для приёма травы витекс – утром между 7-8 часами, т. к. в это время гипофиз и гипоталамус активны и регулируют женские половые гормоны. Для получения эффекта принимать прутняк надо около трёх месяцев.
Исследования показали, что при переходе от рациона с высоким содержанием насыщенных жиров к диете с меньшим количеством жира и большим кол-вом полиненасыщенных жиров (орехи, рыба, водоросли, зелёные листовые овощи) в течение шести недель, наблюдалось значительное снижение андростендиона (предшественника тестост-на) и тестостерона в крови. Эти исследования проводились на протяжении многих лет, также изучалось влияние клетчатки (зерновые, овощи, бобы) на гормональный фон женщины. Было установлено, что диета с высоким содержанием клетчатки также уменьшает уровень тестостерона в крови, ДГТ и ДГЭА.
Среднесуточное потребление клетчатки обычным человеком составляет примерно 13 граммов. Рекомендуемая суточная доза – 25 г для женщин и 38 граммов для мужчин. Включать в рацион клетчатку полезно для тех, кто страдает от акне.
DHT способен связываться с рецепторами в сальных железах и «включать их», запуская акне и повышенную выработку кожного сала. Молоко в свою очередь влияет на повышение уровня ДГТ. Врачами было установлено, что повышенное потребление мяса, белковых продуктов, кофе, алкоголя, сахара и обработанных зерновых ухудшает ситуацию с акне. Наоборот, полезно включать в рацион фрукты, овощи и цельнозерновые продукты. Потребление слишком большого количества мяса, белков и молока приводит к ацидозу. Основным симптомом ацидоза является усталость. Другие симптомы включают в себя:
- потерю мотивации,
- снижение полового влечения,
- плохое качество сна,
- депрессии и быструю умственную и физическую утомляемость.
Дополнительные симптомы ацидоза:
- чувствительность к холоду,
- низкое кровяное давление,
- гипо- или гипертиреоз,
- низкий уровень сахара в крови.
Эти симптомы вызваны тем, что основные минералы, которые необходимы для питания нервной системы, такие как кальций, магний и калий, организм использует для нейтрализации кислот. Стресс также вызывает повышенную кислотность в организме, что доказали и исследования. Щелочные продукты (овощи, фрукты, мёд, орехи, зелёный чай) нейтрализуют эти кислоты и снижают уровень кортизола, гормона стресса (который чаще всего повышен у женщин, больных гормональным акне).
- Уменьшайте стресс
Стресс действительно влияет на гормоны, а в современном мире мы подвергаемся ему постоянно, начиная с детского сада и даже раньше. Нужно пытаться сокращать его воздействие, так как он наносит ущерб организму и нервной системе. Было выявлено, что кортизол – гормон стресса – увеличивается у пациентов с акне. Кроме того, обнаружено, что кислотообразующая диета (животное мясо и обработанные зерновые) повышает кортизол. Исследование, проведённое в 2003 году, показало, что при увеличении количества щелочных продуктов в рационе, таких как свежие овощи и фрукты, содержание кортизола в организме понижается. В дополнение человек начинает чувствовать себя лучше физически и умственно; снижение уровня кортизола также уменьшает воспаление и может служить фактором, способствующим заживлению воспалительных гормональных угрей и прыщей
Акне (лат. acne, искажённое греч. akmз — вершина) — это собирательный термин, который применяется для обозначения воспалительных заболеваний сальных желёз и волосяных луковиц кожи. Часто этим термином пользуются, когда говорят об угрях, себорее, прыщах.
Современная медицина считает, что в основе возникновения угревой сыпи лежат нейроэндокринные нарушения такие, например, как вегетативная дистония. Неполадки в работе нейроэндокринной системы изменяют функции сальных желёз, и те в свою очередь начинают выделять неполноценное кожное сало. Одновременно снижаются и противомикробные свойства кожи, что создаёт благоприятные условия для развития различных микроорганизмов.
Такое нездоровое состояние кожи имеет своё название – себорея. Возникает себорея чаще всего в тех местах, где много сальных желёз, а именно: на лице (носогубной треугольник, нос, надбровья, подбородок), на средней линии груди и на спине. Впоследствии, на фоне себореи развивается хроническое воспаление сальных желёз, или угревая болезнь.
Тибетская медицина считает кожные заболевания признаком общего неблагополучия внутренних органов, в первую очередь, их зашлакованности.
Все органы нашего тела и кожа взаимосвязаны, поэтому любые негативные изменения в одном из органов отражаются на состоянии кожи и всех остальных органов. По расположению угревой сыпи, например, можно достаточно точно определить локализацию сопутствующего заболевания, так как каждый наш внутренний орган имеет свою прямую проекцию на поверхности тела, включая и лицо. Например:
- угри на лбу свидетельствуют о заболеваниях толстого кишечника,
- угри на щёках и висках – сигнализируют о нарушениях со стороны работы желчного пузыря и желудка,
- присутствие угрей у женщин вокруг рта и на подбородке говорят о патологии яичников (дисфункции, воспаление или кисты).
Чаще всего болезнь возникает на фоне возмущения конституции Желчь и непосредственно связана с состоянием печени, чрезмерно вырабатывающей желчь и ряд других веществ.
Обострение симптомов себореи провоцирует приём острой, солёной и сладкой пищи. Излишки желчи просачиваются через капилляры в кожу и вызывают появление угрей, сыпи или гнойничков, а в тяжёлых случаях приводят к развитию более сложных заболеваний кожи – псориазу, атопическим дерматитам, дерматозам, нейродермитам, экземе, рожистому воспалению.
- На коже появляются комедоны («черные» и белые точки), гнойнички, узелки.
- Может наблюдаться поредение волос на голове или наоборот повышенное оволосение, наполнение узелков кровью и гноем.
- Возникают психологические проблемы: депрессия, тревожность
Лечение угревой сыпи в западной медицине проводится разными способами: различными косметическими процедурами, назначением медицинских, гормональных препаратов.
В клинике тибетской медицины «Наран» проводится комплексное лечение угревой болезни без химии и включает в себя:
- рекомендации врача по питанию и образу жизни,
- фитотерапия,
- внешние физиотерапевтические процедуры (иглоукалывание, точечный массаж, прогревание полынными сигарами и лечебными камнями и др.).
В совокупности все процедуры комплексной терапии воздействуют на внутренние органы и корректируют их функции, снимают энергетические блоки в меридианах и усиливают движение энергии, крови и лимфы в соответствующих органах.
В результате чего активизируются обменные и энергетические процессы, удаляются токсины и нормализуется обмен веществ и во внутренних органах, и в клетках кожи, улучшается внешний вид кожи.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
В настоящее время множество косметических салонов, производители косметики и средств личной гигиены утверждают, что их услуги и товары раз и навсегда избавят Вас от акне. Однако опыт лечения данной патологии свидетельствует о том, что далеко не всегда одними лишь косметическими процедурами и препаратами можно очистить кожу. В данной статье мы хотим познакомить Вас с достаточной распространенной формой акне, вызванной Синдромом поликистозных яичников (СПКЯ). Особенность данной формы акне заключается в том, что она вызвана грубыми гормональными нарушениями в организме женщины. И никакие косметические салоны и новомодные крема не избавляют таких женщин от проблемной кожи. А все дело в том, что акне при СПКЯ является лишь внешним проявлением гормональной патологии.
Синдром поликистозных яичников (СПКЯ) является наиболее распространенной эндокринной патологией среди женщин репродуктивного возраста. В высоком проценте случаев это гормональное нарушение приводит к нестабильности менструального цикла, женскому бесплодию, кожным проявлениям в виде избыточного оволосенения и акне. Наиболее частой причиной обращения за медицинской помощью среди женщин с СПКЯ является именно кожные проявления патологии. И, как правило, прежде чем попасть к врачу гинекологу женщины посещают неоднократно таких специалистов как дерматолог, косметолог, иммунолог. Длительное лечение под наблюдением этих специалистов зачастую не приводит к желаемому результату. В этой связи поиски причины приводят таких пациенток в лаборатории, где и выявляется нарушение гормонального фона.
Данное заболевание характеризуется рядом внешних и лабораторных изменений. Перед рассмотрением причин акне при СПКЯ давайте рассмотрим некоторые понятия и термины, используемые в описании данной патологии.
Гиперандрогения – это лабораторный симптом, который характеризуется повешением уровня мужских половых гормонов в крови женщины. В норме в организме женщины должны присутствовать и мужские и женские гормоны с преобладанием последних. Мужские и женские гормоны схожи по строению, однако имеют ряд незначительных структурных особенностей. Однако эффект от различных половых гормонов может быть диаметрально противоположным.
Хроническая ановуляция – данный симптом характеризуется длительным отсутствием овуляции. Для того чтобы овуляция состоялась необходимо определенное соотношение половых гормонов в организме женщины. В случае синдрома поликистозных яичников имеется грубое нарушение гормонального баланса, что приводит к расстройству всего менструального цикла, в том числе и фазы овуляции.
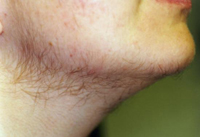 Гирсутизм – наиболее явный внешний симптом гормонального нарушения. Этот симптом проявляется наличием избыточной волосистости, в том числе, и на лице. Именно это внешнее проявление наиболее часто заставляет женщину обращаться за помощью к врачу специалисту.
Гирсутизм – наиболее явный внешний симптом гормонального нарушения. Этот симптом проявляется наличием избыточной волосистости, в том числе, и на лице. Именно это внешнее проявление наиболее часто заставляет женщину обращаться за помощью к врачу специалисту.
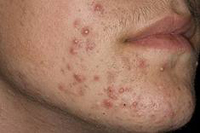 Акне — это внешнее кожное проявление синдрома поликистозных яичников. Проявляется оно воспалением сальных желез или волосяных фолликулов. Данный процесс вызывается закупоркой выводных протоков сальных желез с их последующим воспалением. В данном случае важным является то, что повышение мужских половых гормонов способствует изменению структуры кожных пор и приводит к формированию воспалительного очага в волосяном фолликуле.
Акне — это внешнее кожное проявление синдрома поликистозных яичников. Проявляется оно воспалением сальных желез или волосяных фолликулов. Данный процесс вызывается закупоркой выводных протоков сальных желез с их последующим воспалением. В данном случае важным является то, что повышение мужских половых гормонов способствует изменению структуры кожных пор и приводит к формированию воспалительного очага в волосяном фолликуле.
Синдром поликистозных яичников (СПКЯ), как правило, характеризуется чрезмерной выработкой мужских половых гормонов яичниками, отсутствием овуляции, слегка увеличенными яичниками с многочисленными периферическими маленькими фолликулами, которые проявляются в виде кист. Частота встречаемости СПКЯ среди женщин репродуктивного возраста колеблется от 5 до 10%. Это нарушение обычно сопровождается женским бесплодием на фоне снижения эффективности работы инсулина (данное состояние является предрасполагающим к развитию сахарного диабета).
Внешние проявления заключаются в нерегулярном менструальном цикле или в полном отсутствии менструации. Кожные проявления повышенного уровня мужских половых гормонов: гирсутизм, акне и облысение. Распространенность акне у женщин с СПКЯ составляет 10 — 34%. Тем не менее, в настоящее время не установлено, возникает ли акне вследствие повышенного уровня мужских половых гормонов или это проявление физиологического полового созревания в подростковый период женщин с синдромом поликистозных яичников (СПКЯ). Ведь акне — это обычное явление в период полового созревания. Оно объясняется всплеском уровня в крови надпочечных половых гормонов по мере полового взросления. По последним данным, более чем у 50% девочек подростков наблюдается акне средней или тяжелой степени.
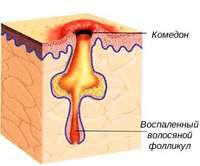 Акне – это поражение кожи возникает в результате образования комедонов (уплотненные черные точки в порах кожи образованные сальным секретом), которые закупоривают выводной проток сальной железы и способствуют накоплению кожного сала вместе со слущенными фолликулярными эпителиальными клетками. Этот накопленный секрет является хорошей питательной средой для бактерий – в частности для Propionibacterium acnes (P.acnes).
Акне – это поражение кожи возникает в результате образования комедонов (уплотненные черные точки в порах кожи образованные сальным секретом), которые закупоривают выводной проток сальной железы и способствуют накоплению кожного сала вместе со слущенными фолликулярными эпителиальными клетками. Этот накопленный секрет является хорошей питательной средой для бактерий – в частности для Propionibacterium acnes (P.acnes).
Андрогены (мужские половые гормоны) могут способствовать обострению процесса за счет стимуляции выработки кожного сала внутри волосяных желез. У многих женщин с СПКЯ после акне остаются косметические следы поражения кожи на лице, и у около 50% пациентов поражения наблюдаются на шее, груди и верхней части спины в виде рубцовых тканей или нарушений структуры кожи.
Проведенные исследования, показали, что уровень андрогенов у женщин с акне повышен. Тем не менее, доказательств того, что степень тяжести этого заболевания находится в прямом соотношении с каким-то конкретным гормоном, за исключением надпочечного андрогена и дегидроэпиандростерон-сульфата (ДЭАС), нет. Примечательно, что некоторые исследования продемонстрировали обратную связь с уровнем глобулина связывающего половые гормоны (ГСПГ).
Около 50% здоровых женщин с акне не имеют клинических и биохимических признаков гиперандрогении. С другой стороны, у многих женщин с СПКЯ гирсутизм не сопровождается акне. Эти особенности связаны с различной биологической активностью андрогенов в клетках кожи. Высказывалось предположение, что уровень андрогенов в тканях кожи имеет большее значение для появления акне, нежели уровень андрогенов циркулирующих в крови.
В волосяном фолликуле биологическая активность андрогена регулируется, в частности, ферментом 5-альфа-редуктазой, которая преобразует свободный тестостерон в сильнодействующий дигидротестостерон. Это фермент имеет две формы: первого типа, находящейся в сальных железах и лобковой коже, и второго типа, находящейся в основном в волосяных фолликулах кожи гениталий и головы взрослого человека. Относительная активность этих изоферментов в волосяном фолликуле служит причиной различных клинических проявлений, наблюдаемых у женщин с гиперандрогенией, когда степень гирсутизма не соответствует выраженности акне. Кроме того, активность 5-альфа-редуктазы также регулируется избытком таких гормонов как андрогены, инсулин и инсулиноподобного фактора роста. Эти гормоны приводят к повышению местной андрогенной биологической активности ферментов, приводя к избыточному оволосенению и акне.
В лечении женщин, у которых ведущим проявлениям СПКЯ является избыточное оволосенение направлено на снижение выработки андрогенов, что ведет к уменьшению доли циркулирующего в крови свободного тестостерона, и ограничивает андрогенную биоактивность гормона в волосяном фолликуле. У женщин с СПКЯ, с ведущим симптомом акне клинический эффект может быть достигнут в результате применения одного из представленных ниже методов.
 Важным органом, вырабатывающим половые гормоны, являются яичники. Самый распространенный метод подавления выработки яичниками половых гормонов является назначение комбинированных оральных контрацептивов (КОК). Эти препараты содержат половые гормоны, которые оказываю воздействие, в том числе на структуру головного мозга, называемую гипофизом.
Важным органом, вырабатывающим половые гормоны, являются яичники. Самый распространенный метод подавления выработки яичниками половых гормонов является назначение комбинированных оральных контрацептивов (КОК). Эти препараты содержат половые гормоны, которые оказываю воздействие, в том числе на структуру головного мозга, называемую гипофизом.
Гипофиз вырабатывает специфические гормоны гонадотропины, которые действуют как стимуляторы работы яичников. При приеме оральных контрацептивов снижается активность выработки гонадотропинов, а потому и снижается гормональная активность яичников. При подавлении продукции гонадотропина снижается его концентрация в крови, что приводит к снижению стимуляции работы яичников и снижению выработки ими андрогена. Было доказано, что эстроген (компонент КОК), стимулирует выработку глобулина связывающего половые гормоны в печени, тем самым снижая активность тестостерона. Прогестин (другой компонент комбинированных оральных контрацептивов) может приводить к снижению местного андрогенного эффекта путем подавления активности 5-альфа-редуктазы в волосяном фолликуле или конкурентным связыванием андрогенных рецепторов.
При снижении выработки андрогенов на фоне приема оральных контрацептивов так же наблюдается и улучшение состояния кожи – снижается выраженность акне. Недавний обзор медицинских статей показал, что оральные контрацептивы уменьшают количество высыпаний на коже и тяжесть кожного поражения. На данный момент неизвестно насколько применение оральных контрацептивов эффективнее альтернативных методов лечения акне, как например, локальное косметологическое лечение или применение антибиотиков.
Спиронолактон  Спиронолактон – это препарат, активно противодействующий гормону альдостерон. Он широко используется для лечения избыточного оволосенения. Механизм его действия включает блокирование рецепторов андрогенов, подавление печеночного фермента цитохром P450 и подавление синтеза стероидных гормонов, а также снижение действия фермента 5-альфа-редуктазы в клетках кожи.
Спиронолактон – это препарат, активно противодействующий гормону альдостерон. Он широко используется для лечения избыточного оволосенения. Механизм его действия включает блокирование рецепторов андрогенов, подавление печеночного фермента цитохром P450 и подавление синтеза стероидных гормонов, а также снижение действия фермента 5-альфа-редуктазы в клетках кожи.
Спиронолактон также уменьшает выработку кожного сала и улучшает состояние кожи, снижает активность роста волос. Таким образом, использование данного препарата в лечении гирсутизма, будет эффективным и влечении акне. Спиронолактон может использоваться в комбинации с оральными контрацептивными таблетками среди женщин, у которых лечение лишь контрацептивными препаратами не дало ожидаемый эффект. Очень важно для этих женщин, в случае незапланированной беременности, продолжать прием контрацептивных препаратов, для предупреждения феминизации плода мужского пола. В случае планирования беременности пациентки должны прекратить прием препарата за 3 месяца до предполагаемого зачатия.
Побочные эффекты этого лекарства в рекомендованных дозах для лечения гирсутизма и акне минимальны. Иногда, в редких случаях, могут наблюдаться такие побочные эффекты как полидипсия (повышенное потребление жидкости), полиурия (повышение объема суточной мочи), тошнота, головные боли, усталость, гастрит. Кроме того, некоторые женщины с нормальной овуляцией могут испытывать нерегулярность менструальных циклов. Несмотря на легкий мочегонный эффект, спиронолактон может вызвать повышение уровня калия. Среди пациенток при лечении данным препаратом синдрома поликистозных яичников иногда развивается повышение уровня калия в крови. Это обстоятельство должен учитывать лечащий врач при назначении препарата.
Флутамид  Флутамид – этот препарат снижает уровень активности андрогенных рецепторов. Препарат изначально применялся для лечения рака предстательной железы. Однако было обнаружено, что он также эффективен при лечении избыточного оволосенения.
Флутамид – этот препарат снижает уровень активности андрогенных рецепторов. Препарат изначально применялся для лечения рака предстательной железы. Однако было обнаружено, что он также эффективен при лечении избыточного оволосенения.
Флутамид может использоваться для лечения акне легкой и умеренной формы. В ходе многолетнего применения препарат доказал свою эффективность в лечении акне и избыточного оволосенения. Комбинация оральных контрацептивов (КОК) и флутамида в схеме лечения более эффективна по сравнению с лечением только препаратом флутамид. У женщин с гирсутизмом и акне, которые проходили лечение с применением КОК с добавлением флутамида, лечение было более эффективным, нежели в комбинации со спиролактоном.
К сожалению, данный препарат обладает одним весьма важным побочным эффектом — обладает токсичностью для печени. Тем не менее, не было отмечено ни одного случая смертельного исхода или интоксикации при рекомендованных дозах (до 500 мг в день). Были сообщения о легкой, временной печеночной недостаточности (вследствие функционального нарушения работы печени) при дозах 375 – 500 мг в день. Женщины должны обязательно принимать контрацептивные таблетки с целью контроля зачатия, так как при таком лечении существует риск феминизации плода мужского рода при случайной незапланированной беременности. Пациентки должны прекратить прием таблеток за 3 месяца до планируемого зачатия.
Финастерид  Данный препарат подавляет активность фермента 5-альфа-редуктазы, Этот фермент находится в клетках кожи и регулирует активность воздействия андрогенов на рецепторы клеток кожи. Финастерид обычно используется при лечении расстройств предстательной железы, а также для лечения гирсутизма (избыточное оволосенение). Его эффективность при лечении гирсутизма сравнима с эффективностью при лечении спиронолактоном.
Данный препарат подавляет активность фермента 5-альфа-редуктазы, Этот фермент находится в клетках кожи и регулирует активность воздействия андрогенов на рецепторы клеток кожи. Финастерид обычно используется при лечении расстройств предстательной железы, а также для лечения гирсутизма (избыточное оволосенение). Его эффективность при лечении гирсутизма сравнима с эффективностью при лечении спиронолактоном.
У гиперандрогенных женщин, эффективность этого препарата для лечения акне не была доказана. В одном из исследований было продемонстрировано улучшение состояния кожи при акне на фоне приема препарата финастерид, но в меньшей степени, чем при приеме препарата флутамид и ципротерон ацетат. Пониженный эффект финастерида при лечении акне можно объяснить низким уровнем подавления активности 5-альфа-редуктазы 1-го типа, которая проявляется в сальных железах, в сравнении с 5-альфа-редуктазой 2-го типа, проявляемой, прежде всего в самом волосе.
Автор: Пашков М.К. Координатор проекта по контенту.
Темп современной жизни не оставляет нам возможности не только взглянуть на себя со стороны, но и спокойно разобраться со своими внутренними проблемами. Это нарушает зыбкую гармонию человеческого бытия, провоцируя дискомфорт и неуверенность в себе. Конечно, и с этим можно сосуществовать, но зачем? Вы не совсем довольны своим внешним видом? У вас проблемы с кожей? Каждая женщина знает, как трудно быть счастливой в такой ситуации.
Но отчаиваться не стоит. Конечно, хочется быстро и без усилий привести свою кожу в норму. Но что такое «норма»?
Толковые словари интерпретируют это слово как признанный, обязательный порядок, установленную меру. Применительно к коже такая трактовка означает отрегулированный природой циклический процесс обновления, не подвластный моде или сиюминутной конъюнктуре. Хорошо это или плохо?
Состоящая из трех слоев, каждый из которых выполняет индивидуальную функцию, наша кожа объединена единой целью – сделать жизнь человека красивой и безопасной. С момента рождения в функционировании кожного покрова продумано все до мелочей. Для того чтобы поверхностный слой кожи выглядел безупречно, два других не покладая рук работают на него. Одним из важнейших механизмов, участвующих в этой рутинной, каждодневной работе, являются сальные железы дермы, поставляющие на поверхность кожи через открытые выводные протоки так необходимую ей жировую смазку.
Благополучная кожа выглядит чистой и свежей. Она сияет. Дефект в работе сальных желез гасит это сияние и приводит к возникновению акне – вульгарной угревой сыпи.
Вот тут-то в самый раз вспомнить о том, что человек – существо гормонозависимое. Все в нас происходит на фоне либо благополучного гормонального фона, либо его сбоев. Акне – не исключение из правил. Однако стрессы и депрессии, некачественная косметика и даже банально жаркое лето также провоцируют появление и развитие угревой сыпи. Да неужели? – удивится кто-то из читателей. Ведь не секрет, что солнечные лучи обладают дезинфицирующей способностью, а загар успешно маскирует небольшие недостатки кожного покрова! Вы правы, но речь идет лишь о временном эффекте. Солнечные лучи в большом количестве ослабляют иммунную защиту кожи, раздражают ее рецепторы, усиливают салоотделение.
Ощущение «неумытости» заставляет нас все чаще и чаще прибегать к водным процедурам, которые непроизвольно высушивают кожу, заставляя сальные железы работать с еще большей нагрузкой. Клетки самого верхнего рогового слоя не успевают отторгаться, склеиваются между собой и перекрывают протоки сальных желез, в которых скапливается кожное сало. Так образуется своеобразная пробка – комедон. Бактерии, которые в норме безобидно живут в сальных железах, начинают размножаться с безумной скоростью, что приводит к присоединению вторичной инфекции и образованию гнойничков. Механизм угреобразования запущен, эмоциональный фон нарушен.
Найти в себе силы и обязательно обратиться к специалисту: врачу-дерматологу или врачу-косметологу. При этом не забывая о том, что косметические процедуры – это вспомогательное, а отнюдь не радикальное средство в борьбе с угрями. Вы, вероятно, уже догадались, что только сальные фолликулы могут трансформироваться в акне. То есть вульгарные угри образуются только при нарушении нормального салообразования в коже. И гигиена тут, как ни обидно, вовсе не при чем. Секреция кожного сала подчиняется определенному ритму: утром она максимальна, а к вечеру падает почти до нуля. Что из этого следует? Ответ очевиден – не стоит стимулировать и без того активный процесс салообразования. А потому утром не нужно умываться водой (и упаси Бог, с мылом!), а лучше протереть кожу кубиком замороженной в морозильнике минералки. И днем не надо активно пользоваться антибактериальными салфетками, лучше увлажнить кожу термальной водой-спреем и промокнуть ее стерильной салфеткой. Ну а вечером – умывайтесь на здоровье! Ночью сало не будет вам докучать.
Если акне имеют тенденцию к распространению или увеличению в размерах, нужно вспомнить о том, что подавляют салоотделение эстрогены. Иногда простое назначение противозачаточных таблеток на несколько месяцев решает проблему акне раз и навсегда. К сожалению, зачастую диета и психотерапия не приносят ожидаемого эффекта, хотя все в нашей жизни индивидуально. При угревой сыпи противопоказано все острое, соленое, сладкое. Словом, все то, что вызывает жажду. Почему? Потому что сальные и потовые железы в коже располагаются в непосредственной близости друг от друга, и работа одних связана с работой других напрямую. Обильное питье в определенных условиях провоцирует потоотделение у любого человека, скажем, при температуре выше 24-х градусов по Цельсию. А это, в свою очередь, активизирует механизм салообразования. Есть еще и множество заболеваний, которые сопровождаются активной работой сальных желез. В конце этого списка притаился климакс. Поэтому, если о какой-то конкретной диете речи не идет, то об определенных ограничениях забывать не стоит.
Стоит обратить внимание и на свою нервную систему. Прежде всего необходим спокойный, здоровый сон, который в состоянии превратить ваши нервы в настоящие канаты. Ну, а если серьезно, то для людей, страдающих повышенной эмоциональностью или раздражительностью, прием успокоительных отваров, чаев, настоев – отличный способ не только нормализовать расстроенные нервы, но и привести в порядок кожу. Попробуйте чай из валерианы и мяты – это и вкусно, и полезно. Просто добавьте в обычный листовой чай сухую мяту и валериану: на пачку чая по три чайных ложки трав. Не забывайте и о прогулках на свежем воздухе.
Для лечения угревой сыпи применяется местная и общая терапия, укрепляющая иммунитет. Местно лечат легкие угри, применяя специальные растворы (подробнее о них вам расскажет ваш лечащий доктор). В более серьезных случаях применяют антибиотики или наружные антисептики. Медикаменты, повышающие иммунитет, общеизвестны. Именно они и составляют основу общеукрепляющей терапии. Очень хороший результат дает прием витаминных комплексов, особенно с хорошей концентрацией витамина А. Отдельно хочется сказать о комедонах – черных точках, остающихся на коже после исчезновения угрей. Что делать с ними? Убирать чисто механическим путем, но обязательно в условиях косметического кабинета. Самостоятельное удаление (выдавливание) комедонов может привести к присоединению вторичной инфекции и распространению процесса или возникновению акне вновь.
И еще один момент: если вам больше 25 лет, то появление угрей должно стать сигналом для проведения детального обследования организма, так как их образование может свидетельствовать о каких-либо гормональных изменениях или болезнях внутренних органов. Помните, что о себе и о своем здоровье необходимо заботиться постоянно. Любите себя, и пусть ваша кожа станет предметом вашей гордости. Удачи!
Акне – это патологические проявления воспалительного характера, которые развиваются на кожных покровах лица, спины, а также зоны декольте. Они могут выглядеть и как комедоны, то есть черные точки, и как прыщи. В основном это явление характерно для подросткового возраста: около 80% подростков в той или иной степени сталкиваются с проявлением акне. Впрочем, такое заболевание достаточно часто поражает и взрослых людей: примерно 25% мужчин и 50% женщин отмечают на определенном жизненном этапе появление прыщей.
Появление на коже акне обуславливается, прежде всего, процессом поражения сальных желез и выводных протоков. К тому же в воспалительный процесс вовлекаются волосяные фолликулы. Появление обыкновенных угрей в большинстве случаев является осложнением себореи. При этом недуге у человека происходит изменение состава кожного сала: в нем значительно уменьшается количество жирных кислот, которые имеют дезинфицирующее влияние. В итоге подавляются бактерицидные свойства, и начинается процесс размножения бактерий в сальных железах. К тому же воспаление происходит как последствие механического раздражения роговых масс, которые накапливаются в выводных протоках желез. Степень тяжести болезни зависти от того, как реагируют сальные железы на андрогены — мужские половые гормоны. Как правило, более интенсивная реакция сальных желез на на гормоны имеет наследственные причины.
Существует ряд разновидностей угрей, которые классифицируют в зависимости от причины их возникновения. Принято различать обыкновенные, медикаментозные, красные, профессиональные, а также другие виды акне. Но чаще всего диагностируются красные и обыкновенные угри. Они могут выглядеть как черные точки, гнойные образования, внутри которых накапливаются белые выделения, а также воспаленные образования красного цвета. Прыщи появляются в том случае, если происходит закупорка выделениями сальных желез волосяных фолликул на коже. Как правило, акне появляются на кожных покровах лица, спины, предплечий, груди. Также часто такие образования появляются на носу. Отмечено, что склонность к этой болезни в некоторых случаях передается по наследству. Кроме того, на развитие этого недуга может повлиять стрессовая ситуация, лечение некоторыми лекарственными средствами против разнообразных заболеваний. Изменение в функционировании сальных желез может быть последствием гормонального дисбаланса. В итоге железы производят большее количество кожного сала, вследствие чего происходит закупорка пор. Такие патологические изменения часто заметны даже на фото. Кроме того, причиной заболевания в некоторых случаях является слишком частое сдавливание кожных покровов или постоянная привычка человека трогать кожу лица руками, что ведет к ее инфицированию.
Кроме того, факторами, провоцирующими развитие угрей обыкновенных, являются некоторые заболевания: эндокринные нарушения, нейроциркуляторная дистония, постоянные хронические запоры, снижение неспецифической резистентности организма, гиповитаминоз А.
 Угри на лице и других зонах часто выглядят как черные точки (так называемые открытые комедоны), которые на самом деле являются расширенными порами лица, которые закупорились. Как правило, открытые комедоны имеют серо-коричневый или черный цвет вследствие химических реакций. В некоторых случаях возможно удаление таких черных точек косметологом или врачом. В то же время избавиться от белых точек намного сложнее, так как в этих порах отверстие очень маленькое.
Угри на лице и других зонах часто выглядят как черные точки (так называемые открытые комедоны), которые на самом деле являются расширенными порами лица, которые закупорились. Как правило, открытые комедоны имеют серо-коричневый или черный цвет вследствие химических реакций. В некоторых случаях возможно удаление таких черных точек косметологом или врачом. В то же время избавиться от белых точек намного сложнее, так как в этих порах отверстие очень маленькое.
Как правило, угри появляются у человека в подростковом возрасте и выглядят как небольшие бугорки красного цвета. Но в некоторых случаях при более тяжелом течении болезни угри напоминают крупные кисты и узелки. Если внутри комедона происходит активное размножение бактерий, то в процессе возникает воспалительный процесс, образуется гной, появляются белые пустулы и желтоватые бугорки. Если такие пустулы выдавливать, то воспаление усугубляется, и размер прыща увеличивается. Но наиболее тяжелое течение болезни наблюдается при образовании кист: в таком случае на кожных покровах после заживления остаются заметные шрамы.
Говоря о симптомах заболевания, следует отметить, что при легкой и средней тяжести болезни в первую очередь необходим тщательный и правильный самостоятельный уход за кожей. Но если по прошествии полутора-двух месяцев человек не отмечает заметного улучшения состояния либо наблюдается ухудшение, то обращаться к врачу все же следует. Часто за консультацией к специалисту обращаются люди, которые вследствие угревой болезни ощущают заметный дискомфорт в косметическом плане. Иногда проявляются обострения заболевания: в таком состоянии у больного появляются заметные болезненные высыпания красного цвета, при этом симптомы не исчезают на протяжении трех и более дней. В таком случае также требуется обращение к врачу.
Поражение красными угрями более характерно для женщин после тридцати лет. В данном случае чаще всего первопричиной становится поражение нервно-вегетативной и сосудистой системы, а также заболевания ЖКТ и некоторые расстройства эндокринного характера. При данном заболевании отмечается хроническое течение: постоянное проявление симптомов болезни имеет место, если женщина испытывает сильное нервно-психическое напряжение, допускает серьезные погрешности в рационе питания, часто испытывает переохлаждение и перегрев, сильное влияние солнечных лучей, не соблюдает основные правила личной гигиены.
Проявление медикаментозных угрей – последствие возникновения воспалительной реакции в ответ на воздействие лекарственных препаратов, как прямое, так и опосредованное. Чаще всего появление медикаментозных угрей становится следствием применения препаратов йода и брома. Иногда высыпания узелкового характера появляются также после лечения глюкокортикоидами. В данном случае в первую очередь следует отменить тот препарат, который спровоцировал болезнь и произвести такую же терапию, как и при обыкновенных угрях.
Появление профессиональных угрей – следствие продолжительного периода воздействия на кожу некоторых элементов, например, продуктов переработки нефти, угля. В процессе их постоянного воздействия проявляется пролиферация эпидермиса, появляются комедоны и развивается воспалительный процесс.
В любом случае лечение акне является необходимой мерой, так как эта проблема имеет непосредственное влияние, как на качество жизни человека, так и на его психологический настрой. Особенно критической может стать эта проблема для подростков, которые тяжело переживают изменения внешнего вида и перемены, связанные с этим.
 Лечение акне проводится врачом-дерматологом, как правило, оно проходит в амбулаторных условиях. Если высыпания выражены несильно, то возможно использование обыкновенных гигиенических средств. Однако перед их использованием о том, как избавиться от акне, следует подробно расспросить специалиста. Если у больного имеют место обильные угри, имеющие пустулезный характер, а также индуративные и флегмонозные образования, то в данном случае целесообразно лечение с помощью курса антибиотиков. Особенный подход практикуется и при лечении акне новорожденных. Чаще всего больным назначается рифампицин, оксациллин либо длительный прием тетрациклина, олететрина. Кроме того, в процессе лечения акне важен прием витамина А или аевита. Наружно применяется делекс и другие средства. Они эффективно влияют на состояние кожи больных, что заметно даже на фото.
Лечение акне проводится врачом-дерматологом, как правило, оно проходит в амбулаторных условиях. Если высыпания выражены несильно, то возможно использование обыкновенных гигиенических средств. Однако перед их использованием о том, как избавиться от акне, следует подробно расспросить специалиста. Если у больного имеют место обильные угри, имеющие пустулезный характер, а также индуративные и флегмонозные образования, то в данном случае целесообразно лечение с помощью курса антибиотиков. Особенный подход практикуется и при лечении акне новорожденных. Чаще всего больным назначается рифампицин, оксациллин либо длительный прием тетрациклина, олететрина. Кроме того, в процессе лечения акне важен прием витамина А или аевита. Наружно применяется делекс и другие средства. Они эффективно влияют на состояние кожи больных, что заметно даже на фото.
Если у больного диагностированы красные угри, ему назначается тетрациклин. Кроме того, рекомендовано лечение никотиновой кислотой, а также применение лекарственных препаратов хинолинового ряда. Иногда также практикуется проведение криомассажа.
При назначении антибиотиков параллельно назначают также пробиотики. Дело в том, что влияние препаратов-антибиотиков на флору кишечника может быть особенно негативным. Ввиду этого явления пищеварение ухудшается, и угревая сыпь становится более интенсивной. Пробиотики помогут сохранить целостность пищеварительной активности и улучшить таким образом состояние кожи.
Если диагностируется особенно тяжелая форма болезни, то больному иногда назначаются препараты, которые содержат изотретиноин. В данном случае важно помнить о противопоказаниях, так как такие средства нельзя принимать беременным и тем женщинам, которые собираются зачать ребенка.
Существуют также препараты, которые вводятся непосредственно в места поражений. С их помощью уменьшаются симптомы воспаления, и активизируется процесс заживления. После таких уколов рубцы и шрамы проявляются намного менее выражено.
Угри на лице также лечат в домашних условиях, применяя как народные средства, так и некоторые косметические средства для ухода за кожей. До сегодняшнего дня существует много советов народной медицины о том, как избавиться от угрей на лице. Эффективное лечение обеспечивается благодаря регулярной гигиене лица с применением средств, которые дезинфицируют и обезжиривают кожу. Для этого подойдет обыкновенное мыло, после чего кожные покровы лица нужно протереть борно-салициловым спиртом.
Если у больного диагностированы профессиональные угри, то изначально необходимо избегать контакта с веществами, которые спровоцировали это заболевание. Врач назначает прием витамина А, аскорбиновой кислоты, а также лечение наружными средствами, которые используются и в том случае, если у пациента появились обычные розовые угри. В домашних условиях можно также применять регулярные теплые ванны.
Нарушение работы эндокринных желез может быть причиной как женского, так и мужского бесплодия.
Невозможность женщины забеременеть и выносить ребенка может быть вызвана одним или несколькими из следующих факторов:
- эндокринное бесплодие у женщин, встречающееся у 35-40% пациенток;
- трубное, связанное с непроходимостью маточных труб или со снижением подвижности ресничек, выстилающих трубы изнутри, и наблюдающееся у 20-30% больных;
- заболевания органов женской репродуктивной системы (сальпингоофорит, эндометриоз, миома матки и другие), которые в совокупности обусловливают каждый четвертый случай бесплодия;
- иммунологическое бесплодие, связанное с несовместимостью антигенов матери и отца ребенка или матери и будущего плода (2%);
- необъяснимые случаи длительного отсутствия детей в браке у здоровых родителей (до 15%).
Эндокринный фактор бесплодия – это нарушение овуляции и, соответственно, менструального цикла. Он может быть вызван одной из двух следующих причин:
- ановуляция (отсутствие созревания яйцеклеток в фолликуле);
- недостаточность лютеиновой фазы.
Так же предлагаем прочесть наши статьи о мужском и женском бесплодии (более подробно о видах и причинах).

Временная ановуляция бывает и у здоровых женщин. В течение года часть циклов являются ановуляторными, и в течение их женщина забеременеть не может. Учащаются случаи ановуляции при тяжелых стрессах, острых инфекционных заболеваниях, резкой перемене климата, под влиянием других неспецифических причин, являющихся необычными для организма.
Постоянная (хроническая) ановуляция свойственная группе заболеваний, при которых нарушается взаимосвязь между основными регулирующими органами – гипоталамусом, гипофизом – и яичниками. В норме в гипоталамусе ежемесячно вырабатываются гормоны – либерины (их аналогом является, например, гонадотропин-рилизинг фактор), под влиянием которых в гипофизе запускается процесс выработки гонадотропного гормона. Уже под влиянием последнего в яичниках циклически вырабатываются эстрогены и прогестерон, вызывая пролиферацию эндометрия, а затем его отторжение и менструацию. Под влиянием эстрогенов начинается увеличение фолликула и развитие в нем яйцеклетки, а затем выход ее в брюшную полость – овуляция.
При разбалансировке этой системы на любом уровне в итоге не происходит овуляция и нарушается процесс циклического изменения эндометрия, меняется менструальный цикл.
Ановуляция является причиной примерно трети случаев бесплодия, вызванного эндокринными сдвигами. Ановуляторные циклы довольно часто похожи на обычные менструальные, длительностью до 36 дней (однако в этом случае более верно говорить «менструальноподобное» кровотечение, потому что полный гормональный цикл не происходит). При нарушении овуляции подобные выделения крови могут быть редкими, скудными, а у части женщин они отсутствуют вообще.
Недостаточность лютеиновой фазы – изменение деятельности женских желез, отвечающих за ее фертильность — яичников. Оно характеризуется недостаточной выработкой необходимых гормонов, в частности, прогестерона, в желтом теле, образующемся на месте овулировавшей яйцеклетки на поверхности яичника.
Уменьшение синтеза гестагенов желтым телом приводит к снижению секреторного превращения внутреннего слоя матки. В этом случае оплодотворенная яйцеклетка не может закрепиться в маточной стенке и погибает.
Эта ситуация может сопровождаться не только невозможностью зачать ребенка, но и самопроизвольными выкидышами в начале беременности. Именно поэтому для сохранения беременности на ранних сроках назначают препараты прогестерона (Дюфастон, Утрожестан).
Причины эндокринного бесплодия нередко кроются в патологических изменениях органов и систем.
1. Болезни гипоталамуса и гипофиза:
- гипоталамический синдром;
- прекращение менструаций при голодании;
- усиление синтеза пролактина;
- повреждение передней доли гипофиза со снижением его эндокринной функции в результате травмы, опухоли и других состояний.
- поликистоз;
- недостаток нормальных фолликулов и яйцеклеток — синдром резистентных, а также истощенных яичников.
3. Болезни желез внутренней секреции:
- ожирение;
- изменения надпочечников – болезни Иценко-Кушинга, Аддисона;
- адрено-генитальный синдром;
- нарушение обмена гормонов щитовидной железы;
- сахарный диабет.
4. Тяжелые сопутствующие болезни:
- печеночная недостаточность при гепатите или циррозе печени;
- туберкулез;
- разнообразные опухоли;
- ревматологические системные болезни.
5. Наследственная патология:
- синдром Шерешевского-Тернера;
- гермафродитизм в разных формах.
7. Гормон-секретирующие опухоли.

Симптомы эндокринного бесплодия у женщин включают субъективные проявления (жалобы) и данные объективного и гинекологического осмотра.
- отсутствие беременности;
- задержка менструации до полугода или вообще ее отсутствие (аменорея);
- мажущие выделения между менструальными кровотечениями;
- большой объем кровопотери при менструации, болезненность во время нее;
- выделения слизистого характера из половых путей;
- боли в нижней части живота и поясничной области как в связи с циклом, так и постоянные;
- дискомфорт при половом акте;
- рецидивирующий цистит;
- неприятные ощущения в молочных железах, выделения из сосков;
- увеличение веса, округление и покраснение лица, рост усиков, избыточное оволосение, в том числе по мужскому типу;
- угревая сыпь;
- выпадение волос вплоть до облысения;
- гипертония или «скачки» артериального давления;
- растяжки на боках, животе, бедрах;
- снижение веса;
- предменструальные нарушения.
При расспросе женщины, врач уточняет, когда наступила первая менструация, длительность цикла, объем и болезненность месячных, продолжительность невозможности зачать ребенка, наличие беременностей до настоящего случая, расспрашивает о проводимых гинекологических вмешательствах и их результатах, о применяемых методах предохранения. Уточняется, болела ли пациентка хламидиозом, уреаплазмозом, гонореей и другими инфекциями.
Внешне определяют тип конституции пациентки, формирование вторичных половых признаков, распределение жировых отложений, наличие стрий. Повышенная секреция андрогенов внешне проявляется угревой сыпью, гирсутизмом, жирной перхотью. Если определяются багровые широкие растяжки при ожирении живота, груди и тонких конечностях – нужно предположить гиперкортицизм (патологию надпочечников). Тонкие стрии могут быть связаны с гипоталамическим синдромом.
Осматриваются молочные железы, выполняется гинекологическое исследование.
Диагностика эндокринного бесплодия довольно сложна и включает такие способы и исследования:
- спермограмма полового партнера, консультация андролога при отклонениях в ней;
- изучение мазков из влагалища, выявление инфекций, определение чувствительности их к противомикробным средствам;
- оценка состояния маточных труб;
- диагностика и терапия TORCH-инфекций;
- гормональные анализы: определение уровня фолликулостимулирующего, лютеинизирующего гормонов, пролактина, тестостерона, эстрадиола, прогестерона, тиреотропного гормона;
- при повышенном уровне тестостерона дополнительно сдаются следующие анализы: определение легидроэпиандростерона сульфата или 17-гидроксипрогестерона (показателей адрено-генитального синдрома), андростендиона (показателя синдрома поликистозных яичников);
- при повышенной концентрации пролактина – исключение опухоли гипофиза с помощью рентгенографии черепа, компьютерной или магнитно-резонансной томографии);
- при патологии гипофиза, повышенном давлении, наборе или быстрой потере веса – осмотр окулиста, исследование полей зрения, изучение глазного дна;
- при ожирении и повышенном давлении – сахар крови, гликированный гемоглобин, липидный профиль, определение в моче концентрации 17-кортикостероида и 11-оксикортикостероида;
- ультразвуковое исследование молочных желез;
- трансвагинальное ультразвуковое исследование матки и придатков;
- ультразвуковое исследование внутренних органов;
- при первичной аменорее – консультация генетика.

Лечение эндокринного бесплодия осуществляет гинеколог-эндокринолог. Он выбирает метод лечения (с помощью лекарств или оперативного вмешательства), подбирает минимально эффективные дозы того или иного препарата (например, Левотироксина при патологии щитовидной железы, Бромокриптина при гиперпролактинемии). Подобранное гормональное лечение эндокринного бесплодия женщина получает в амбулаторных условиях в течение 4 месяцев. Если за это время беременность не возникла, можно продолжить прием подобранных гормональных средств одновременно со стимуляцией овуляции.
Если бесплодие эндокринного генеза сочетается с избыточной массой тела (индекс массы тела больше 30), то в течение 3-4 месяцев показана низкокалорийная диета в сочетании с рациональными физическими тренировками и приемом Орлистата перед едой. Этот препарат препятствует всасыванию жира из пищи в кишечнике, в результате дополнительно снижается калорийность рациона. Некоторые авторы рекомендуют также назначать Сибутрамин для снижения веса, однако вопросы безопасности его использования до сих пор широко обсуждаются.
Если ожирение сопровождается нарушением толерантности к глюкозе, выявленным с помощью теста пероральной нагрузки глюкозой, или сахарным диабетом, женщине назначают Метформин.
Если в течение 3-4 месяцев, несмотря на все эти меры, беременность все же не наступила, следует начать стимуляцию овуляции, независимо от того, насколько снизился вес пациентки.
Эндокринные формы бесплодия чаще всего связаны с синдромом поликистозных яичников.
При его подтверждении рекомендуется следующий алгоритм терапии:
- если есть избыток массы тела, нарушена толерантность к глюкозе, выявлены другие гормональные нарушения (например, гиперандрогения, реже повышение уровня пролактина) – проводят медикаментозное лечение этих расстройств;
- если на фоне терапии беременность не наступает, переходят к стимуляции овуляции; у больных с синдромом поликистозных яичников часто повышен уровень лютеинизирующего гормона, поэтому для них предпочтительнее формы фолликулостимулирующего гормона;
- если беременность не наступает в течение года после начала лечения – проводят лапароскопию для резекции кистозно измененных яичников и исключения вероятного трубного бесплодия, затем продолжают гормональную терапию.
Если синдром поликистозных яичников сочетается с трудно излечимым трубно-перитонеальным бесплодием или с мужским бесплодием – назначают процедуру экстракорпорального оплодотворения. Она же рассматривается как метод выбора, если женщине больше 38 лет.
Если эндокринное бесплодие вызвано не нарушениями овуляции, а изменением активности желтого тела, назначают гестагены внутрь или в виде вагинальных кремов или суппозиториев (Утрожестан, Дюфастон и другие). При сохраняющемся бесплодии проводят стимуляцию овуляции. Если в течение года после назначения гормонов женщина остается бесплодной, ей проводят лапароскопию и решают вопрос об экстракорпоральном оплодотворении.

Нарушение выработки половых гормонов может наблюдаться и у мужчин и также приводить к эндокринному бесплодию. Диагностику и лечение этого состояния проводит врач-эндокринолог в сотрудничестве с андрологом.
Эндокринные нарушения (гипогонадизм) наблюдаются у каждого четвертого бесплодного мужчины. Первичный гипогонадизм связан с заболеваниями и травмами яичек, в результате чего в них снижается выработка мужских половых гормонов и, соответственно, нормальных сперматозоидов.
Первичный врожденный гипогонадизм наблюдается при следующих заболеваниях:
- отсутствие яичек (анорхизм);
- синдром Клайнфельтера;
- монорхизм и крипторхизм (одно яичко или задержка яичек в брюшной полости);
- синдром Нунан;
- синдром де ла Шапелля;
- XYY-синдром;
- врожденные нарушения синтеза тестостерона.
Причинами приобретенного гипогонадизма может быть перекрут яичка, его травма, перенесенный эпидемический паротит («свинка») с осложнениями, орхит.
При вторичном гипогонадизме страдает гипоталамо-гипофизарная система, которая становится не в состоянии регулировать выработку тестостерона и половых клеток. Причины:
- идиопатический гипогонадотропный гипогонадизм;
- врожденное недоразвитие надпочечников;
- синдром Кальмана;
- синдром Лоренса-Муна-Барде-Бидля;
- синдром Прадера-Вилли;
- мозжечковая атаксия;
- аплазия гипофиза;
- синдром Мэддока.
Клинические проявления эндокринных нарушений:
- высоко расположенная талия, высокий рост, длинные ноги и руки – евнухоидные пропорции тела;
- недоразвитие полового члена;
- увеличение молочных желез – гинекомастия;
- объем талии более 94 см, ожирение живота, груди, бедер;
- редкое оволосение на лице, под мышками, на конечностях, туловище;
- оволосение на лобке по женскому типу;
- высокий рост в сочетании с высоким голосом;
- недоразвитая мошонка;
- уменьшение объема яичек.
При обнаружении у мужчины проявлений гипогонадизма необходимо определить в его крови уровень свободного и связанного тестостерона. Если эндокринное бесплодие носит вторичный характер, исследуется концентрация фолликулостимулирующего, лютеинизирующего, тиреотропного гормонов гипофиза и пролактина.
Медикаментозная терапия вторичного гипогонадизма малоэффективна. В таких случаях проводят инсеминацию донорской спермой.
При первичном гипогонадизме проводят консервативное лечение. Используют следующие группы препаратов:
- гонадотропин-рилизинг гормоны (Люлиберин);
- гонадотропины (хорионический гонадотропин, Прегнил, Профази);
- антиэстрогены (Кломифен).
При гиперпролактинемии назначается Бромокриптин.
Во время лечения бесплодия следует отказаться от бытовых интоксикаций, уменьшить уровень стрессов, нормализовать режим труда и отдыха.
При отсутствии эффекта от медикаментозного лечения паре может быть предложена процедура инсеминации донорской спермой.
p, blockquote 59,0,0,0,0 —> p, blockquote 60,0,0,0,1 —>