Распространенной причиной бесплодия считается отсутствие одной из фаз менструального цикла – овуляции. В большинстве случаев она протекает незаметно, поэтому ее отсутствие не беспокоит женщин ровно до момента планирования беременности.
Причины ановуляции
Ановуляция является следствием патологического процесса в организме. Если нет овуляции, следует выяснить возможные причины. Как показывает практика, даже у здоровых женщин по всем показателям может быть обнаружена данная проблема, но этот процент невелик.
Причины отсутствия овуляции при регулярных месячных:
- Природные.
Данная причина чаще относится к девушкам в период менархе – первого менструального кровотечения, также может наблюдаться у женщин климактерического периода либо у молодых мам в период лактации. В медицинской практике выделяют случаи ановуляции неясного происхождения. Чаще всего этот феномен связывают с резкой сменой места жительства или туристическим путешествием.
- Гормональные.
Гипоталамо-гипофизарная система отвечает за норму гормонов в организме. При сбое в данной системе возникают нарушения в работе щитовидной железы и, как следствие, нарушения функций яичников. Это приводит к недостатку гормона, стимулирующего фолликулы до полного созревания, что и приводит к отсутствию овуляции и, как следствие, невозможности забеременеть.
Также помехой в созревании яйцеклетки могут стать высокий пролактин и лактотропный гормон.
- Наследственные.
Генетические нарушения, связанные с аномальным развитием матки и яичников, диагностируют при рождении, а вот общая задержка полового созревания проявляется по мере взросления девушки, и патология может быть не распознана до физической половозрелости.
- Другие причины того, почему не происходит овуляция:
- низкий индекс массы тела при анорексии или булимии;
- компульсивное переедание и, как следствие, ожирение;
- патологии воспалительного характера органов малого таза, чаще хронические;
- болезни, передающиеся половым путем;
- некоторые гинекологические заболевания, например, эндометриоз;
- патологии щитовидной железы и надпочечников;
- расстройство гормонального фона;
- избыток мужских гормонов в женском организме;
- период лактации;
- стресс;
- чрезмерные занятия спортом;
- отравление токсическими веществами;
- снижение гормона эстрогена.
В большинстве случаев женщины не догадываются о сбое в менструальном цикле, полагаясь на регулярные месячные.
Механизм развития патологии
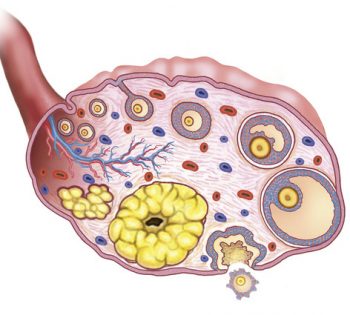
Созревание яйцеклетки протекает в фолликуле, который, в свою в очередь, проходит определенные стадии роста (фолликулогенез). Рост фолликула завершается овуляцией на 14-й неделе, достигая 2,4 см в диаметре. На этой стадии можно забеременеть, поэтому она является основным процессом, который обеспечивает готовность организма к зачатию.
Почему нет овуляции?
- нарушение роста и развития фолликула (стероидные женские половые гормоны (эстрогены) значительно и резко повышаются);
- фолликул принимает обратный процесс развития (эстрогены нарастают очень медленно).
- гормон прогестерон не вырабатывается, так как не образуется жёлтое тело.
Менструация при ановуляции на самом деле отсутствует, за нее принимают схожее кровотечение, которое появляется при уменьшении фолликула в диаметре.
Первые месячные у девочек могут не сопровождаться овуляцией, потому что выработка женских половых гормонов в этот период только налаживается. По такому же принципу заложен механизм при менопаузе, только по обратной схеме.
Признаки
Ановуляция может быть последствием серьезной патологии, например, опухоли яичников, поэтому стоит знать все сопутствующие ей признаки:
- неспособность забеременеть больше полугода;
- сбой в менструальных выделениях;
- болевые ощущения в груди;
- поликистоз яичников;
- акне;
- беспричинная потеря волос;
- сердечно-сосудистые заболевания;
- повышение сахара в крови;
- избыточный рост волос на теле и лице;
- обильное кровотечение.
Кровотечение при ановуляции такое же, как и при месячных, поэтому их всегда путают, и распознать патологию невозможно (за исключением кровотечения, возникшего при повышении гормона эстрогена, либо скудных выделениях при понижении данного гормона).
Диагностика
Бывают различные причины бесплодия, поэтому, чтобы выявить истинную причину, следует пройти ряд процедур:
- Анализ венозной крови для определения концентрации гормонов.
Необходимо проверить гормоны не одноразово, а несколько раз, таким образом, возможность ошибки в результатах исследования лаборатории будет исключена. Также следует знать, что гормональный фон может меняться ежемесячно, и поэтому после первичной сдачи анализа врач не сможет сделать вывод об овуляции (постоянный или однократный сбой в организме женщины).
- Анализ крови для исключения эндокринных патологий.
Этот анализ считается базовым, так как ни в коем случае нельзя начинать стимулировать яичники, если выявлена патология щитовидной железы, иначе гормоны эндокринной системы могут помешать выходу яйцеклетки. Нередки случаи, когда после лечения заболеваний щитовидной железы проблема с зачатием проходит вместе с устранением патологии.
- Функциональные гормональные пробы.
- УЗИ исследование половой системы.
Исследование проводят на 8-й — 10-й день после окончания месячных. Далее каждые 2 или 3 дня, в лучшем случае до начала овуляции, в худшем — до начала месячных. Врач может сделать следующее патогенетическое заключение, почему не наступает овуляция:
- яичники находятся в состоянии «сна», фолликулы не проходят стадий развития;
- фолликул начинает свое развитие, но на определенном этапе начинает уменьшаться в размерах (атрезия фолликула);
- обнаруженный доминантный фолликул в яичнике развивается, но, не достигнув созревания, образует желтое тело без выхода яйцеклетки (без разрыва фолликула);
- обнаруженный доминантный фолликул развивается до размеров нормы, но его разрыв не происходит, образуя собой кисту, или же фолликул уменьшается в размерах (в данном случае для лечения назначают укол ХГЧ — хорионический гонадотропин человека).
Методы лечения
Если нет овуляции, то беременность невозможна. Это значит, что проблема носит медицинский характер, и, следовательно, ею должны заниматься медики.
Что делать, если нет овуляции?
- обратиться за консультацией к врачу;
- пройти ряд исследований для выявления причины;
- устранить причину;
- пройти курс лекарственной стимуляции яичников (при условии, что причина не обнаружена, либо ее устранение не дало желаемого результата).
Лечение овуляции напрямую зависит от причины. В основе консервативного метода лечения лежит корректировка баланса гормонов. Если причина ановуляции установлена, то ее следует устранить. Например, при ожирении пациенту следует сконцентрировать все силы на потере веса, как правило, женщине достаточно сбросить десятую часть от общей массы тела. При обнаружении инфекционного заболевания, которое предположительно или точно препятствует процессу овуляции, врач также назначает лечение, направленное на его устранение.
Если лечение не даёт нужного результата, то переходят к стимуляции, предварительно пройдя все этапы диагностики.
Лекарственные и народные средства
Современная медицина шагнула так далеко, что овуляцию можно вызвать специальными препаратами. Условно их делят на три вида:
- Индукторы роста и развития фолликулов. Иногда их сочетают с противозачаточными таблетками.
- Триггеры овуляции, влияющие на лютеинизирующий гормон. Данный препарат приводит к овуляции меньше чем через двое суток.
- Медикаменты для поддержки функционирования желтого тела.
Схему стимуляции яичников к овуляции врач для каждого пациента подбирает индивидуально в зависимости от:
- результата оценки функционального резерва яичников (запаса яйцеклеток);
- индекса массы тела;
- оценки уже проведенных схем стимуляции (если таковые имелись).
Чаще всего гормональные препараты в схемах соединяют.
К сожалению, данный метод лечения не даёт стопроцентной гарантии наступления беременности. Положительный результат после первой же стимуляции составляет в среднем 13%.
К народным методам борьбы с ановуляцией относят прием настоек из трав по схеме:
- прием настоя шалфея во время фолликулярной фазы цикла;
- прием настоя боровой матки во время лютеиновой фазы цикла.
Стимуляция овуляции
Процесс стимуляции на протяжении всех этапов проводится под контролем лечащего врача, так как необходимо постоянное наблюдение за состоянием яичников, а также есть определенные риски.
Этапы длинного протокола:
- Блокада гипофиза. Может длиться от 10 до 20 дней, в зависимости от индивидуальных особенностей организма.
- Стимуляция яичников гормонами гипофиза и плаценты. Продолжительность этапа около двух недель.
- Стимулирующий укол через двое суток после завершения приема гонадотропного препарата.
- Поддержка работы желтого тела синтетическими гестагенами.
Этапы короткого протокола стимуляции вписываются в рамки одного месячного цикла, его продолжительность составляет 17 дней. Начало процесса начинается так же с блокады гипофиза, к нему присоединяется стимуляция гонадотропинами. Более востребованным гонадотропином на сегодняшний день является препарат с антагонистами, так как он исключает спонтанную овуляцию.
Побочные эффекты в период процесса стимуляции:
- схваткообразная боль в пояснице и внизу живота;
- потливость;
- отсутствие сна;
- головные боли;
- метеоризм;
- неспокойное состояние.
Противопоказания
Стимуляция не всегда может помочь забеременеть, она будет бесполезна:
- при бесплодии второго партнёра;
- при заболевании маточных труб (непроходимости) и матки;
- при воспалении придатков.
Также учитывается возраст: считается, что после 37 лет у женщины снижается ее репродуктивная функция, следовательно, стимуляция малоэффективна. В этом случае проводят дополнительные исследования, так как каждый организм индивидуален.
Запрещается использовать метод стимуляции более 6-ти раз (полных процессов). Сложившаяся статистика показывает, что если зачатие не наступило в разрешенные по норме циклы, то следует искать другую причину бесплодия. Для этого пациенту назначают более детальное исследование.
Осложнения
Как и при любых медицинских вмешательствах, процесс стимуляции несёт за собой осложнения. К наиболее часто возникающим проблемам относят синдром гиперстимуляции яичников. Он опасен тем, что образуется киста, которая может лопнуть при минимальной физической нагрузке. В группе риска находятся пациентки с ранее диагностированными кистозными образованиями малого таза, юные девушки, особенно астенического телосложения. При отсутствии вышеперечисленных рисков чаще всего киста не дорастает до критического размера и не требует медикаментозной терапии. Также стимуляция может привести к внематочной беременности.
Синдром гиперстимуляции яичников делят на три стадии:
- лёгкая;
- средняя (увеличение стимулированных яичников до 120 мм);
- тяжёлая (увеличение яичников более 120 мм).
Лечение проводят только при последних двух стадиях, причем при тяжёлой форме максимально интенсивное, так как это состояние сопровождается скоплением жидкости в плевральном мешке, тахикардией, тромбозом, гипотензией. Если киста лопается, то это значит, что необходимо срочное оперативное вмешательство.
[youtube]5mUEeiExc6s[/youtube]
Заключение
Каждая женщина должна знать, что зачатие ребенка невозможно без процесса овуляции, и регулярная менструация — это не гарантия здоровья.
Лечение бесплодия — долгий и не всегда успешный процесс, поэтому лучше вовремя воспрепятствовать причинам его развития. Поэтому не рекомендуется игнорировать плановый осмотр врача гинеколога раз в полгода, а при появлении каких-либо жалоб и не медлить с визитом.