Одной из ведущих причин женского бесплодия является полное отсутствие овуляции. При этом происходит нарушение фолликулогенеза (созревания яйцеклетки) в яичниках, что приводит к её невызреванию.
В здоровом женском организме период овуляции характеризуется выходом созревшей половой клетки в брюшную полость. Затем яйцеклетка осуществляет медленное продвижение по маточным трубам в направлении матки. В случае ановуляторного (эндокринного) фактора бесплодия, этого процесса не происходит, в результате чего половые клетки партнеров не могут встретиться.
По данным статистики около 20-30% всех случаев женской бездетности связаны именно с анвуляторными циклами. При этом чаще всего подобная патология поддается медикаментозной коррекции. Решающим фактором для преодоления эндокринного бесплодия считается определение причины отсутствия овуляции у женщины.
Репродуктивное здоровье женщины регулируется эндокринным взаимодействием между гипофизом, гипоталамусом и яичниками. Ключевыми гормональными факторами в этом отношении являются лютеинизующий (ЛГ) и фолликулостимулирующий (ФСГ) гормоны, а также эстрадиол. Ановуляторное бесплодие может быть вызванолюбым нарушением в этой цепочке:
- Недостаточность гонадотропных гормонов (I тип);
- Синдром поликистозных яичников (II тип);
- Преждевременное истощение овуляторного запаса (III тип).
К более редким факторам, провоцирующим ановуляцию, относят гипотиреоз и гиперпролактинемию. Диагностика и терапия для каждого типа заболевания имеет свои особенности.
Данная форма патологии характеризуется снижением секреции гонадотропных гормонов (гормонов стимулирующих рост фолликулов с яйцеклетками), это может быть вызвано осложненным течением хронических заболеваний, резким похудением, стрессами, а также наследственной предрасположенностью. При этом выделяют два вида нормогонадотропного ановуляторного бесплодия:
На основе гормонального исследования специалисты выделяют легкую, среднюю и тяжелую степень течения заболевания. Вывод делается на основании количественного содержания ЛГ, ФСГ и эстрадиола.
Симптомами гонадотропной недостаточности могут быть фенотипические особенности, такие как высокий рост, телосложение по мужскому типу, удлиненные руки и ноги, а также уменьшение количества волос на лобке и в подмышечных впадинах. Часто у женщин, страдающих данной формой эндокринного расстройства, наблюдается аменорея – первичное или вторичное отсутствие менструации. При помощи ультразвукового исследования специалисты могут наблюдать уменьшение размеров матки и яичников.
Определение нормогонадотропного ановуляторного бесплодия предполагает проведение следующих диагностических мероприятий:
- Анализ крови на гормоны;
- УЗИ органов малого таза;
- Липидограмма;
- Определение минеральной плотности костной ткани.
Лечение данной формы бездетности состоит из двух этапов. Целью первого этапа является подготовка организма к овуляции, путем назначения заместительной терапии. Таким образом, удается добиться увеличения размеров яичников и матки, появления признаков женского фенотипа, а также готовности эндометрия к имплантации оплодотворенной яйцеклетки.
Второй этап терапии предполагает медикаментозную стимуляцию овуляции при помощи назначения специальных препаратов – менотропинов. Если овуляция происходит, рекомендуется обеспечить поддержку второй, последующей фазы цикла, путем орального приема прогестерона.
Эффективность лечения будет в первую очередь зависеть от степени выраженности ановуляторного бесплодия, связанного с недостаточностью гонадотропинов. Определенное значение имеет также возраст пациентки. Статистика подтверждает наступление беременности у 80% женщин, прошедших лечение по данной схеме.
Если ультразвуковое исследование демонстрирует признаки поликистоза яичников, говорят об ановуляторном бесплодии II типа. Данная форма патологии часто сопряжена гипоандрогенией и инсулинорезистентностью. Синдром поликистозных яичников с трудом поддается медикаметнозной коррекции. Однако при правильно подобранной гормональной терапии и длительности лечения возможно ожидать положительно результата наступления беременности.
Лечение этой формы бездетности также предполагает проведение хирургической операции — лапароскопической термокаутеризации. В случае успешного исхода оперативного вмешательства вероятность наступления беременности существенно повышается.
Данное состояние характеризуется отсутствием ооцитов, в связи с ранним истощением овуляторного запаса. Такая форма ановуляторного бесплодия считается самой сложной в терапевтическом отношении, поскольку невозможно спровоцировать и предугадать спонтанную овуляцию.
Все формы эндокринного бесплодия могут быть успешно скорректированы до нормогормонального уровня, когда “настроены” все необходимые гормоны, и организм женщины может продуцировать нормальные яйцеклетки, а при их оплодотворении успешно их сохранить.
Для успешного исхода лечения любого вида гормонального бесплодия необходим длительный прием лекарств и, возможно, хирургическое лечение. Все эти мероприятия должен назначать только гинеколог-эндокринолог. На отделении гинекологии клиники НЕОМЕД есть все необходимое для диагностики и лечения женского бесплодия.
Отсутствие овуляции делает женщину бесплодной, поскольку именно от этого процесса зависит оплодотворение и зарождение нового организма. Ановуляторное бесплодие не является редкостью и у всех женщин хотя бы раз в жизни был менструальный цикл по той или иной причины не сопровождающийся овуляцией. Проблемой же является такое состояние, когда ановуляторные циклы становятся постоянными, что связано с нарушением в эндокринной системе человека. Важно вовремя понять, что послужило причиной отсутствия овуляции.

Говоря языком гинекологов, ановуляторное бесплодие является состоянием гормональной природы, при этом количество яйцеклеток остается нормальным, но процесса их созревания и/или выхода из яичника не возникает.
Нарушение выработки гормонов гипоталамуса, гипофиза, щитовидной железы, яичников приводят к тому, что овуляция не наступает (ановуляция), в результате чего не выполняются обязательные для зачатия условия. Сказать, что это бесплодие постоянное, нельзя, ведь нормализация количества гормонов приводит к восстановлению овуляции, следовательно, и фертильности.
Ановуляторное бесплодие может вызываться многими факторами. Важно понимать, что регуляция менструального цикла связана с несколькими уровнями гормонообразующих органов. Самое высокое место в этой иерархии занимают такие структуры, как:
- кора головного мозга;
- гиппокамп;
- лимбическая система.
Многие знают, что от сильного стресса могут прекратиться месячные, то есть развивается ановуляторное бесплодия.
Следующим звеном регуляции менструального цикла в целом и овуляции в частности является гипоталамус. На него воздействуют по типу обратной связи половые гормоны, нейротрансмиттеры, нейропептиды и другие вещества, в результате чего гипоталамус выделяет гонадотропин рилизинг-гормоны, которые относятся не только к половым железам, но и к другим органам. Мощнейшее действие на рилизинг-факторы гипоталамуса оказывают эстрадиол, эндогенные опиоидные пептиды – эндорфины, энкефалины, динорфины.
Третий уровень регуляции – гипофиз. Под воздействием гонадотропин рилизинг-гормонов продуцируются:
- ЛГ и ФСГ – лютеинизирующий и фолликулостимулирующий факторы;
- адренокортикотропный;
- пролактин;
- соматотропный;
- тиреотропный гормоны.
Без должного выделения веществ невозможно нормальное функционирование яичников и возникновения овуляции. Поэтому нарушение в количестве этих гормонов может стать причиной ановуляторного бесплодия.
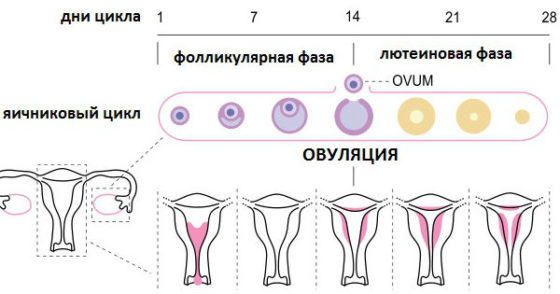
Менструальный цикл имеет 2 фазы: фолликулиновая и лютеиновая, между которыми возникает овуляция. Первая фаза зависит в большей степени от фолликулостимулирующего гормона, вторая от лютеинизирующего гормона. Овуляцию как процесс стимулирует резкий подъем ЛГ.
Четвертый уровень регуляции – яичники, надпочечники, щитовидка. Ключевая роль принадлежит яичникам:
- в них созревают фолликулы;
- происходит овуляция;
- формирование желтого тела;
- продукция стероидных половых гормонов.
Большое влияние оказывают надпочечники на репродуктивную систему женщины. Ановуляторные менструальные циклы характерны для адреногенитального синдрома (АГС) различной выраженности.
Синдром поликистозных яичников является хроническим заболеванием, которое характеризуется ановуляцией и гиперандрогенией. Повышенный синтез ЛГ сопровождается снижением прогестерона, чем обусловлена ановуляторное бесплодие.
Развития ановуляторного бесплодия чаще всего вызвано следующими причинами:
- гормональные препараты, способствующие отсутствию овуляции (контрацептивы);
- гормонопродуцирующие опухоли молочной железы и надпочечников;
- нарушение работы гипоталамуса, гипофиза;
- дисфункция щитовидной железы (гипо- или гиперфункция);
- резкое снижение или набор веса;
- синдром поликистозных яичников;
- синдром истощения яичников;
- адреногенитальный синдром;
- заболевания печени (гепатит, цирроз);
- врожденные патологии, недоразвитие яичников, отсутствие рецепторов или их недостаток;
- отсутствие в рационе белковой, жирной пищи, витаминов, микроэлементов;
- физическое перенапряжение;
- хроническое недосыпание;
- регулярные стрессы.
Если без предохранения беременность у пары не наступает в течение года и половые сношения регулярны, то можно говорить о бесплодии.
Заподозрить ановуляторное бесплодие можно по таким симптомам:
- отсутствие ранее характерных для овуляции болевых ощущений внизу живота в середине цикла, недомогания;
- развитие кровотечений вне зависимости от менструального цикла;
- изменение характера менструальных выделений, продолжительности;
- потеря массы тела.
Но есть косвенные симптомы, которые помогут заподозрить нарушение гормональной регуляции:
- оволосение по мужскому типу;
- различные степени ожирения, жировая ткань в основном сконцентрирована в верхней половине туловища;
- недоразвитие наружных половых органов;
- наличие мужского тембра голоса;
- позднее начало менструации (15-16 лет);
- стрии на груди, животе, бедрах.
- Измерение базальной температуры. Утром до подъема с постели нужно произвести термометрию в прямой кишке, и эта манипуляция проводится весь менструальный цикл. Если отмечать на температурной кривой все значения, то на ней будет виден пик после овуляции на 0,4-0,8 град. За один день до месячных температура снизиться на 1 град. Нет подъема во второй фазе цикла – ановуляция.
- Чтобы узнать, произошел выход яйцеклетки из яичника или нет, можно воспользоваться простым тестом на овуляцию. Этот способ определит всплеск лютеинизирующего гормона, что указывает на свершившуюся овуляцию. Этим способом можно выявить подъем гормона в моче и слюне, но второй вариант будет значительно дороже. Но можно говорить о большей достоверности определения ановуляции.
- При осмотре шейки матки в зеркалах выявляется симптом «зрачка» накануне овуляции. Основан этот феномен на расширении наружного отверстия шейки и накоплении в нем прозрачной слизи.
- Феномен «папоротника» – кристаллизация шеечной слизи при высыхании на предметном стекле. Максимально выражено это явление во время овуляции.
- Растяжение шеечной слизи. Максимально растягивается шеечная слизь во время выхода яйцеклетки.
- Отсутствие овуляции можно обнаружить при помощи УЗИ. Специалист не выявит фолликулярной кисты на месте развития яйцеклетки.
- Мазок со стенки влагалища показывает клеточный состав отделяемого, который значительно меняется в зависимости от фазы менструального цикла, что регулируются гормонами.
- А что если овуляция произошла, но яйцеклетка не смогла добраться до пункта назначения? Это происходит, когда нарушена проходимость маточных труб. Выявить это нарушение можно с помощью рентгенкотрастирования, диагностической лапароскопии, хромогидротубации.
Итак, стало понятно, что овуляции все же нет, теперь важно выяснить, по какой причине она не происходит. В этом случае нужно сдавать анализы на количество гормонов в крови. Важны следующие показатели:
- ФСГ;
- ЛГ;
- прогестерон;
- пролактин;
- адренокортикотропный гормон;
- андрогены;
- инсулин и глюкоза при СПКЯ;
- эстрогены;
- кортизол;
- гормоны щитовидной железы.
Лечение ановуляторного бесплодия подразумевает воздействие на первопричину болезни: если это связано с препятствием на пути зрелой яйцеклетки, то оно устраняют посредством хирургических манипуляций. Если бесплодие связано с изменением гормонального фона, то в первую очередь назначают заместительную терапию или подавляют секрецию.
Назначение ингибитора эндогенных опиоидных пептидов – налоксона – приводит к повышению производства рилизинг-гормонов, таким образом давая возможность произойти нормальной овуляции.
При синдроме поликистозных яичников гонадотропин назначают в виде препаратов Хумегон и Пергонал. Средство Кломифен способствует нормализации гипоталамо-гипофизарной связи, что возвращает овуляцию в 30-40% случаев бесплодия при СПКЯ.
Самолечение в случае ановуляторного бесплодия может причинить только вред! Постоянно наблюдаться у врача и не принимать решения по поводу отмены или коррекции дозы препаратов самостоятельно!
Следует помнить, что замещение гормонами часто требует не одного, а многих циклов лечения. Нередко заместительная терапия продолжается всю жизнь.
Одним из способов забеременеть при отсутствии овуляции является искусственное оплодотворение. Для этого метода есть свои показания и противопоказания. Важно их определить и наметить четкий план действия, разработать подготовку к этому ответственному процессу и выбрать подходящий протокол ЭКО.
Ановуляторное бесплодие не является приговором и вполне лечится, если раньше обратить внимание на симптомы и начать разбираться с причинами патологии. При должном лечении, замещении утраченных гормональных функций можно забеременеть, выносить здорового ребенка и радоваться материнству.
В современной медицине существует несколько видов женского бесплодия. Одним из них является нормогонадотропное ановуляторное бесплодие. Согласитесь, что даже выговорить его название тяжело. Но этот вид бесплодия все-таки существует и приносит немало страданий женщинам, которые мечтают о рождении ребенка. Попробуем внести ясность.
Проблема возникает вследствие заболевания щитовидной железы или половых желез. Известно, что эти железы отвечают за нормализацию менструального цикла. В связи с малейшими нарушениями работы желез возможны гормональные сбои в организме. Ановуляторное нормогонадотропное бесплодие характеризируется отсутствием овуляции у женщин детородного возраста. Иногда овуляция происходит, но очень редко или же бывает не совсем полноценной. Почему так происходит? Где кроется причина отсутствия овуляции?
Основной причиной заболевания считается снижение секреции гонадотропных гормонов, которые отвечают за стимуляцию роста фолликулов с яйцеклетками. Болезнь может быть вызвана осложнением после перенесения хронических заболеваний, частыми стрессовыми ситуациями, резким снижением веса, а также наследственной предрасположенностью.
В связи с этим возникает эндокринное (ановуляторное) бесплодие, причинами которого могут быть:
- Нарушения в работе гипофиза и гипоталамуса. У женщины наблюдается потеря веса, кровотечение, депрессия.
- Избыток эстрогенов при симптоме поликистозных яичников.
- Истощение яичников. Шансы забеременеть при этом диагнозе равны нулю.
- Аномальные явления в хромосомах яйцеклетки.
- Врожденная гиперфункция коры надпочечников.
- Дисфункция щитовидной железы.
- Болезни печени.
- Ранний климакс.
- Гипотиреоз и гиперпролактинемия, но в очень редких случаях.
В первую очередь нужно привести в норму работу желез внутренней секреции. Если ановуляция носит хронический характер, то нужно устранить дисфункцию не только эндокринных желез, но и привести в нормальное состояние эндометрий и маточные трубы. Эти нарушения происходят в процессе длительного дисбаланса гормональной сферы. Поэтому очень важно при появлении первых признаков нарушения овуляции сразу обратиться за медицинской помощью.
Если причиной эндокринных расстройств является избыточный вес или, наоборот, его нехватка, то необходима специальная диета с целью корректировки веса.
Неплохо лечится гормональное бесплодие, вызванное гиперпролактинемией. Это когда в крови пациентки наблюдается повышенное содержание гормона пролактина. Симптомами заболевания являются нарушения менструального цикла, выделения из молочных желез молозива или молока. В этих случаях врачи прибегают к помощи гормональных препаратов. Иногда лечение требует и хирургического вмешательства.
У 80 % женщин при синдроме поликистозных яичников успешно проходит лечение гормонального бесплодия, но иногда приходится прибегать к оперативному вмешательству. Оно заключается в клиновидной резекции яичников или каутеризации (электро- или термокоагуляции яичников). Эти методы приводят к снижению в организме уровня андрогенов. После этого примерно у 70% женщин восстанавливается менструальный цикл и происходит полноценная овуляция.
Этап стимулирования овуляции должен происходить под строгим контролем врача и является серьезной терапией, которая сопровождается частой УЗИ-иагностикой. Лечение проводится гормональными препаратами, которые подбираются врачом, учитывая индивидуальные особенности организма женщины, и имеют противопоказания и побочные эффекты.
Для стимуляции овуляции используют препарат кломифен цитрат (кломид), который способствует выработке в организме фолликулостимулирующего гормона. Иногда стимуляцию овуляции проводят не гормональными препаратами, а с помощью физических методов: электростимуляцией шейки матки и диэнцефальной области.
Если у женщины истощены яичники, то стимуляция овуляции тут не поможет. В таком случае следует прибегнуть к методу ЭКО (искусственное оплодотворение). Пересадка в полость матки уже оплодотворенной яйцеклетки под дальнейшим контролем врача позволяет женщине с эндокринными проблемами родить желанного малыша.
Существует множество причин и типов инфертильности. Некоторые из них связаны с гормонами, именно таким и является ановуляторное бесплодие. Это не самый частый тип, однако, он хорошо известен врачам и с большей или меньшей степенью успешности поддается гормональной коррекции без хирургического вмешательства. О том, как проявляется данный тип патологии, и как ее лечить, рассказано в данном материале.
Корректное название данного состояния — нормогонадотропное ановуляторное бесплодие. Оно имеет гормональную причину и развивается вследствие гормонального дисбаланса, который возникает при нарушении в работе щитовидной железы и/или половых желез, вырабатывающих гормоны. При этом типе патологии отсутствует овуляция, яйцеклетка не созревает и не выходит из фолликула. Таким образом, хотя кажется, что менструальная функция нормальна, на самом деле непосредственно яйцеклетки, необходимые для зачатия, отсутствуют.
При этом протекание патологии может варьироваться. Овуляция может отсутствовать вовсе на протяжении длительного времени, отсутствовать периодически, быть неполноценной постоянно или периодически (то есть, созревает очень мало клеток). Все зависит от стабильности и степени нарушения гормонального баланса.
При этом, известны случаи, когда состояние компенсировалось и самостоятельно без лечения. То есть, оно проходило, как только гормональный уровень нормализовался в организме самостоятельно.
Этот тип инфертильности редко бывает абсолютным и неизлечимым. Обычно, он успешно поддается корректировке. Кроме того, такая инфертильность может быть как первичной, так и вторичной, так как непосредственно от процесса беременности и родов никак не зависит (хотя есть мнения, что роды могут спровоцировать гормональный сбой, приводящий к такому типу бесплодия).
Как ясно из написанного выше, причины данного заболевания всегда лежат в гормональном сбое, который может произойти по ряду причин, таких как:
- Прием медикаментозных гормональных препаратов;
- Аутоиммунные и эндокринные заболевания;
- Стресс, недостаток сна;
- Неправильное питание, вредные привычки;
- Резкие колебания веса в большую или меньшую сторону;
- Нарушения в работе гипоталамуса и гипофиза;
- Наследственная предрасположенность;
- Некоторые хронические заболевания, напрямую не связанные с эндокринной системой и гормонами;
- Врожденная гиперфункция коры надпочечников;
- Нарушения работы щитовидной железы;
- Заболевания печени;
- Ранний климакс, естественный или искусственный;
- Чрезмерные нагрузки, как физические, так и эмоциональные.
Какие же именно гормоны вовлечены в процесс? Основной причиной анновуляторного бесплодия является снижение выработки гонадотропных гормонов. Именно благодаря им происходит рост фолликула с последующим формированием в нем яйцеклетки.
Иногда причиной такого бесплодия является резкое повышение содержания в крови эстрогенов, зачастую сопровождающееся развитием новообразований в органах репродуктивной системы. Кроме того, иногда состояние обусловлено врожденными аномалиями в строении яйцеклетки. В этом случае шансы на наступление беременности практически равны нулю даже после курса лечения.
Симптоматика инфертильности заключается собственно в неспособности забеременеть. Врачи говорят о инфертильности тогда, когда зачатие не наступает в течение более чем полутора лет, на протяжении которых велась регулярная половая жизнь без применения средств контрацепции, в том числе и в период овуляции. Если на протяжении этого срока женщина не смогла забеременеть, то необходимо обратиться к врачу репродуктологу.
Однако этот тип патологии несколько специфичен и может иметь некоторую симптоматику. Это такие признаки ,как:
- Депрессия;
- Кровотечения ациклические или усиленные во время месячных;
- Сбои менструального цикла, регулярные или периодические;
- Потеря веса;
- В более редких случаях наблюдается истощение яичников, разрастание их тканей, поликистоз;
- На анализах может обнаруживаться существенный избыток эстрогенов.
Тщательное обследование в этих случаях помогает установить причину заболевания достаточно быстро. Если лечение начато своевременно, то по сравнению с другими формами бесплодия, данная имеет относительно неплохой прогноз.
Для диагностики состояния проводятся следующие исследования:
- УЗИ;
- Анализ крови на половые гормоны и гормоны надпочечников;
- Кольпоскопия;
- Анализ проходимости труб;
- Мазок на флору из влагалища;
- Посткоитальный тест.
Это поможет исключить иные причины бесплодия и подтвердить его гормональный характер.
Лечение состояния происходит полностью медикаментозно. Хирургическое вмешательство необходимо лишь тогда, когда оно сопровождается наличием больших, не поддающихся гормональному лечению, гормонозависимых новообразований.
В основном же лечение направлено на ликвидацию патологического состояния. В зависимости от того, какими причинами вызвано состояние, проводят то или иное лечение. Выбирается одна из следующих схем:
- Кломифенцитрамов в сочетании с хорионическим гонадотропином – первый препарат вводят с 9 по 12 дни цикла по 50 мг в сутки на протяжении трех месяцев, второй – на 10, 12 и 14 дни по 1500 ЕД в сутки внутримышечно;
- Только хорионический гонадотропин на 10, 12, 14, 16 дни цикла, по 1500 ЕД в сутки на протяжении трех месяцев, внутримышечно;
- Менопаузный гонадотропин с 5 по 14 дни цикла по 75 ЕД ежесуточно, на 15, 17 и 19 дни — хорионический гонадотропин по 1500 ЕД, проводится 2-3 курса;
- Прогестерон – по одной таблетке с 5 по 25 дни цикла на протяжении 3-4 месяцев, предпочтение отдается двухкомпонентным препаратам;
- Эстрогены (при снижении их содержания) – 5 мг эстрадиола внутримышечно однократно на 12, 1 или 14 дни цикла, на протяжении трех-четырех циклов.
Имеются и другие, менее распространенные схемы лечения. Наиболее подходящую назначает врач.
Ановуляторное бесплодие успешно лечится. У 80% женщин с таким диагнозом при поликистозе яичников наблюдается полное излечение без хирургического вмешательства. Если хирургическое вмешательство все же необходимо, то излечение после него наступает в 70% случаев. Менструальный цикл восстанавливается, овуляция становится нормальной, с достаточным количеством яйцеклеток.
Достаточно часто при таком типе бесплодия экстракорпоральное оплодотворение проводить нет необходимости. Так как физических препятствий для наступления зачатия нет, оно вполне возможно естественным способом. Исключение составляет один случай – когда ановуляция развилась в результате истощения яичников. В этом случае яйцеклетки не будут вырабатываться в любом случае, какое бы лечение не проводилось. Даже стимулирование супер-овуляции тут бессильно.
В этом случае может проводиться экстракорпоральное оплодотворение. Перед ним, с помощью гормональных препаратов, готовят эндометрий к прикреплению эмбриона. Если все же возможно получить собственные единичные яйцеклетки, то используют их. Если невозможно – то донорские. Они оплодотворяются в лабораторных условиях, а затем помещаются в полость матки.
 Эндокринное или нормогонадотропное ановуляторное бесплодие – это самая частая причина инфертильности у женщин. Это отклонение связано с нарушением функции эндокринной системы, сбоем менструального цикла. Решающим фактором при этом будет патология надпочечников, гипофиза и щитовидной железы. Основным признаком такой формы инфертильности является ановуляция, когда яйцеклетка не выходит из яичника. Этот симптом определяющий, он объединяет несколько типов нарушений гормональных процессов в организме.
Эндокринное или нормогонадотропное ановуляторное бесплодие – это самая частая причина инфертильности у женщин. Это отклонение связано с нарушением функции эндокринной системы, сбоем менструального цикла. Решающим фактором при этом будет патология надпочечников, гипофиза и щитовидной железы. Основным признаком такой формы инфертильности является ановуляция, когда яйцеклетка не выходит из яичника. Этот симптом определяющий, он объединяет несколько типов нарушений гормональных процессов в организме.
Отсутствие овуляции у женщин делает невозможным зачатие, и с такой проблемой сталкивается около 25% всех бесплодных женщин. Такое отклонение поддается лечению, но требуется пройти длительный терапевтический курс, пить гормональные средства и менять образ жизни. Спровоцировать отсутствие овуляции у женщин может нарушение выделения гонадотропина, резкое снижение веса и многие другие факторы.
Сбои при ановулятрной инфертильности могут давать нарушения со стороны гипоталамуса, который влияет на секрецию гонадотропина. Дефицит гонадотропина уже будет основным фактором бесплодия.
Овуляция у женщин детородного возраста – это период выхода зрелой яйцеклетки из яичника, которая начинает движение к матке. Когда в это время проникают сперматозоиды, есть все шансы на оплодотворение яйцеклетки. Эндокринное бесплодие с признаком отсутствия овуляции делает этот процесс невозможным, так и ставится диагноз ановуляторная инфертильность.
 У здоровой женщины овуляция повторяется каждый месяц в определенный период менструального цикла. Частые сбои цикла влияют на способность яйцеклетки к созреванию, отчего также повышается риск бесплодия.
У здоровой женщины овуляция повторяется каждый месяц в определенный период менструального цикла. Частые сбои цикла влияют на способность яйцеклетки к созреванию, отчего также повышается риск бесплодия.
Есть несколько вариантов ановуляторного бесплодия, зависимо от основного причинного фактора. Пока он не будет выявлен, лечение остается невозможным.
Такой вид инфертильности обусловлен прекращением овуляции. На это влияют нарушения со стороны эндокринной системы. Причиной может стать любая железа внутренней секреции.
Типы бесплодия, зависимо от причины.
- Патологии гипофиза и гипоталамуса – травматические повреждения головного мозга, кровоизлияние, нарушение кровообращения, опухолевые процессы, некротическое поражение органа, повышенные физические нагрузки. При этом снижается секреция эстрогенов. Прогноз такой формы бесплодия благоприятный, есть возможность восстановления фертильности медикаментозными средствами, назначаются агонисты дофаминовых рецепторов.
 Патологии яичников, поликистоз – повышается синтез эстрогенов, что сочетается с синдромом инсулинорезистентности. Лечение такого вида инфертильности возможно, прогноз зависит от тяжести нарушения, назначаются антиандрогены и ФСГ.
Патологии яичников, поликистоз – повышается синтез эстрогенов, что сочетается с синдромом инсулинорезистентности. Лечение такого вида инфертильности возможно, прогноз зависит от тяжести нарушения, назначаются антиандрогены и ФСГ.- Отсутствие ооцитов, нарушение функции яичников, их истощение – при этом не наблюдаются созревающие фолликулы. Восстановление репродуктивной функции возможно в редких случаях, лечение не найдено. При таком нарушении случается спонтанная овуляция, тогда и случается «чудо», когда инфертильные женщины беременеют.
Эндокринную инфертильность можно связать также с патологиями печени, резким снижением веса, ранним климаксом. Врожденные аномалии гипофиза и гипоталамуса также могут стать решающими. Немаловажно и состояние хромосом яйцеклетки, в которых могут наблюдаться аномалии.
Основное проявление ановуляторного бесплодия – отсутствие овуляции, сбои менструального цикла или полное отсутствие менструации. У женщины может быть кровотечение, выраженные боли, задержка менструации.
У пациентки могут проявляться все симптомы менструации, боли в молочных железах, выделение крови, но это уже будет признаками нарушения. Также можно наблюдать колебание веса, усиленный рост волос на теле, что уже говорит об эндокринных заболеваниях.
У некоторых женщин менструация может проходить нормально, без сбоев цикла, но овуляция все равно не наступает. Но в каждом случае можно говорить об ановуляторном или эндокринном бесплодии.
 Лечение начинается с нормализации функции желез внутренней секреции. Медикаментозно восстанавливают работу щитовидной железы и надпочечников. Затем уже нужно стимулировать овуляцию. Это проводится путем назначения медикаментов. За созревание фолликула отвечает гипофиз, на него и будет направленно действие препаратов. Необходимо стимулировать выработку гормона, отвечающего за рост фолликула и возможно это применением кломифен цитрата.
Лечение начинается с нормализации функции желез внутренней секреции. Медикаментозно восстанавливают работу щитовидной железы и надпочечников. Затем уже нужно стимулировать овуляцию. Это проводится путем назначения медикаментов. За созревание фолликула отвечает гипофиз, на него и будет направленно действие препаратов. Необходимо стимулировать выработку гормона, отвечающего за рост фолликула и возможно это применением кломифен цитрата.
Есть типы бесплодия, которые нечувствительны к основному препарату, тогда назначаются гонадотропины. Лекарство нежелательно применять в терапии, так как оно имеет множество побочных реакций, может спровоцировать многоплодную беременность.
Большинство нарушений при эндокринной инфертильности возможно устранить медикаментозно, и происходит успешное зачатие. Если же консервативный подход оказался неэффективным, остаются только хирургические методики. При поликистозе яичников проводится удаление образований лапароскопическим методом, что повышается шансы на оплодотворение яйцеклетки. Применяется также метод пересадки эмбриона в матку. Это способ называется ЭКО, и применяется он в последнюю очередь, когда остальные методики не дали результата.
Ановуляторное бесплодие входит в категорию излечимых, потому прогноз для большинства женщин благоприятный. Сложность возникает, когда не удается найти основную причину отсутствия овуляции. Основной целью будет комплексное обследование эндокринной системы женщины, важно не упустить малейшие изменения гормонального баланса на фоне дисфункции желез внутренней секреции.
Основная терапия, которая помогает большинству женщин, базируется на исключении причины, которая спровоцировала отсутствие овуляции. В некоторых случаях лечение заканчивается на нормализации веса пациентки, но чаще причина хорошо скрывается, и на ее поиски может уйти несколько месяцев, а на исключение больше года.
В тяжелых случаях женщине будет предложено ЭКО. Этот вид оплодотворения практикуется давно, имеет хорошую статистику успешного вынашивания и рождения здорового ребенка. ЭКО имеет противопоказания, но иногда их устранить намного проще, нежели избавиться от причины ановуляторного бесплодия.
Одной из наиболее распространенных форм бесплодия можно назвать ановуляторное. Несмотря на множество характерных клинических проявлений и биохимических показаний, которым оно проявляет себя в лабораторных тестах, определяют его по одному наиболее существенному признаку — это ановуляция (или невыход яйцеклетки из яичника). Данный признак считается определяющим, и объединяет все формы эндокринного бесплодия в одну категорию. Интересны как специфика его биологической природы, так и способы терапии.
До 20% всех случаев причин женского бесплодия приходится на отсутствие овуляции. Данные сбои могут оказаться обусловленными патологией гипоталамуса. Последнее, на глубинном уровне регуляции организма, способно вызывать нарушения секреции гонадотропинов. В качестве причины может выступать поражение гипофиза с характерным дефицитом гонадотропинов, равно как и простая потеря массы тела.
Ановуляторным эндокринное бесплодие называют по признаку отсутствия овуляции.
Овуляция — это выход полностью созревшей яйцеклетки из фолликула яичника в область брюшной полости с «дрейфующим» продвижением к матке. Данный процесс при нормальной работе организма повторяется в женском организме ежемесячно, весь детородный период (от начала первой менструации до менопаузы). Если же происходят регулярные сбои цикла, мешающие яйцеклетке полностью вызревать, возникает бесплодие – невозможность оплодотворения. В число овариальных причин, вызывающих ановуляцию, также включают и синдром поликистозных яичников, и отсутствие ооцитов (преждевременное истощение яичников).
Биологический механизм, формирующий ановуляцию, всегда один — это нарушение между осуществлением прямых и обратных связей в эндокринной системе женского оргазма по схеме: гипоталамус — гипофиз — яичники. Что же касается причин появления этой проблемы, то они кроются в сбоях или нарушениях функционирования эндокринных желез, влияющих на репродуктивную систему на различных уровнях, различных по своему типу.
I тип (заболевания и разного рода дисфункциональные состояния эндокринных желез — гипоталамуса/гипофиза).
В качестве провоцирующих причин могут выступать: травматические повреждения, кровоизлияние, опухоли, инфаркты гипофизной части. А также чрезмерные физические нагрузки, стрессовые состояния, ощутимая потеря массы тела, системные виды заболеваний, травмы и кровоизлияния, генетическая предрасположенность. Продуцирование эстрогенов является сниженным, прогестагены не могут вызвать кровотечения «отмены».
Возможности восстановления фертильности по I типу — высокие. Назначается терапия с применением ЛГ и ФСГ. В случаях, когда проблему ановуляции создает пролактинома, то проводят курс терапии агонистами дофаминовых рецепторов.
II тип (возникновение проблемы связано синдромом поликистозных яичников). Это тип эндокринного бесплодия, совмещенный с гиперандрогенией или поликистозных яичников (ультразвуковые признаки). Также для данного типа характерным является сочетание с синдромом инсулинорезистентности и переизбытком продуцирования эстрогенов.
Возможности возвращения фертильности при этом типе нарушений полностью когерентны тяжести состояния. Особенностью является то, что здесь прогестагены, как правило, способны вызывать кровотечение «отмены». А терапию овуляционной индуктивности производят, прибегая к действию антиандрогенов или ФСГ.
III тип (проблема бесплодия базируется на отсутствие ооцитов — преждевременности истощения яичников). Состояние характеризует отсутствие ооцитов (созревающих фолликулов в яичниках), что происходит на фоне, стимулирующего фолликулы, гормона (ФСГ).
Возможности возвращения фертильности невысоки, поскольку эффективного способа лечения пока не найдено. Вместе с тем, в данном состоянии случаются спонтанные овуляции.
Основная симптоматика эндокринного бесплодия – это отклонения в течение менструального цикла (боли, задержки и/или обильные кровотечения). Овуляция может отсутствовать и при нормальном ходе цикла, но тогда это лишь подобие месячных. Пациентки с нормогомадотропным эндокринным бесплодием могут испытывать боли и тяжесть в молочных железах (иногда встречается и выделение молока), страдать от акне, колебаний массы тела, усиленного роста волос на теле. Какой бы не являлась причина эндокринного бесплодия, установить ее требуется до начала какого-либо терапевтического воздействия.
В первую очередь, терапия направлена на нормализацию желез внутренней секреции (эндокринных):
- Надпочечниковые железы.
- Щитовидную железу.
Лишь следующим шагом будет стимулирование овуляции. Поскольку за созреванием фолликулов яичников стоит работа гипофиза, полноценной овуляции можно добиться, например, применением кломифен цитрата, — препарата, который способен стимулировать гипофиз к выработке гормона, помогающего роста фолликула.
Нормагонадотропное ановуляторное бесплодие, нечувствительное к терапии кломифеном цитратом, лечат гонадотропинами. Но последние характеризуются рядом побочных эффектов, кроме того, провоцируют многоплодную беременность.
В большинстве своем, случаи эндокринного бесплодия излечимы медикаментозными средствами. На оставшиеся приходится оперативное вмешательство. К примеру, поликистоз яичников подвергают вмешательству — процедуре лапароскопической термокаутеризации, повышающей прогноз наступления беременности до очень высокого уровня.
Случаи, имеющие трубно-перитонеальные типы осложнений, возможно излечить путем прямой пересадки культивированного эмбриона в маточную полость пациентки. Многие годы практикуемый в России, это метод (называемый ЭКО) зарекомендовал себя очень хорошо.
Эндокринное бесплодие входит в категорию излечимых, но процесс восстановления овуляции и благоприятных условий для полноценной беременности может значительно затянуться. Залогом же успеха в исцелении, как обычно, является правильное и всестороннее выявление причины патологии. В этих целях проводятся основательные обследования репродуктивной системы с установлением всех особенностей в строении органов репродуктивной системы женщины-пациентки. Обязательно и выявление гормонального статуса, возможных сопутствующих заболеваний.
При отсутствии эффекта от щадящих мер, овуляцию возможно спровоцировать медикаментозно (клостилбегитом). По исчерпанию вариантов лечения, прибегают к услугам экстрапорального оплодотворения.
Чаще всего, ановуляцию можно ликвидировать проведением основательной терапии заболеваний, спровоцировавших ее наступление. Порой, пациентке бывает достаточно нормализовать вес, чтобы гормональная сфера пришла в норму. Синдром поликистоза яичников, в первую очередь, сопряжен с индексом массы тела: не что иное, как избыточный вес женщины, в данном случае, служит определяющим фактором восстановления возможности забеременеть и выносить ребенка. Вместе с тем, дефицит массы тела на овуляцию способен влиять не меньше. Но даже перечисленные безопасные виды стимуляции необходимо пробовать только после качественного всестороннего обследования.
Овуляторное бесплодие – это невозможность зачать детей в виду расстройства процесса созревания яйцеклеток в женском организме и выхода их из фолликулов. Более правильно будет называть это состояние ановуляторным бесплодием, поскольку в результате этих нарушений не происходит полноценная овуляция в организме женщины.
Не всегда нарушение процесса овуляции можно рассматривать как патологическое состояние. В некоторых случаях нерегулярный менструальный цикл вызваны природными изменениями в организме женщины:
- Менархе и последующее становление менструального цикла. Длится не более 6 месяцев. Возникает в подростковом возрасте. Эволюционный смысл – в активной гормональной перестройке и становлении функций репродуктивной системы.
- Период лактации. На протяжении около 6 месяцев у кормящих грудью женщин наблюдается лактационная аменорея. Эволюционный смысл её заключается в том, чтобы дать организму женщины окрепнуть после родов, а также в необходимости заботы о младенце.
- Период менопаузы. Угасание репродуктивной функции в организме женщины. Эволюционный смысл состоит в том, чтобы сократить число генетических отклонений и хромосомных мутаций в популяции, поскольку риск возникновения их при поздней беременности гораздо выше.
Но ановуляция в репродуктивном возрасте вне беременности и лактации – это патология. Есть несколько основных его причин. Самая частая – нарушение баланса гормонов.

В норме процессу овуляции предшествует ряд изменений уровней гормонов. Они выполняют различную функцию. В первой фазе (фолликулярной) преобладает выработка гипофизарного ФСГ – он обеспечивает созревание ооцита в фолликулах яичников. Эстрадиол тоже постепенно увеличивает свою концентрацию, принимая участие в активации пролиферации эндометрия.
Во время овуляции происходит резкое увеличение лютеинизирующего гормона гипофиза вместе с ФСГ – это приводит к выходу созревшего яйцеклетки из Граафова пузырька. После этого ооцит попадает в маточную трубу, где может произойти его оплодотворение.
Во второй фазе цикла происходит увеличение количества прогестерона – он отвечает за успешность имплантации оплодотворенной яйцеклетки, подавляет иммунитет для препятствия отторжения эмбриона. При отсутствии плодного яйца к концу цикла количество прогестерона и эстрадиола уменьшается. Эндометрий становится тоньше, и во время менструации отторгается из полости матки.
Гормональные нарушения могут быть вызваны выпадением одного из звеньев этого процесса:
- Нарушение цикла, вызванное расстройством нейрорегуляции – нарушается синтез рилизинг-факторов в гипоталамусе.
- Нарушение секреторной функции аденогипофиза – невозможность гипофиза выработать гормон в ответ на рилизинг-факторы гипоталамуса.
- Нарушение выработки половых гормонов, действующих на клетки-мишени: прогестерона, пролактина, эстрадиола.
- Гормональный дисбаланс, приводящий к расстройству овуляторное цикла (заболевания щитовидной железы и т.д.). Например, при гипотиреозе наблюдается увеличение количества пролактина, подавляющего действие ЛГ и наступление овуляции, а также повышающий риск развития синдрома поликистоза яичников.
- Синдром поликистоза яичников (синдром Штейна-Левенталя). Комплекс гормональных расстройств, при которых снижена выработка прогестерона с параллельным повышением продукции эстрогенов, андрогенов и инсулина. Определяется также расстройство гипоталамо-гипофизарной регуляции.

Органические поражения яичников, приводящие к невозможности высвобождения зрелых ооцитов и их формирования, тоже могут стать причиной овуляторного бесплодия. Основные патологические процессы, которые его вызывают:
- Наличие опухолей яичников.
- Кисты яичников, препятствующие нормальному течению овуляции.
- Недостаточность яичников и истощение фолликулярного запаса. В некоторых случаях бесплодие вызвано малым количеством клеток-предшественников ооцитов или изменениями эндокринной системы у женщины.
Недостаточность яичников подразделяется на:
Синдром резистентности яичников. Невосприимчивость тканей яичников к продуцируемым в достаточном количестве гормонам. При этом количество фолликулов в тканях яичников является достаточным. Это нормогонадотропное ановуляторное бесплодие. То есть состояние, при котором выработка гормонов, стимулирующих созревание фолликулов и выхода яйцеклеток, не нарушена.
Синдром истощения яичников. Вызван снижением фолликулярного запаса. Это может случиться по причине нарушения закладки ооцитов при внутриутробном развитии женщины, или же вследствие гормональных нарушений в зрелом возрасте. В этом случае запускается механизм инволюции яичников.
Недостаточность яичников подразделяется на первичную и вторичную:
Первичная недостаточность яичников может быть вызвана:
- Генетически запрограммированной ранней инволюцией яичников.
- Нарушениями онтогенеза женщины во время внутриутробного развития: инфекции у ее матери во время беременности, а также наличие у нее гормональных нарушений или патологии течения беременности.
Вторичная недостаточность яичников может развиться в результате:
- Нарушения нейроэндокринной регуляции репродуктивной системы: органические поражения гипоталамо-гипофизарной системы (в результате травм, гематом, неопластических процессов), недостаточное кровоснабжение от мозговых артерий.
- Алиментарных факторов: нехватки витаминов и нутриентов в рационе питания, пищевых расстройств (булимия, анорексия и прочее).
- Неврастении, частых стрессов, психоэмоционального перенапряжения.
- Хронических воспалительных процессов органов малого таза (специфические – туберкулезное, сифилитическое поражение органов половой системы, или неспецифическое воспаление).
Часто заподозрить наличие эндокринных нарушений врач может ещё во время первичного осмотра пациентки. Так, при гиперандрогенемии у женщины будет преобладать ожирение по мужскому типу (основная масса подкожной клетчатки локализуется на животе) и гирсутизм (наличие усиленного роста волос на лице и теле).

Смежная патология щитовидной железы, которая приводит к нарушению менструального цикла, проявляется в виде:
- Тиреотоксикоза – тахикардия, похудение, повышение температуры тела до 37 градусов, повышенная нервная возбудимость, мышечная слабость, депрессивное состояние, выпадение волос, повышение аппетита, нервозность.
- Гипотиреоза – набор массы тела, брадикардия, непереносимость холода, неспособность ясно мыслить, сухость кожи, выпадение волос, боли в суставах.
Железа может быть увеличена, иметь очаги уплотнения, узлы при любом варианте нарушений ее функции.
Диагностика патологий щитовидной железы заключается в:
- Внешнем осмотре, измерении пульса, давления, температуры тела пациентки, сборе анамнеза.
- Консультации эндокринолога, который производит осмотр железы, пальпаторное исследование, уточняет данные анамнеза.
- Сдаче анализа крови для определения уровня ТТГ и гормонов щитовидной железы: Т3, Т4.
- Сдаче анализа крови для выявления антител к тканям щитовидной железы (при подозрении на аутоиммунный тиреоидит).
- УЗИ щитовидной железы, на котором оценивается размер, консистенция, эхогенность ткани, симметричность долей, кровоснабжение щитовидки.
Если причина овуляторного бесплодия состоит не в нарушении работы щитовидной железы, то женщине необходимо сдать ряд анализов для определения уровня половых гормонов и гормонов гипоталамо-гипофизарной системы. Алгоритм выявления эндокринных нарушений половых гормонов таков:
- Проводится первичный осмотр пациентки, сбор данных анамнеза, уточнение характера менструального цикла (регулярность, продолжительность, и т.д.).
- Проводится гинекологический осмотр и взятие мазка из влагалища для исключения инфекционной природы патологических изменений.
- Назначается УЗИ, на котором могут быть выявлены органические поражения органов урогенитальной сферы: наличие воспалительных изменений эндометрия, полипов, миоматозных узлов, очагов эндометрита, наличие спаек и рубцов в матке и ее трубах, кистозные изменения яичников, наличие неопластических процессов, аномалий строения репродуктивных органов.

Назначаются анализы крови на уровень половых гормонов:
- определение уровня ФСГ и ЛГ;
- определение уровня прогестерона и эстрадиола в крови;
- определение уровня АКТГ (косвенно указывающего на гиперандрогенемию в связи с гиперфункцией надпочечников);
- определение уровня тестостерона в крови.
В случае подозрения на нарушение нейрорегуляции (травмы головы в анамнезе, инсульт в анамнезе, нарушения мозгового кровообращения, частые головокружения и т.д.) врач может назначить дополнительные исследования головного мозга и его сосудов на предмет органических поражений этих структур:
- Допплерография позвоночных артерий.
- КТ структур головного мозга в области турецкого седла (при подозрении на опухоль или травму гипофиза).
Все эти исследования проводятся в определенный день менструального цикла. Для того чтобы результат был максимально точным, следует соблюдать правила подготовки к сдаче анализа:
- За три дня до анализа желательно исключить жирную, жареную, копченую пищу.
- За день до сдачи анализа следует полностью исключить жирные блюда, острые продукты, пищу с избытком соли.
- Анализ следует сдавать натощак – последний прием пищи перед сдачей крови следует проводить не ранее, чем за 6 часов. Лучше всего сдавать анализ натощак с утра.
В день проведения исследования перед забором крови нельзя пить воду и любые напитки, в том числе чай без сахара.
В большинстве случаев проводится гормональная заместительная терапия: недостающие гормоны поступают в организм в виде лекарств. Оптимальным считается индивидуальный подбор дозы гормонов для заместительной терапии. Такое лечение является пожизненным или длится до наступления беременности.
Если причина в инфекции урогенитальной сферы – проводится антибактериальное лечение. Хроническое воспаление органов малого таза может вызвать рубцовые изменения и появление спаек, которые потребуют проведения операции для восстановления фертильности.
Доброкачественные новообразования яичников подлежат иссечению.
Наличие кист яичников малых размеров требует консервативного лечения. Если кисты имеют большой размер или лекарственная терапия оказалась неэффективна, производится хирургическая цистэктомия, в особо тяжелых случаях – с резекцией части яичника.
Наиболее тяжелым прогнозом в плане лечения является истощение фолликулярного запаса и ранняя инволюция репродуктивной функции в организме женщины. Такое состояние не поддаётся хирургическому лечению и гормонотерапии. Шансы забеременеть естественным путем в данном случае практически равны нулю. Но остается возможность достижения беременности с использованием ВРТ. Применяется ЭКО с донорскими ооцитами.
Ановуляция – диагноз, которой может услышать женщина любого возраста, но самую большую опасность он представляет для молодых девушек. Это значит, что в организме произошел серьезный сбой и он перестал вырабатывать яйцеклетки. Самое очевидное последствие такой метаморфозы – бесплодие. Но это отнюдь не значит, что для тех представительниц прекрасного пола, в чьи планы рождение детей больше не входит, ановуляция не страшна. За этим диагнозом скрывается серьезное гормональное нарушение, которое может свидетельствовать о наличии проблем со щитовидкой, скрытом сахарном диабете или даже злокачественной опухоли.
Будущая фертильность женщины и ее способность к зачатию закладывается еще в материнской утробе. Именно в этот период в яичниках плода формируется запас яйцеклеток, который пригодится девочке во взрослой жизни для зачатия собственного ребенка. Их число у каждой женщины индивидуально, но в среднем это почти 400 000. К тому времени, когда девочка достигнет возраста полового созревания, ее личный репродуктивный запас будет существенно меньшим, а к 35 годам останется не более 35 000 яйцеклеток в каждом яичнике.
Может показаться, что это количество неоправданно большое, но природа ничего не делает просто так. С возрастом яйцеклетки становятся все более чувствительными к негативному воздействию факторов внешней среды и их способность объединяться со сперматозоидами для формирования зародыша существенно снижается. К тому же, чтобы встретиться со сперматозоидом, яйцеклетке необходимо сначала выйти из яичника, и тут возможны некоторые затруднения.
Происходит все следующим образом: в начале менструального цикла в яичниках начинают расти фолликулы (около 6-8 в левом и правом). В каждом из них зреет яйцеклетка. Постепенно становится заметно, что один из фолликулов явно больше остальных. Его называют доминантным и это значит, что именно из него в середине цикла (скорее всего на 14 день со дня начала последней менструации) выйдет готовая к оплодотворению клетка. Процесс разрыва фолликула и выброса яйцеклетки в маточную трубу и называется овуляцией.
Это лучшее время для зачатия. Если оно произойдет, то зародыш прикрепится к стенке матки и месячных кровотечений уже не будет. Если нет – в назначенный день начнется менструация и новый цикл, круг замкнется. Вот упрощенный сценарий тех сложных процессов, которые ежемесячно происходят в организме женщины.
Но случается и другой вариант развития событий – яйцеклетка может не выйти из яичника. Возможно, ее там нет, или развитие фолликула пошло не по плану, как бы там ни было беременность в таком случае невозможна – сперматозоиду просто нечего оплодотворять. В таком случае медики говорят об ановуляции, то есть отсутствии овуляции.
Ановуляция диагностируется у 25% женщин, которые на протяжении длительного времени предпринимают тщетные попытки зачать ребенка. Это одна из самых распространенных причин бесплодия.

Первый и самый главный признак ановуляции – отсутствие менструального кровотечения (аменорея). Такой симптом проявляется в 50% случаев. Другая половина женщин замечают резкие изменения в своем месячном календаре. Цикл может увеличиваться настолько, что определить следующую дату начала месячных просто невозможно. Меняется и характер кровотечений, они становятся скудными и редкими.
Женщины с низким болевым порогом во время овуляции ощущают ноющую боль внизу живота. К тому же о созревании яйцеклетки можно судить по характеру влагалищных выделений. Когда приходит время овуляции, они кажутся более обильными и слизистыми. Но это лишь косвенные признаки. Узнать наверняка вышла ли из яичника яйцеклетка можно сразу несколькими способами.
Начинать наблюдения нужно с первого дня цикла. Для этого каждый день в одно и то же время (лучше около 7 утра) в ректальное отверстие вставляется градусник, а затем его показания записываются. Проделывая эту процедуру на протяжении месяца, можно заметить две фазы. На начальном и завершающем этапах цикла базальная температура одинакова, а посередине (как раз тогда, когда происходит разрыв фолликула и освобождение яйцеклетки) значения градусника снижаются. О чем это говорит женщине? Чем ниже базальная температура, тем выше вероятность скорого наступления овуляции, а, следовательно, именно в это время лучше всего планировать зачатие.
Еще недавно этот метод считался одним из самых эффективных для успешного планирования беременности. Но сегодня медики предупреждают, что полагаться на него можно не всегда. График может иметь погрешности, если мерить температуру в разное время. Кроме того, на показатель ректального градусника влияет не только процесс созревания яйцеклетки, но и нарушения сна, употребление алкоголя, болезни и пр.
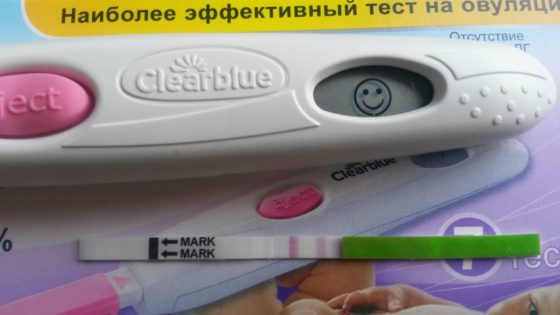
Оказывается, что в аптеке можно приобрести не только тест на беременность, но и на овуляцию. Он работает по тому же принципу – определяет количество гормона в моче. Разница только в том, какой гормон брать во внимание. Так, во время беременности растет уровень ХГЧ (хорионического гонадотропина человека), а во время овуляции – ЛГ (лютеинизирующего гормона).
Полосок на овуляторном тесте также две – тестовая и контрольная. Вот только интерпретировать значение овуляторного теста несколько сложнее, чем такого же теста на беременность. Ведь в данном случае две полоски не всегда свидетельствует о положительном результате. Нужно принимать во внимание не только само наличие второй полоски, но и ее цвет. Чем он ярче и насыщенней, тем с большей долей вероятности можно утверждать, что с овуляторным циклом все в порядке.
Если на яичнике есть кисты, что является сегодня довольно распространенным явлением, точность экспресс-теста на овуляцию будет равна нулю. При поликистозе уровень ЛГ всегда выше нормы, так что судить о созревании и выходе яйцеклетки по этому параметру бесполезно.
Как правило, УЗИ назначают в первой фазе цикла, ориентировочно в тот день, когда овуляция должна начаться по женскому календарю. На экране УЗИ-аппарата хорошо видно сколько фолликулов зреет в яичнике, есть ли доминантный, каковы его размеры. Берется во внимание общее состояние женских органов, а также толщина маточного эндометрия. Через несколько дней исследование нужно повторить, чтобы убедиться в наличии желтого тела, которое появляется на месте разорвавшегося во время овуляции фолликула.
Важно понимать, что отсутствие созревших яйцеклеток далеко не всегда является проблемой, требующей срочного вмешательства. В жизни каждой женщины случаются периоды, когда ее организм приостанавливает процесс выработку яйцеклеток по физиологичным причинам. Это может быть беременность, кормление грудью или наступление менопаузы. Это физиологическая ановуляция, которая является нормальной реакцией организма на происходящие в нем кардинальные гормональные изменения.
Кроме этого, у каждой половозрелой женщины в среднем дважды в год случаются менструальные циклы, во время которых овуляции не происходит. Ановуляция при регулярных месячных — так называемый кратковременный отдых репродуктивной системы. Именно поэтому бить тревогу после одного-двух овуляторных тестов, показавших отрицательный результат, рано. Но если яичники отказываются воспроизводить яйцеклетки на протяжении трех и более месяцев – это уже серьезный сигнал. Может возникнуть хроническая ановуляция. Такое положение дел уже является патологией и непременно отображается на общем состоянии организма.
Тщательно присмотревшись к себе, женщины с ановуляцией замечают симптомы, которые мало кого порадуют:
- на лице появляется угревая сыпь;
- волосы начинают заметно редеть и постепенно выпадать;
- волосяной покров на руках и ногах, напротив, растет с большей интенсивностью, становится более темным и жестким;
- беспокоят молочные железы, развивается мастопатия.
Почему вдруг женский организм отказывается производить яйцеклетки – сложный вопрос. Чаще всего проблема кроется в нарушениях работы некоторых отделов головного мозга, отдающих команды для выработки гормонов. Так, непосредственное участие в репродуктивной жизни женщины принимают гипофиз и гипоталамус. Если их взаимосвязь с яичниками нарушается, последние перестают вырабатывать нужные гормоны и яйцеклетки. Это может случиться, если в головном мозге нарушено кровоснабжение или начала расти опухоль.
В числе других причин ановуляторного цикла также значится целый ряд сопутствующих заболеваний:
- воспаления маточных придатков;
- ожирение или другая крайность – излишняя худоба, анорексия;
- поражение щитовидной железы;
- проблемы с печенью;
- киста яичника;
- маточные миомы;
- гиперплазия;
- эндометриоз;
- раннее истощение яичников и преждевременный климакс.
Угнетать овуляторные процессы могут некоторые лекарственные препараты, а также длительный прием оральных контрацептивов.
Говоря о причинах ановуляции, нельзя игнорировать психологический фактор. Стрессы, нервные истощения, сильные эмоциональные потрясения отрицательным образом сказываются на работе яичников в целом и их способности воспроизводить яйцеклетки в частности.
На вопрос о том, лечится ли ановуляция, в большинстве случаев можно ответить утвердительно. Но важно понимать, что отсутствие овуляции – это следствие, так что бороться нужно не с ановуляцией как такой, а с тем, что ее спровоцировало. Начать нужно с приведения в норму массы тела, а также психоэмоционального состояния женщины. В этом контексте лечение ановуляции народными средствами возможно, но если дело дошло до серьезных гормональных нарушений, то одними травами и настойками проблему решить вряд ли удастся.
Основное направление медикаментозного лечение ановуляции – стимуляция работы гипофиза и гипоталамуса. Для этого зачастую используется кломифен цитрат, задача которого – усилить синтез гормонов. Кроме этого, в назначении врача можно увидеть гормоносодержащие препараты.
- Агонисты дофамина – нормализуют уровень гонадотропных гормонов (в том числе ЛГ, о котором речь шла выше) и снижают количество пролактина в крови;
- Тиреоидные гормоны – назначаются вместе с препаратами предыдущей группы в случае, если одной из причин ановуляции являются проблемы со щитовидной железой;
- Эстроген-гестрогеновые средства – направлены на улучшение работоспособности гипоталамуса и гипофиза, чаще всего употребляются вместе с препаратами, снижающими уровень эстрогена.
- Гонадотропные гормоны – регулируют роботу половых желез.
Довольно часто причиной нарушений овуляторного цикла становится избыток мужских половых гормонов в организме женщины, в частности речь идет об андрогенах. Чтобы снизить их уровень в крови, врачи выписывают дексаметазон. Кроме гормональных препаратов, в современных клиниках среди методов стимуляции овуляции значатся парацервикальные инъекции, физиотерапия и гинекологический массаж.
Заставить яичники вырабатывать яйцеклетки можно и более радикальными методом. Если медикаментозное лечение не дало видимых результатов, то придется прибегнуть к хирургическому вмешательству. Имеется в виду метод клиновидной резекции яичников, во время которой вырезают поврежденные ткани органа. Если в течении полугода после операции, овуляция не восстанавливается и беременность не наступает, врачам ничего не остается, как рекомендовать процедуру экстракорпорального оплодотворения — ЭКО.
Несмотря на возраст и жизненные планы, к длительному отсутствию овуляции нужно отнестись серьезно. Не стоит забывать, что при нарушениях овуляторного цикла очень высок риск появления злокачественных образований. Внимательно следите за личным менструальным календарем, обращайте внимание на свое самочувствие в разные дни цикла и не стесняйтесь отправляться к врачу при малейшем недомогании. Чуткое отношение к себе – залог женского здоровья, красоты и долголетия!






















