В России частота браков, в которых нет детей, что обусловлено какими-либо медицинскими причинами, то есть бесплодных браков, составляет 8 – 19%. На долю женского фактора в бесплодном браке приходится 45%. Причины бесплодия у женщин весьма многочисленны, но в большинстве случаев бесплодие возможно преодолеть, благодаря огромному шагу вперед современной медицины.
Как определить бесплодие? О бесплодии говорят, когда женщина детородного возраста не способна забеременеть в течение года при условии регулярной половой жизни и без использования контрацептивных методов. Женское бесплодие классифицируют по следующим факторам:
В зависимости от механизма возникновения выделяют бесплодие врожденное и приобретенное.
Если у женщины, которая ведет половую жизнь, в прошлом беременностей не было вообще, говорят о первичном бесплодии. В случае имевшихся беременностей в анамнезе, независимо от их исхода (аборт, выкидыш или роды) говорят о вторичном бесплодии. Не существует степеней бесплодия, как указывается на многих сайтах в Интернете. Степень заболевания означает тяжесть его проявления (легкую, среднюю или умеренную), а бесплодие либо есть, либо его нет.
В данном случае бесплодие подразделяют на абсолютное и относительное.
При абсолютном бесплодии женщина никогда не сможет забеременеть естественным путем вследствие наличия необратимых патологических изменений половой системы (нет матки и яичников, отсутствуют фаллопиевы трубы, врожденные пороки развития половых органов).
Относительное бесплодие подразумевает возможность восстановления фертильности у женщины после проведенного лечения и устранения причины, которая вызвала бесплодие. В настоящее время выделение относительного и абсолютного бесплодия несколько условно из-за применения новых технологий лечения (например, при отсутствии маточных труб женщина может забеременеть путем экстракорпорального оплодотворения).
По продолжительности бесплодие может быть временным, что обусловлено действием некоторых факторов (длительный стресс, ослабление организма в период или после болезни), постоянным (когда причину устранить невозможно, например, удаление яичников или матки) и физиологическим, обусловленное преходящими физиологическими факторами (препубертатный, постклимактерический период и период грудного вскармливания).
Различают бесплодие вследствие ановуляции (эндокринное), трубное и перитонеальное, маточное и цервикальное (различные гинекологические заболевания, при которых имеются анатомо-функциональные нарушения состояния эндометрия или шеечной слизи), бесплодие иммунологическое и психогенное, а также бесплодие невыясненного генеза.
И как отдельные формы бесплодия:
- Добровольное — использование противозачаточных средств из-за нежелания иметь не только второго – третьего, но и первого ребенка.
- Вынужденное — принятие определенных мер по предупреждению рождаемости (например, наличие тяжелого заболевания у женщины, при котором беременность значительно повышает шансы его утяжеления и риск летального исхода).
Признаки бесплодия у женщин обусловлены причинами, которые привели к неспособности женщины забеременеть. Утрата фертильной функции определяется следующими факторами:
Бесплодие, обусловленное ановуляцией, развивается при нарушении на любом уровне взаимосвязи между гипоталамусом, гипофизом, надпочечниками и яичниками и развивается при каких-либо эндокринных патологиях.
О трубном бесплодии говорят при создавшейся анатомической непроходимости фаллопиевых труб или при нарушении их функциональной активности (органическое и функциональное бесплодие трубного генеза). Распространенность половых инфекций, беспорядочная смена половых партнеров и раннее ведение половой жизни, ухудшение экологической обстановки способствует увеличению количества воспалительных заболеваний репродуктивных органов, в том числе и воспалению труб.
Образование соединительно-тканных тяжей (спаек) в малом тазу после перенесенного инфекционного процесса или вследствие генитального эндометриоза ведет к сращению матки, яичников и труб, образованию между ними перетяжек и обуславливает перитонеальное бесплодие. 25% случаев бесплодия у женщин (непроходимость маточных труб) связано с туберкулезом женских половых органов.
Как правило, длительно действующие психогенные факторы влияют на активность труб, что приводит к нарушению их перистальтики и бесплодию. Постоянные конфликты в семье и на работе, неудовлетворенность социальным статусом и материальным положением, ощущение одиночества и неполноценности, истерические состояния во время оечер5дных месячных можно объединить в «синдром ожидания беременности». Нередко отмечается бесплодие у женщин, которые страстно мечтают о ребенке или наоборот, ужасно боятся забеременеть.
В эту группу факторов входят различные заболевания, вследствие которых овуляция или последующая имплантация оплодотворенной яйцеклетки становится невозможной. В первую очередь это маточные факторы: миома и полип матки, аденомиоз, гиперпластические процессы эндометрия, наличие внутриматочных синехий или синдрома Ашермана (многочисленные выскабливания и аборты), осложнения после родов и хирургических вмешательств, эндометриты различной этиологии и химические ожоги матки.
К шеечным причинам бесплодия можно отнести:
- воспалительные изменения в цервикальной слизи (дисбактериоз влагалища, урогенитальный кандидоз)
- анатомически измененная шейка матки (после родов или абортов либо врожденная): рубцовая деформация, эктропион
- а также фоновые и предраковые процессы – эрозия, лейкоплакия, дисплазия.
Также бесплодие данной группы причин может быть обусловлено субсерозным узлом матки, что сдавливает трубы, кисты и опухоли яичников, аномалии развития матки (внутриматочная перегородка, гипоплазия матки – «детская» матка»), неправильное положение половых органов (чрезмерный перегиб или загиб матки, опущение или выпадение матки и/или влагалища).
К проблемам, ведущих к развитию бесплодия, можно отнести и иммунологические факторы, что обусловлено синтезом антител к спермиям, как правило, в шейке матки, и реже в слизистой матки и фаллопиевых трубах.
Факторы, значительно повышающие риск бесплодия:
- возраст (чем старше становится женщина, тем больше у нее накапливается различных соматических и гинекологических заболеваний, а состояние яйцеклеток значительно ухудшается);
- стрессы;
- недостаточное и неполноценное питание;
- избыточный вес или его дефицит (ожирение или диеты для похудания, анорексия);
- физические и спортивные нагрузки;
- вредные привычки (алкоголь, наркотики и курение);
- наличие скрытых половых инфекций (хламидии, уреаплазмы, вирус папилломы человека и прочие);
- хронические соматические заболевания (ревматизм, сахарный диабет, туберкулез и другие);
- проживание в мегаполисах (радиация, загрязнение воды и воздуха отходами производств);
- склад характера (эмоционально лабильные, неуравновешенные женщины) и состояние психического здоровья.
Согласно статистике, определена частота встречаемости некоторых форм бесплодия:
- гормональное бесплодие (ановуляторное) достигает 35 – 40%;
- бесплодие, обусловленное трубными факторами составляет 20 – 30% (по некоторым данным достигает 74%);
- на долю различной гинекологической патологии приходится 15 – 25%;
- иммунологическое бесплодие составляет 2%.
Но не всегда возможно установить причину бесплодия даже при использовании современных методов обследования, поэтому процент так называемого необъяснимого бесплодия составляет 15 – 20.
Диагностика бесплодия у слабого пола должна начинаться только после установления фертильности спермы (спермограммы) у полового партнера. Кроме того, необходимо пролечить воспалительные влагалищные заболевания и шейки матки. Диагностика должна начинаться не ранее, чем через 4 – 6 месяцев после проведенной терапии. Обследование женщин, неспособных забеременеть, начинается на поликлиническом этапе и включает:
Выясняется количество и исходы беременностей в прошлом:
- искусственные аборты и выкидыши
- уточняется наличие/отсутствие криминальных абортов
- также внематочных беременностей и пузырного заноса
- устанавливается число живых детей, как протекали послеабортный и послеродовые периоды (были ли осложнения).
Уточняется длительность бесплодия и первичного и вторичного. Какие методы предохранения от беременности использовались женщиной и длительность их применения после предыдущей беременности либо при первичном бесплодии.
- системных заболеваний (патология щитовидки, диабет, туберкулез или заболевания коры надпочечников и прочие)
- проводится ли женщине в настоящее время какое-либо медикаментозное лечение препаратами, которые негативно воздействуют на овуляторные процессы (прием цитостатиков, рентгенотерапия органов живота, лечение нейролептиками и антидепрессантами, гипотензивными средствами, такими как резерпин, метиндол, провоцирующие гиперпролактинемию, лечение стероидами).
Также устанавливаются перенесенные хирургические вмешательства, которые могли поспособствовать развитию бесплодия и образованию спаек:
- клиновидная резекция яичников
- удаление аппендикса
- операции на матке: миомэктомия, кесарево сечение и на яичниках с трубами
- операции на кишечнике и органах мочевыделительной системы.
- воспалительные процессы матки, яичников и труб
- также инфекции, которые передаются половым путем, выявленный тип возбудителя, сколько длилось лечение и каков его характер
- выясняется характер влагалищных белей и заболевания шейки матки, каким методом проводилось лечение (консервативное, лазеротерапия, криодеструкция или электрокоагуляция).
- устанавливается наличие/отсутствие отделяемого из сосков (галакторея, период лактации) и продолжительность выделений.
Учитываются действие производственных факторов и состояние окружающей среды, вредные привычки. Также выясняется наличие наследственных заболеваний у родственников первой и второй степени родства.
Обязательно уточняется менструальный анамнез:
- когда случилось менархе (первая менструация)
- регулярный ли цикл
- имеется ли аменорея и олигоменорея
- межменструальные выделения
- болезненность и обильность месячных
- дисменорея.
Кроме того, изучается половая функция, болезнен ли половой акт, какой тип болей (поверхностный или глубокий), имеются ли кровяные выделения после коитуса.
При физикальном исследовании определяется тип телосложения (нормостенический, астенический или гиперстенический), изменяется рост и вес и высчитывается индекс массы тела (вес в кг/рост в квадратных метрах). Также уточняется прибавка в весе после замужества, перенесенных стрессов, перемены климатических условий и т. д. Оценивается состояние кожи (сухая или влажная, жирная, комбинированная, присутствие угревой сыпи, стрий), характер оволосения, устанавливается наличие гипертрихоза и гирсутизма, время появления избыточного оволосения.
Обследуются молочные железы и их развитие, наличие галактореи, опухолевых образований. Проводится бимануальная гинекологическая пальпация и осмотр шейки матки и стенок влагалища в зеркалах и кольпоскопически.
Назначается осмотр офтальмолога для выяснения состояния глазного дна и цветового зрения. Терапевт предоставляет заключение, разрешающее/запрещающее вынашивание беременности и роды. При необходимости назначаются консультации специалистов (психиатр, эндокринолог, генетик и прочие).
С целью выяснения функционального состояния репродуктивной сферы (гормональное исследование) используются тесты функциональной диагностики, которые помогают выявить наличие или отсутствие овуляции и оценить степень эстрогенной насыщенности женского организма:
- подсчет кариопикнотического индекса влагалищного эпителия (КПИ, %)
- выявление феномена «зрачка» — зияние наружного зева в овуляторную фазу;
- измерение длины натяжения шеечной слизи (достигает 8 0 10 см в овуляторную стадию);
- измерение ведение графика базальной температуры.
Лабораторные анализы на бесплодие включают проведение инфекционного и гормонального скрининга. С целью выявления инфекций назначаются:
- мазок на влагалищную микрофлору, мочеиспускательного и шеечного канала, определение степени чистоты влагалища;
- мазок на цитологию с шейки и из цервикального канала;
- мазок из шеечного канала и проведение ПЦР для диагностики хламидий, цитомегаловируса и вируса простого герпеса;
- посев на питательные среды влагалищного содержимого и цервикального канала – выявление микрофлоры, уреаплазмы и микоплазмы;
- анализы крови на сифилис, вирусные гепатиты, ВИЧ-инфекцию и краснуху.
Гормональное исследование проводится амбулаторно с целью подтвердить/исключить ановуляторное бесплодие. Функцию коры надпочечников просчитывают по уровню выделения ДГЭА –С и 17 кетостероидов (в моче). Если цикл регулярный, назначается анализ крови на пролактин, тестостерон, кортизол и содержание тиреоидных гормонов в крови в первую фазу цикла (5 – 7 дни). Во вторую фазу оценивается содержание прогестерона для выявления полноценности овуляции и работы желтого тела (20 – 22 дни).
Для уточнения состояния различных составляющих репродуктивной системы проводят гормональные и функциональные пробы:
- проба с прогестероном позволяет выявить уровень эстрогенной насыщенности в случае аменореи и адекватность реакции слизистой матки на прогестероновое воздействие, а также особенность его десквамации при уменьшении прогестеронового уровня;
- циклическая проба с комбинированными оральными контрацептивами (марвелон, силест, логест);
- проба с кломифеном проводится у женщин с нерегулярным циклом или аменореей после искусственно вызванной менструации;
- проба с метоклопрамидом (церукалом) позволяет дифференцировать гиперпролактиновые состояния;
- проба с дексаметазоном – необходима при повышенном содержании андрогенов и определение источника их образования (яичники или надпочечники).
Если у пациентки имеются выраженные анатомические изменения труб или подозревается наличие внутриматочных синехий, ее в обязательном порядке обследуют на туберкулез (назначаются туберкулиновые пробы, рентген легких, гистеросальпингография и бак. исследование эндометрия, полученного при выскабливании).
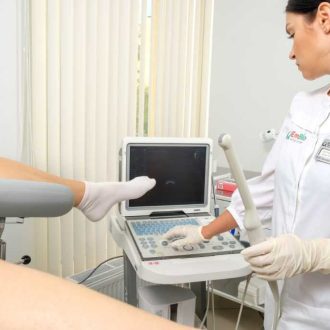
Всем женщинам с предполагаемым бесплодием назначается УЗИ органов малого таза. В первую очередь для выяснения пороков развития, опухолей, полипов шейки и матки и прочей анатомической патологии. Во-вторых, УЗИ, проведенное в середине цикла позволяет выявить наличие и размер доминантного фолликула (при эндокринном бесплодии) и измерить толщину эндометрия в середине цикла и за пару дней до месячных. Также показано УЗИ щитовидки (при подозрении на патологию железы и гиперпролактинемии) и молочных желез для исключения/подтверждения опухолевых образований. УЗИ надпочечников назначается пациенткам с клиникой гиперандрогении и высоким уровнем андрогенов надпочечников.
При нарушении ритма менструаций с целью диагностики нейроэндокринных заболеваний делают рентгеновские снимки черепа и турецкого седла.
Гистеросальпингография помогает диагностировать аномалии развития матки, подслизистую миому и гиперпластические процессы эндометрия, наличие спаек в матке и непроходимость труб, спайки в малом тазу и истмико-цервикальную недостаточность.
При подозрении на иммунологические бесплодие назначается посткоитальный тест (приблизительный день овуляции, 12 – 14 день цикла), с помощью которого выявляются специфические антитела в цервикальной жидкости к сперматозоидам.
Биопсия эндометрия, который получают при диагностическом выскабливании, назначается в предменструальном периоде и проводится только по строгим показаниям, особенно тем пациенткам, которые не рожали. Показаниями являются подозрение на гиперплазию эндометрия и бесплодие неясного генеза.
Одним из методов эндоскопического исследования является гистероскопия. Показания для гистероскопии:
- нарушение ритма месячных, дисфункциональные маточные кровотечения;
- контактное кровомазанье;
- подозрение на внутриматочную патологию (синдром Ашермана, внутренний эндометриоз, подслизистый миоматозный узел, хроническое воспаление матки, инородные тела в матке, полипы и гиперплазия эндометрия, внутриматочная перегородка).
В случае подозрения на хирургическую гинекологическую патологию женщин с бесплодием (после предварительного амбулаторного обследования) направляют на лапароскопию. Диагностическая лапароскопия практически в 100% позволяет выявить патологию органов малого таза (генитальный эндометриоз, объемные образования матки и яичников, спайки малого таза, воспалительный процесс матки и придатков). При эндокринном бесплодии показано проведение лапароскопии через 1,5 – 2 года гормонального лечения и отсутствием эффекта.
Лапароскопическое вмешательство проводится в 1 или 2 фазу цикла в зависимости от предполагаемого заболевания. Во время операции оценивается объем и качество перитонеальной жидкости, яичники, их размеры и форма, цвет и проходимость фаллопиевых труб, оценка фимбрий и брюшины малого таза, выявляются эндометриоидные гетеротопии и дефекты брюшины.
Лечение бесплодия у женщин зависит от формы заболевания и причины, которая привела к утрате фертильности:
Терапию начинают с назначения консервативных методов, причем лечение должно быть комплексным и поэтапным. Если имеется функциональное трубное бесплодие, показана психотерапия, седативные и спазмолитические препараты и противовоспалительное лечение. Параллельно проводится коррекция гормональных сдвигов. В случае выявления ИППП показано назначение антибиотиков с учетом чувствительности к ним выявленных возбудителей, иммунотерапия, а также рассасывающее лечение: местное в виде тампонов и гидротубаций и назначение биостимуляторов и ферментов (лидаза, трипсин, вобэнзим), кортикостероидов. Гидротубации можно проводить с антибиотиками, ферментами и кортикостероидами (гидрокортизон).
После курса противовоспалительного лечения назначаются физиотерапевтические методы:
- электрофорез с йодом, магнием и кальцием, ферментами и биостимуляторами;
- ультрафонофорез (используется лидаза, гиалуронидаза, витамин Е в масляном растворе);
- электростимуляция матки, придатков;
- орошения влагалища и шейки матки сероводородными, радоновыми, мышьяковистыми водами;
- массаж матки и придатков;
- грязевые аппликации.
Через 3 месяца после проведенного курса лечения повторяют гистеросальпингографию и оценивают состояние труб. В случае выявления непроходимости труб или спаек показана лапароскопия лечебная, которую в послеоперационном периоде дополняют физиотерапевтическими методами и препаратами для стимуляции овуляции. С помощью лапароскопии осуществляют следующие микрохирургические операции:
- сальпиголизис – устраняют перегибы и искривления труб путем разделения спаек вокруг них;
- фимбриолизис – фимбрии трубы освобождаются от сращений;
- сальпингостоматопластика – в трубе с заращенным ампулярным концом создается новое отверстие;
- сальпигносальпингоанастамоз – удаление части непроходимой трубы с последующим «конец в конец» сшиванием;
- пересадка трубы при ее непроходимости в интерстициальном отделе в матку.
Если обнаруживается перитонеальное бесплодие (спаечный процесс), производится разделение и коагуляция спаек. В случае обнаруженной сопутствующей патологии (эндометриоидные очаги, субсерозные и интерстициальные миоматозные узлы, кисты яичников) ее ликвидируют. Шансы наступления беременности после проведенного микрохирургического лечения составляют 30 – 60%.
Если на протяжении двух лет после выполненного консервативного и хирургического лечения фертильность не восстановилась, рекомендуют ЭКО.
Как лечить бесплодие эндокринного генеза, зависит от вида и местоположения патологического процесса. Женщинам с ановуляторным бесплодием и сопутствующим ожирением нормализуют вес, назначая на 3 – 4 месяца низкокалорийную диету, физические нагрузки и прием орлистата. Также можно принимать сибутрамин, а при нарушении толерантности к глюкозе рекомендуется метморфин. Если в течение оговоренного периода времени беременность не наступила, назначаются стимуляторы овуляции.
В случае диагностированного склерополикистоза яичников (СПКЯ) алгоритм лечения включает:
- медикаментозная коррекция гормональных нарушений (гиперандрогения и гиперпролактинемия), а также терапия избыточного веса и нарушения переносимости глюкозы;
- если на фоне лечения беременность не наступила, назначаются индукторы овуляции;
- если консервативное лечение не оказало эффекта на протяжении 12 месяцев, показана лапароскопия (резекция или каутеризация яичников, исключение трубно-перитонеального бесплодия).
При наличии регулярных менструаций у пациентки, нормально развитых половых органов, а содержание пролактина и андрогенов соответствует норме (эндометриоз исключен), проводится следующая терапия:
- назначаются однофазные КОК по контрацептивной схеме, курсом по 3 месяца и перерывами между курсами в 3 месяца (общее количество – 3 курса, длительность лечения 15 месяцев) – метод основан на ребаунд-эффекте – стимуляция выработки собственных гормонов яичниками после отмены КОК и восстановление овуляции (если эффекта нет, назначаются индукторы овуляции);
- стимуляция овуляции осуществляется клостилбегитом, хорионическим гонадотропином и прогестероном (клостилбегит принимается по 50 мг один раз в сутки в течение первых 5 дней цикла, а для закрепления эффекта назначается хорионический гонадотропин внутримышечно на 14 день цикла) – длительность лечения составляет 6 циклов подряд;
- стимуляция овуляции препаратами ФСГ (метродин, гонал-Ф) с первого дня цикла на протяжении 7 – 12 дней до созревания главного фолликула (обязательно контроль УЗИ), курс составляет 3 месяца;
- стимуляция овуляции препаратами ФСГ и ЛГ (пергонал, хумегон) и назначение хорионического гонадотропина (прегнил).
Одновременно назначаются иммуномодуляторы (левамизол, метилурацил), антиоксиданты (витамин Е, унитиол) и ферменты (вобэнзим, серта).
При регулярных месячных и недоразвитии половых органов назначается следующая схема лечения:
- циклическая гормонотерапия эстрогенами (микрофоллин) и гестагенами (прегнин, норколут) курсом 6 – 8 месяцев;
- витаминотерапия по фазам менструального цикла на тот же срок (в первую фазу витамины В1 и В6, фолиевая кислота, во вторую фазу витамины А и Е, и в течение всего курса рутин и витамин С);
- физиолечение (электрофорез с медью в первую фазу и с цинком во вторую);
- гинекологический массаж (до 40 процедур);
- стимуляция овуляции клостилбегитом и хорионическим гонадотропином.
Женщинам, которые не могут забеременеть на фоне гиперпролактинемии, назначают препараты, подавляющие синтез пролактина, восстанавливают цикл (устраняя ановуляцию и увеличивая содержание эстрогенов) и фертильность, уменьшают проявления симптомов гипоэстрогении и гиперандрогении. К таким лекарствам относятся парлодел, абергин, квинагомид и каберголин. Также рекомендуется прием гомеопатического средства – мастодинон.
Гиперандрогению яичникового и надпочечникового происхождения лечат на протяжении полугода дексаметазоном, а если овуляция инее восстанавливается, то проводят стимуляцию овуляции (клостилбегитом, хорионическим гонадотропином, ФСГ и ХГ либо ФСГ, ЛГ и ХГ).
Лечение бесплодия у пациенток с гипергонадотропной аменореей (синдром резистентных яичников и синдром истощенных яичников) является малоперспективным. Прогноз при других формах эндокринного бесплодия достаточно благоприятный, примерно в половине случаев пациентки беременеют уже в течение полугода проведения стимулирующего овуляцию лечения (при отсутствии других факторов бесплодия).
Пациенткам, которые не могут забеременеть на фоне гиперпластических процессов эндометрия (гиперплазия и полипы) и у которых отсутствуют другие факторы бесплодия, проводят лечение, направленное на ликвидацию патологически измененной слизистой матки и нормализацию гормональных и обменных процессов в организме. В случае железисто-кистозной гиперплазии проводится выскабливание полости матки с последующим назначением эстроген-гестагенных препаратов (3 – 4 месяца), а при рецидиве заболевания гормональное лечение продолжается 6 – 8 месяцев. Полипы матки удаляют с помощью гистероскопии, а затем выскабливают эндометрий. Гормональная терапия назначается при сочетании полипов с гиперплазией эндометрия.
Выбор способа лечения у больных с миомой матки зависит от локализации и размеров узла. Подслизистый миоматозный узел удаляют гистероскопически (гистерорезектоскопия), интерстициальные и субсерозные узлы не более 10 см убирают лапароскопически. Лапаротомия показана при больших размерах матки (12 и более недель) и атипичном расположении узлов (шеечное, перешеечное). После консервативной миомэктомии назначаются агонисты гонадотропинрилизинг гормона (золадекс) курсом на 3 цикла. Если на протяжении 2 лет после миомэктомии женщина не беременеет, ее направляют на ЭКО. В период ожидания проводится стимуляция овуляции.
Лечение пациенток с внутриматочными синехиями заключается в их гистероскопическом рассечении и назначении после вмешательства циклической гормонотерапии сроком на 3 – 6 месяцев. Чтобы снизить шансы повторного образования сращений в полости матки вводят ВМС сроком не меньше месяца. Прогноз при данном заболевании достаточно сложный и прямо пропорционален степени и глубине поражения базального слоя эндометрия.
В случае пороков развития матки проводятся пластические операции (рассечение внутриматочной перегородки или метропластика двурогой матки или имеющихся двух маток).
Лечение шеечного бесплодия зависит от причины, его вызвавшей. В случае анатомических дефектов выполняются реконструктивно-пластические операции на шейке, при выявлении полипов цервикального канала их удаляют с последующим выскабливанием слизистой канала. При выявлении фоновых заболеваний и эндометриоидных гетеротопий назначается противовоспалительная терапия, а затем лазеро- или криодеструкция. Одновременно нормализуется функция яичников при помощи гормональных препаратов.
Терапия иммунологического бесплодия представляет собой сложную задачу. Лечение направлено на нормализацию иммунного статуса и подавление выработки антиспермальных антител (АСАТ). Для преодоления подобной формы бесплодия применяются методы:
Данный способ лечения требует полного исключения незащищенных половых актов (используются презервативы) между партнерами. Эффективность зависит от длительности соблюдения условия, чем дольше отсутствует контакт, тем выше вероятность десенсибилизации (чувствительность) организма женщины к составляющим спермы мужа. Кондом-терапию назначают сроком не менее полугода, после чего пытаются зачать ребенка естественным путем. Эффективность лечения достигает 60%.
Применяются антигистаминные препараты (тавегил, супрастин), которые уменьшают реакцию организма на гистамин: расслабляют гладкую мускулатуру, снижают проницаемость капилляров и предотвращают развитие отека тканей. Также в небольших дозах назначаются глюкокортикоиды, которые тормозят образование антител. Курс лечения рассчитан на 2 – 3 месяца, лекарства принимаются женщиной за 7 дней до овуляции.
Рекомендуется дополнительно к приему антигистаминных и глюкокортикоидов назначение антибиотиков (наличие скрытой инфекции увеличивает секрецию антиспермальных антител). Эффективность подобного метода терапии составляет 20%.
Достаточно эффективный способ лечения (40%). Суть метода заключается в заборе семенной жидкости, ее специальной очистки от поверхностных антигенов, после чего сперма вводится в полость матки (сперматозоиды минуют цервикальный канал).
Если все указанные способы лечения иммунологического бесплодия оказались неэффективны, рекомендовано выполнение экстракорпорального оплодотворения.
Эффективность народного лечения бесплодия не доказана, но врачи допускают использование фитотерапии как дополнение к основному методу лечения. При трубно-перитонеальном бесплодии рекомендуется прием следующих сборов:
Смешать и перемолоть 100 гр. укропных семян, 50 гр. анисовых семян, 50 гр. сельдерея и столько же крапивы двудомной. Добавить в пол-литра меда, размешать и принимать трижды в день по 3 ст. ложки.
В течение 20 минут в литре воды кипятить на маленьком огне 10 столовых ложек листьев подорожника, затем добавить стакан меда и кипятить еще 10 минут, отвар остудить и после процедить, выпивать по 1 столовой ложке трижды в день.
Три раза в день выпивать по столовой ложке сиропа из подорожника (сбор №2), а спустя 10 минут выпивать по 75 мл отвара из трав: листья герани, корень сальника колючего, костенец волосовидный, пастушья сумка, шишки хмеля, цветы и листья манжетки обыкновенной. Для приготовления отвара 2 ст. ложки залить полулитром воды, кипятить 15 минут на маленьком огне и процедить.
Также допускается прием трав от бесплодия в виде отваров и чаев, которые богаты фитогормонами, но под контролем врача: листья шалфея и семена подорожника, спорыш и зверобой, марьин корень, траву рамшии. Большое количество фитогормонов содержится в масле черного тмина и имбире, в травах боровая матка и красная щетка.
Для того чтобы беременность наступила, необходимо несколько условий. Во-первых, в яичнике должен созреть доминантный фолликул, после разрыва которого яйцеклетка освобождается и попадает в брюшную полость, а затем проникает в фаллопиеву трубу. Во-вторых, продвижению яйцеклетки в брюшной полости и трубе не должно что-либо мешать (спайки, перекрут трубы). В-третьих, сперматозоиды должны беспрепятственно проникнуть в полость матки, а затем в трубы, где произойдет оплодотворение яйцеклетки. И последнее, эндометрий должен быть подготовлен (секреторная и пролиферативная трансформация) к имплантации оплодотворенной яйцеклетки.
Начинать обследование, безусловно, нужно со сдачи спермы мужа и проведения анализа спермограммы, так как нередко в бесплодном браке «виноват» муж или оба супруга.
Как это не печально, но не всегда, даже, несмотря на использование новых методов обследования. При невыясненном факторе бесплодия возможно назначение пробного курса лечения, и в зависимости от его результатов уточняется диагноз, а само лечение может изменяться.
Помимо отсутствия беременности в течение года женщину могут беспокоить нерегулярные менструации, межменструальные кровотечения или мазня, боли внизу живота во время месячных или накануне, сухость кожи, избыточное оволосение и угревая сыпь.
Болезненные менструации ни в коем случае не свидетельствуют о фертильности женщины, а скорее говорят о произошедшей овуляции. Но если боли беспокоят во время и после сексуального контакта, не уменьшаются к концу месячных, то следует исключить эндометриоз, миому матки, хронический эндометрит и другую гинекологическую патологию.
После проведения гормонального лечения бесплодия женщина обязательно забеременеет двойней или тройней?
Совсем не обязательно, хотя прием гормонов стимулирует овуляцию и возможно одновременное созревание и оплодотворение сразу нескольких яйцеклеток.
К сожалению, 100% гарантии наступления беременности не имеет ни один метод лечения бесплодия. Восстановление фертильности зависит от многих факторов: возраста супругов, наличия соматических заболеваний и вредных привычек, формы бесплодия и прочего. И даже вспомогательные репродуктивные технологии не могут гарантировать беременность в 100%.
Каждая молодая женщина мечтает о счастливой семейной жизни и в своих мечтах счастливая семья всегда ассоциируется с детьми. К сожаленью реальность такова, что не у всех супружеских пар мечты сбываются. После многочисленных исследований и проведенных анализов супружеская пара слышит диагноз «бесплодие».
К сожалению, в России около пятнадцати процентов супружеских пар сталкиваются с проблемой бесплодия. По данным ВОЗ бесплодным считается брак, в котором беременность не наступает в течение года регулярной половой жизни без применения каких – либо противозачаточных средств. Проблема бесплодия в супружеской паре касается обоих супругов, так как процент женского и мужского бесплодия почти одинаков. Причины бесплодия у женщины различные, но к одной из главных причин можно отнести непроходимость маточных труб, по которым двигается яйцеклетка, встречаясь со сперматозоидами, в дальнейшем уже оплодотворенная яйцеклетка передвигается в матку.
Это нарушение функции маточных труб могут провоцировать различные перенесенные воспалительные заболевания или нарушения выработки половых гормонов. Если у женщины нерегулярные менструации, они скудны или наоборот, обильные, или же они вовсе отсутствуют, то это первый звоночек для проведения обследования. Нарушения менструального цикла и процесса овуляции часто связаны с гормональным дисбалансом. Все это нетрудно диагностируется и лечится несложно и эффективно.
Другой причиной бесплодия являются различные поражения матки, такие как миомы, полипы эндометрия, сращения в полости матки, врожденные деформации или полное отсутствие детородного органа, в результате чего нарушается физиологический процесс приживления эмбриона в матке.
Немаловажную роль на процесс зачатия играет также возраст самой женщины. В современное время женщины сначала стараются сделать карьеру, обеспечить свое материальное и социальное положение, а потом уже только задумываются о семье и ребенке. Но при этом забывают такой немаловажный факт, что после 35 лет способность женщины к зачатию начинает резко падать, шансы забеременеть в 2 раза ниже, чем у двадцатилетней женщины, а к 40 годам вероятность спонтанной беременности составляет всего лишь 10% по сравнению с 20-летним возрастом.
Стремление молодых девушек соответствовать параметру 90*60*90, или же наоборот, избыточный вес, также могут привести к снижению способности женского и мужского организма к зачатью, а порой и к бесплодию, как у женщин, так и у мужчин.
Причин бесплодия много, но диагноз «бесплодие» не должен звучать как приговор. Бесплодие лечится, главное не упустить свой шанс и время! Чтобы зачать ребенка, современная медицина сейчас предлагает множество различных методов. И одним из них является стимуляция овуляции лекарственными препаратами, которую часто используют при лечении вместе с другими методами, такими как:
1. ЭКО или экстракорпоральное оплодотворение: у женщины берут яйцеклетки (с помощью специальных гормональных препаратов достигается созревание нескольких яйцеклеток) и оплодотворяют их сперматозоидами мужа или донора вне организма женщины «в пробирке». Затем развивающиеся эмбрионы переносятся в матку женщины, где они продолжают свое дальнейшее развитие и рост.
2. Инъекция сперматозоида в яйцеклетку (ИКСИ). В результате ИКСИ достигается 60-70-процентное оплодотворение яйцеклеток, а вероятность развития эмбрионов до 90-95 %.
3. Донорство половых клеток и эмбрионов.
4.Замораживание спермы и эмбрионов или криоконсервация.
5. суррогатное материнство – вспомогательная репродуктивная технология, при применении которой женщина добровольно соглашается забеременеть, с целью выносить и родить биологически чужого ей ребёнка, который будет затем отдан на воспитание другим лицам то есть генетическим родителям.
Современная медицина имеет множество различных методов помочь женщине стать мамой, но возможности медицины не безграничны, главное – это не упустить свою возможность стать родителями и вовремя обратиться к врачу!
Прекрасной альтернативой медицинским препаратам и манипуляциям в эффективном лечении заболевания являются занятия на дыхательном тренажере ТДИ-01 «Третье дыхание».
Диагноз бесплодие вызывает ужас у многих женщин, которые очень хотят забеременеть. Существует немало причин такого состояния, кроме того, некоторые типы заболевания успешно лечатся.
Как определить заболевание и что может привести к такому диагнозу, какие основные симптомы существуют и лечится ли бесплодие у женщин? Об этом подробно далее в статье.
Существует огромное количество причин бесплодия у женщин, и все они делятся на разные группы.

- Поликистоз яичников. При этом заболевании образующиеся в женских яичниках мелкие фолликулы погибают раньше положенного срока, и на УЗИ они выглядят как небольшие кисты.
- Инсулиновая резистентность. При этом недуге в организме женщины происходит повышенное выделение гормона инсулина, который способствует повышению выработки мужского гормона.
- Повышенная выработка пролактина. Этот гормон не позволяет гипофизу вырабатывать вещества, которые принимают активное участие в оплодотворении.
- Выделение большого количества мужского гормона приводит к нарушению менструального цикла и поликистозу.
- Плохая проходимость фаллопиевых труб или ее полное отсутствие – основная и главная причина бесплодия у женщин. В этом случае сперматозоиды не способны добраться до яйцеклетки.
- Рубцевание шейки матки. Это явление является последствием болезни или операции. При рубцевании возможность попадания сперматозоидов к яйцеклетке резко снижается.
- Миома матки. Так называют доброкачественное новообразование в матке. Миома приводит не только к проблемам с зачатием, но и к выкидышам. Узнайте также, как лечить миому матки без операции.
- Эндометриоз. В этом случае слизистая матки активно разрастается и выходит за пределы органа. Такое явление приводит к склеиванию фаллопиевых труб или к образованию спаек.
- Хламидиоз. Эта инфекция вызывает образование спаек в яйцеводах. Во многих случаях болезнь протекает бессимптомно. Хламидиоз легко передается от матери к ребенку.
- Гонорея. Симптомы этой инфекции редко проявляют себя. Болезнь передается от матери к малышу во время родов.
- Генетические заболевания. Такие болезни увеличивают риск выкидыша, так как вызывают изменение хромосом.
- Неспособность выносить ребенка. В этом случае оплодотворение происходит, но в какой-то период беременности происходит выкидыш.
Возраст. У нерожавших женщин, возраст которых больше 35 лет, вызревает меньшее количество яйцеклеток, а значит возможность забеременеть заметно снижается, кроме того, увеличивается риск развития хромосомных изменений у плода.
Дефицит или избыток массы тела.
Лишний вес часто сопровождается гормональными заболеваниями.
При малом весе беременность может не наступить, так как организм ослаблен и находится в состоянии «голода», при этом снижается репродуктивная функция.
Нервные потрясения. Постоянные стрессы приводят к нарушению гормонального фона (гормон пролактин вырабатывается в больших количествах).
Вредные привычки: курение, злоупотребление спиртосодержащих напитков и кофеина (более 6-7 порций кофе в день).
В этом случае проверяют партнера. Если у него нет никаких патологий, диагностируют женское бесплодие.
Второй симптом – отсутствие менструации. В норме они могут отсутствовать только в трех случаях: до полового созревания, во время вынашивания ребенка и после наступления климакса. Менструальный цикл часто нарушается из-за использования контрацептивов, но вскоре после окончания приема этих средств он восстанавливается.
Нерегулярные менструации – еще один симптом, так как в этом случае нарушается овуляция (яйцеклетка не способна нормально созреть, а сперматозоид не может оплодотворить ее).
А как разобраться в огромном выборе подгузников для новорожденных, и на что следует обращать внимание при покупке памперсов, читайте тут.
Даже самая легкая простуда во время беременности может нанести непоправимый вред малышу. Меры профилактики и лечение безопасными народными средствами способны уберечь от опасности.
Далее о бесплодии у женщин вам расскажет специалист:
Многие женщины, сталкиваясь с такой проблемой, задаются вопросами: как провериться на бесплодие и узнать о том, есть ли это заболевание у вас, как провести диагностику и вовремя начать лечиться? По любым вопросам, связанным с проблемами при зачатии, необходимо обращаться к гинекологу. Врач приступит к сбору анамнеза. В него входят следующие пункты:

- жалобы (наличие и характер менструаций, боли, изменение веса, состояние молочных желез, как долго не наступает беременность и т. д.);
- перенесенные заболевания (инфекции, операции, патологии, травмы);
- наследственность (болезни родителей и ближайших родственников, вредные привычки у отца и матери);
- здоровье супруга (наличие заболеваний, вредные привычки и т. д.);
- менструальный цикл (регулярность, в каком возрасте наступила первая менструация, болезненность, обильность);
- оценка половой жизни (регулярность, дискомфорт, методы контрацепции, в каком возрасте был первый половой акт, количество партнеров);
- беременность и роды (наличие беременностей и их количество, осложнения при родах и в период вынашивания ребенка);
- обследования, проводимые ранее, и их результаты.
Врач осматривает пациентку, оценивает состояние кожи, слизистых, молочных желез и половых органов, измеряет температуру и артериальное давление.
Женщине с подозрением на бесплодность необходимо сдать анализы и бактериологические посевы на инфекции и флору. В некоторых случаях пациентку направляют на консультацию к эндокринологу.
Главная цель лечения – восстановление репродуктивной функции. В каждом случае подбирается свой метод борьбы с заболеванием:

- устранение первопричины – лечение заболевания, которое привело к бесплодию (поликистоз, эндометриоз и т. д.);
- классическая индукция овуляции – функцию яичников восстанавливают с помощью применения гормональных препаратов, беременность наступает после полового акта;
- инсеминация – сперма супруга или выбранного донора вводится напрямую в матку, процент успеха невысок (до 17%);
- ЭКО, или экстракорпоральное оплодотворение – самый эффективный метод борьбы с бесплодием, при этом в матку переносят оплодотворенные эмбрионы, наступление беременности происходит в 40-60% случаев;
- использование яйцеклеток донора – такой способ используется в тех случаях, когда яйцеклетки женщины уже не способны к оплодотворению;
- суррогатное материнство – эмбрион, полученный от слияния сперматозоидов и яйцеклетки генетических родителей, помещают непосредственно в матку суррогатной матери, которая будет вынашивать ребенка.
Предлагаем рассмотреть варианты избавления от бесплодия у женщин:
Перечислим наиболее популярные народные средства от бесплодия у женщин в таблице.
| Название народного средства | Рецепт и способ применения |
| Шалфей | Для лечения принимают настойку из семечек шалфея. В нем содержится большое количество женских гормонов. Для лечения ложку семян заливают стаканом кипятка, пьют через 15-20 минут. Курс лечения – 11 дней после окончания менструации, настой принимают дважды в день. Настойку шалфея пьют на протяжении трех месяцев. |
| Семена подорожника | Отвар из семечек подорожника помогает при воспалениях в маточных трубах. Столовую ложку семян заливают кипятком (200 мл) и держат на огне в течение 5 минут. Отвар хранят в холодильнике не больше 3 дней, принимают в течение 3 месяцев по паре ложек 4 раза в сутки. |
| Мумие | Мумие принимают в течение месяца дважды в день по 0,2 г. Запивают его соком из облепихи, морковки или черники. |
| Марьин корень | В мае выкапывают марьин корень, сушат, измельчают и заливают 50 г водкой в объеме 500 мл. Настойку убирают в холодильник на пару недель, после чего пьют по 3 ложки трижды в сутки. После месяца приема корня следует сделать перерыв в 10 дней, затем лечение повторяют (до тех пор, пока не наступит выздоровление). |
| Травяной сбор | Смешайте по 50 г следующие ингредиенты: цветы календулы, листья мать-и-мачехи, золототысячник, донник, цветочки аптечной ромашки. Пару ложек смеси заливают кипятком (500 мл). В течение двух месяцев сбор пьют по трети стакана 6 раз в сутки. |
| Сода | Для приготовления раствора для спринцевания нужно растворить половину чайной ложечки в полулитре воды. Спринцеваться следует перед половым актом, но не проводите процедуру чаще 3 раз в месяц. |
| Мед | 100-250 г меда растворяют в воде и пьют за 1,5 часа до приема пищи. |
А каковы причины коричневых выделений при беременности, и стоит ли беспокоиться по этому поводу, вы узнаете в другой статье на нашем сайте.
Описание медикаментозного прерывания беременности, как это происходит и какие осложнения могут возникнуть после, предлагаем узнать здесь.
В некоторых случаях нельзя принимать средства, стимулирующие овуляцию. К ним относят: воспаления в придатках и матке, различные патологии половых органов, мужское бесплодие (при этом женщина абсолютно здорова), поликистоз, непроходимость яйцеводов, новообразования в матке или фаллопиевых трубах, гормональные нарушения.
Меры, направленные на профилактику бесплодия у женщин, очень просты:
- соблюдайте гигиену половых органов;
- полноценно питайтесь;
- откажитесь от всех вредных привычек: курение, употребление спиртосодержащих напитков, употребление наркотических веществ;
- избегайте сильных стрессов;
- не ведите беспорядочную половую жизнь.
Помимо традиционных способов лечения бесплодия, существуют и альтернативные способы зачать ребенка. Их главная цель – оздоровление организма и улучшение эмоционального состояния женщины.
Если проблема вызвана нервными потрясениями и нарушениями менструации, такие способы повысят эффективность основного лечения. Вот основные альтернативные методы, которые помогут забеременеть:

- Гомеопатия. Этот способ подразумевает применение природных экстрактов и минералов. Некоторые из них направлены на восстановление овуляции, другие – помогают снять стресс.
- Иглоукалывание. Во время процедуры в определенные точки на теле (энергетические центры) вводятся тонкие иголочки.
- Рефлексотерапия. Специалист массирует особые точки, которые расположены на пятках. Такая процедура улучшает самочувствие и повышает функцию репродуктивных органов.
Обязательно пройдите необходимые обследования и выясните, по какой причине не происходит зачатие.
В завершение смотрите видео о том, как забеременеть после 40 лет:
Женское бесплодие – это невозможность женщины к воспроизведению потомства. Как лечить бесплодие у женщин? Однозначно ответить на этот вопрос нельзя. Различают два вида бесплодия:
- абсолютное отмечается невозможностью наступления беременности, связанное с аномальными изменениями половых органов (отсутствие яичников, гипоплазия и т. д);
- относительное – беременность не происходит даже при регулярной сексуальной жизни без предохранения.

Не наступление беременности у женщин
По статистике примерно в 15% случаев, причины не могут быть установлены. Остальные случаи объясняются следующими причинами:
- Несвойственные нормальному развитию изменения внутренних половых органов (агенезия влагалища, аномалия матки, заращение матки и другое);
- Воспаления в области малого таза;
- Туберкулез матки;
- Увеличение яичников в связи с кистозными образованиями;
- Поликистоз;
- Ожирение;
- Поражение слизистой маточных труб;
- Аборт;
- Эндометриоз.
- У мужчин эффективное воздействие оказывает процесс сперматогенеза;
- Стимуляция овуляции (образование яйцеклеток);
- Слияние и сочетание структур слизистой шейки матки и сперматозоидов (цервикальный фактор);
- Структурность формы и размера полости матки;
- Проходимость труб и анатомическое соответствие их с яичниками.
При обследовании женского бесплодия применяются разнообразные методы:
- Проводится опрос с установление частоты половых актов, технике его проведения, оргазме при сексуальном соитии;
- Анатомические особенности строения шейки матки;
- Наличие количества подвижных сперматозоидов в слизи через 3 часа после соития.
Наиболее распространены следующие симптомы:
- Гормональные сбои организма;
- Регулярные изменения режима менструального цикла, сопровождающиеся болезненными ощущениями. Выделения обильные или скудные;
- Исчезновение месячных в течение нескольких циклов (аменорея);
- Изменение типа волосяного покрова. Слишком густое покрытие говорит о наличии большого количества мужского гормона – тестостерона, если в малом количестве, то пониженный уровень эстрогенов;
- Изменения массы тела (снижение или увеличение);
- Угревая сыпь.
В основном вышеперечисленные симптомы бесплодия сигнализируют о гормональных изменениях организма, которые негативно сказываются на появлении беременности.
Гистероскопия – хирургическое лечение бесплодия, которое включает в себя осмотр маточной структуры с помощью специального прибора. Этот метод эффективно диагностирует данное заболевание.
Проведение данного обследования бывает в случаях:
- выкидыши;
- симптомы первичного или вторичного бесплодия;
- патологические аномалии матки;
- кровотечения, нарушения менструации;
- миома;
- неудачные ЭКО.
Данный анализ позволяет обследовать все стороны внутренней полости матки и выявить образования. Обследование довольно болезненная процедура, поэтому проводится под наркозом в стационаре.

Лечение бесплодия оперативным вмешательством
При осмотре внутренней структуры матки, врач имеет возможность удалить некоторые образования или взять пробу на анализ. После операции пациентку выписывают в короткий срок после проведения процедуры.
Лапароскопия проводится аналогично гистероскопии, но гистероскопия включает в себя наблюдение структуры матки с помощью специального прибора, который вводится через маточный зев. Этот метод эффективно диагностирует бесплодие.
Причины проведения лапароскопии:
- симптомы первичного и вторичного бесплодия;
- внематочная беременность;
- появление миомы матки;
- непроходимость маточных труб;
- киста яичников;
- спайки.
Данная операция происходит безболезненно, бескровно и бесшовно. Через 3 дня пациентку выписывают из стационарного отдела.
При первом посещении врача проводит опрос (анамнез). Опрос состоит из выяснения следующих деталей:
- Специалист выслушивает жалобы пациентки;
- Устанавливает наследственность;
- Перенесенные заболевания;
- Регулярность месячных;
- Постоянство партнера и частоту половых отношений.
После проведенного анамнеза происходит физикальное обследование, то есть характеризуют массу тела, тип оволосения и осмотр половых органов.
На третьем этапе проводятся функциональные тесты:
- Создается график базальной температуры, с помощью него определяется наличие овуляции и работа яичников;
- Измерение гормональной активности – эстрогенов;
- Посткоитальный тест (наличие антител против сперматозоидов).
- Анализы крови на содержание гормонов;
- Содержание антител по отношению к сперматозоидам;
- Присутствие инфекционных болезней.
- Ультразвуковое обследование щитовидной железы и структуры малого таза;
- Томография черепа на выявление нарушений гипофиза;
- Кольпоскопия;
- Рентгенография.
- гистероскопия с целью обследования матки и маточных проводится с помощью специального прибора, который вводится через маточный зев. Этот метод эффективно диагностирует бесплодие.
- Лапароскопия проводится введением оптического прибора через маточный зев.
В редких случаях причины бесплодия не устанавливаются даже после проведенных анализов.
Популярным средством для зачатия считается рекомендации врача – заниматься сексом каждую ночь с восьмого по восемнадцатый день после месячных. Доказано, что в эти периоды, вероятность зачать ребенка становится выше. Заниматься любовью именно в эти периоды, и после женщина должна полежать с высоко поднятыми ногами, не применяя подмываний и спринцеваний. Поза при занятии сексом не имеет кардинального значения.
Процесс лечения бесплодия начинается с подавления причин, вызывающих дисфункцию половой системы.

Медикаментозное лечение бесплодия
К медикаментозному лечению относят общеукрепляющие, психотерапевтические мероприятия. Эффективное воздействие оказывает комплексное лечение, корректирующее функции репродуктивной системы – овуляция, транспорт гамет, имплантация, активность яйцеклеток.
Как избавится от бесплодия? Для достижения максимального эффекта от лечения и принимаемых препаратов нужно соблюдать здоровый образ жизни – питание, прогулки на свежем воздухе, соблюдение режима, эмоциональный настрой, отсутствие вредных привычек.
Благоприятное воздействие на стимуляцию зачатия производит употребление витамина Е, большого количества фруктов, моркови, шиповник, яйца, салат, лук, облепиха, горох, печень.
Для стимуляции активности овуляции проводят процедуру фолликулометрии.
Показания к стимуляции овуляции:
- Бесплодие необъяснимого генеза;
- Функциональная недостаточность яичников.
Люди издавна задавались вопросом «Как вылечить бесплодие?».
В народе существует много рецептов отваров, настоек и даже заговоров и молитв для наступления беременности связанные с народной медициной.
Лечение бесплодия народными средствами
Самые популярные и эффективные рецепты представлены ниже:
- Хороший эффект приносит компресс, который рекомендуют делать ежедневно, накладывая на нижнюю часть живота. Для приготовления компресса необходимо отварить зерна ячменя, завернуть их в ткань и приложить к низу живота на 20 минут. После этой процедуры введите тампон, промоченный подсолнечным маслом петрушки и обернутый шерстяной нитью, во влагалище;
- Взять 2 столовых ложки сухой травы полыни и залить холодной водой в объеме 300 мл, накрыть крышкой и дать настояться в течение пяти часов. После этого прокипятить, остудить и принимать по 5 столовых ложек утром и вечером;
- Приготовление настоек из трав боровой матки, грушанки, зимолюбки. Берут 50 г вышеперечисленных трав и заливают спиртом или водкой. Настаивают в течение 10 дней и употребляют по 1 чайной ложке каждый день;
- Горсть семян подорожника залить стаканом кипятка, еще раз прокипятить. Настоять отвар, остудить и принимать по 1 столовой ложке 3 раза в день на протяжении 12 дней;
- Столовую ложку травы росянки заварить кипятком, дать настояться в течение часа. Принимать по 2 столовых ложки три раза в сутки;
- Две чайные ложки сухих корней горечавки крестовидной заливают половиной литрами кипяченой воды, кипятят на огне в течение 10 минут. Затем остужают и принимают по половине стакана за 30 минут до принятия пищи;
- 3 стол.л. сухой травы спорыша заварить кипятком и оставить настаиваться в термосе. После этого принимать по половине стакана отвара 3 раза в день;
- Настойка из маточной гвоздики готовится следующим образом: 30 г гвоздики залить 0,5 литрами водки. Настаиваем 10 дней и употребляем 3 раза в день за 30 минут до принятия пищи;
- Щепотку травы Адамов корень залить стаканом кипяченой воды, настоять и употреблять 3 раза в день.
Чаще всего бесплодие является следствием комплекса воспалительных и инфекционных болезней. Девушки с ранних лет должны задумываться о будущем материнстве и беречь свое здоровье, следить за правильным и здоровым образом жизни.
Когда речь касается бесплодия пар, причину сразу начинают искать в женщинах. И напрасно.
Присоединяйтесь к нам в социальных сетях! Общайтесь и задавайте свои вопросы нашим специалистам.
Статистические данные показывают, что примерно 15% семейных пар бесплодны. В чём же причина таких высоких цифр?
Мужчины в первую очередь винят в этом женщин. Но подобное мнение обывательское. Медицинские исследования говорят об обратном. Бесплодных мужчин намного больше, чем бесплодных женщин.
К бесплодным парам сегодня относят семьи, где при нормальной половой жизни, в течение одного года не появляются дети. Та же статистика выявила, что мужское бесплодие прогрессирует. За последние пятьдесят лет, жизнеспособных сперматозоидов в эякуляте стало почти в два раза меньше.
Лечится ли мужское бесплодие? Да, лечится. Но, для этого, помимо желания, нужно предпринимать активные действия, направленные на восстановление репродуктивной способности.
Если вас интересует, можно ли вылечить бесплодие у мужчин, то не лишним будет узнать его причины. К внешним факторам, влияющим на снижение качества сперматозоидов, относятся:
- Неблагоприятная экологическая обстановка;
- Воздействие на организм химических соединений, отрицательно воздействующих на репродуктивные функции;
- Профессиональные заболевания;
- Приём сильнодействующих лекарственных препаратов;
- Лучевая и химия терапия;
- Приём наркотиков;
- Недостаток витаминов;
- Употребление алкоголя;
- Курение;
- Недостаток аминокислот и белков;
- Отравления.
Всемирная организация здравоохранения, отвечая на вопрос, можно ли вылечить мужское бесплодие, говорит о шестнадцати факторах, влияющих на его возникновение.
В числе них оказались:
- Обтурация (когда семявыводные пути становятся непроходимыми);
- Слабый гормональный фон;
- Варикоцеле (когда вены семенного канатика излишне расширены);
- Половые инфекции и заболевания;
- Воспалительные болезни мочеполовой системы.
Знать причины своего бесплодия, это уже половина ответа на вопрос, лечится ли мужское бесплодие. Чтобы оплодотворяющая способность мужчины неожиданно выключилась, бывает вполне достаточно обычной простуды с высокой температурой.
Сперматозоиды после подобных болезней три месяца вообще не могут оплодотворять яйцеклетку, и ещё два месяца им нужно, чтобы полностью восстановить свою способность к репродукции.
Перед тем как лечить бесплодие у мужчин, а также давать какие-либо прогнозы, важно провести диагностику и установить причину патологии. Лишь немногие заболевания вызывают абсолютное бесплодие. В большинстве случаев фертильность можно восстановить.
Современная медицина даёт высокий процент восстановления мужской репродуктивной функции. Может и не сразу, но в конечном итоге, часто итог положительный. Во всяком случае, шанс имеется всегда.
Для определения метода лечения, необходимо пройти точную диагностику. Выявив источник патологии, можно говорить о способах терапии.
Если первопричиной стали внешние факторы, но необходимо их нейтрализовать. Следующим этапом будет корректирующее лечение, с помощью которого восстановят естественные функции репродуктивных органов. Курс лечения назначается каждому пациенту индивидуально. Главное обратиться в специализированную клинику и профильным специалистам.
Лечится ли мужское бесплодие, причиной которого стали внутренние факторы? Лечится, если к терапии приступить незамедлительно, как только будут обнаружены признаки нарушения репродуктивной функции.
- Непроходимость семявыводящих канальцев;
- Воспалительные процессы половых органов;
- Варикоцеле;
- Неопущение яичек в мошонку.
Чем больше причин бесплодия, тем сложнее лечение. Эффективность терапии зависит и от возраста пациента и запущенности состояния его здоровья. Чтобы добиться положительного результата понадобится не менее одного года. Но, даже достигнув положительной динамики восстановления репродуктивных функций, пройдёт не меньше трёх месяцев, прежде чем можно будет говорить о полном излечении.
Ведущие медицинские клиники положительно отвечают на вопрос, лечится ли мужское бесплодие. Различные факторы могут влиять на сроки лечения и методики к его подходу. Иногда курс терапии необходимо повторять несколько раз. И как бы сложным не был путь к выздоровлению, нужно к нему стремиться, ведь наградой будет полноценная семья.